Introdución
El agente transmisor del cólera morbus asiático, por ser una enfermedad endémica, se encuentra generalmente en los seres humanos. El género Vibrio pertenece a la familia Vibrionaceae, y comprende bacilos curvos, gramnegativos y anaerobios.
La especie más importante del género es el Vibrio cholerae y su periodo de incubación puede darse en el plazo de algunas horas, hasta cinco días. Inicia con diarrea líquida y abundante que rápidamente conduce a un estado de deshidratación grave, choque hipovolémico e incluso, puede causar la muerte en unas cuantas horas, si el paciente no es atendido oportunamente. Desde una perspectiva epidemiológica, el cólera se presenta en forma de casos importados, casos aislados, epidemias explosivas o epidemias de evolución lenta. En los casos importados y aislados es fácil implementar las medidas apropiadas de control, siempre y cuando éstas se apliquen en el momento oportuno. Las epidemias explosivas, generalmente se reconocen con relativa facilidad y son causadas por una fuente común (Jiménez, Gutiérrez, López y Tapia, 1995).
La epidemia es conocida desde tiempos remotos, pero a partir del siglo XIX se presentó de forma que afectó a un grupo grande de países y continentes casi completos, lo que, en epidemiología, se conoce como una pandemia. La primera pandemia de cólera morbus comenzó en 1817 en la región del Asia suroriental, y posteriormente se propagó a otras partes del mundo. La segunda ocurrió entre los años 1829 y 1851, la tercera se inició en 1852; la cuarta en 1863; la quinta en 1881; la sexta en 1899 y afectó a Europa principalmente; la séptima en 1961 y la octava fue en 1991, ocasión en que tuvo una fuerte presencia en América Latina (Mata, 1992).
La segunda pandemia, que ocupa la atención en este trabajo, apareció en 1829 en la India, luego pasó a Moscú en 1830, desde donde las tropas rusas la llevaron a Polonia en 1831(Rubio y Tzuc-Canché, 1995), y desde allí llegó a varios países de Europa entre ellos Inglaterra, principalmente afectó la ciudad Londres, en 1832. Posteriormente pasó a Norteamérica, Cuba y Suramérica. Sobre su recorrido y arribo a la Habana, José Antonio Saco explicó, en una de sus cartas, que atravesó el Atlántico en un buque proveniente de Dublín que hizo escala en Canadá (Quebec y Montreal), y entró a los Estados Unidos. A fines de junio de 1832 llegó a Nueva York y se esparció a Maryland, Virginia, las dos Carolinas, hasta llegar en noviembre a Nueva Orleans donde duró cerca de tres semanas y cobró tres mil vidas (Saco, 1833).
Mientras esto ocurría, las autoridades de Puerto Rico, y el resto de las islas del Caribe tomaron medidas estrictas para evitar que esta enfermedad entrara a sus territorios, en las islas británicas, en el momento que apareció el mal en Gran Bretaña, en diciembre de 1831, el gobierno central envió instrucciones a las Indias Occidentales sobre cómo evitar la entrada de la epidemia. Entre las recomendaciones destacaron: el establecimiento de comisiones sanitarias en las ciudades, medidas de cuarentena en los puertos, asolear a las personas enfermas en sus casas, quemar toda la materia en descomposición, eliminar la suciedad, limpiar los desagües y letrinas con cloruro y una porción de cal, lavar con cal todas las casas de madera, asegurar el flujo frecuente de aire y ventilar las casas para prevenir el contagio.
De todas las colonias, Granada parece haber sido la primera en reaccionar a estas advertencias y rápidamente ordenó que todos los barcos con pasajeros que llegaran a un puerto de dicha isla anclaran en la bahía y fueran inspeccionados por un médico. También en la Guyana Británica las autoridades sanitarias tomaron diversas medidas, entre ellas, someter a cuarentena a los viajeros y mercancías, promover la limpieza de las casas, vigilar que las viviendas estuvieran ventiladas y la fumigación de los ríos (Higman, 1995). No fue el caso de Cuba que se vio invadida por esta enfermedad en 1833, y desde allí se propagó a Campeche, en donde apareció el 24 de junio, para luego extenderse hasta Mérida (Eroza, 1997).
Este artículo es un acercamiento inicial al problema de investigación y forma parte de un trabajo más amplio que será publicado en un futuro próximo. El objetivo es mostrar cómo se dio el arribo del cólera a la Habana en y describir su impacto demográfico. Se parte de la idea que su entrada pudo evitarse, pero al estar en juego los intereses económicos y políticos del grupo social en el poder, las medidas de acordonamiento sanitario se debilitaron. Esta misma situación llevó a las autoridades sanitarias a declarar oficialmente concluida la epidemia, sin embargo, la morbilidad y mortalidad por la enfermedad se mantuvieron por mucho tiempo después.
Para alcanzar el objetivo se siguió el método histórico, apoyado por la heurística y la hermenéutica, con el fin de plantear las conclusiones. Se utilizó la técnica de revisión documental, se estudiaron y transcribieron documentos del Archivo Nacional de Cuba (ANC), el Fondo de la Junta Superior de Sanidad (JSS), el Fondo del Gobierno General (GG) y los informes necrológicos que hicieron José Antonio Saco y Ramón De la Sagra. Se revisaron varios informes y la literatura científica publicada sobre el cólera, en Cuba y en la región caribeña.
Medidas para evitar la primera entrada del cólera a Cuba
Los médicos cubanos estaban muy bien informados sobre el estado de la epidemia de cólera en Europa y estaban preocupados por su posible llegada y azote a la isla, además de estar muy actualizados en relación con la enfermedad. Desde 1831 se empezaron a publicar artículos, folletos y monografías sobre el cólera, con el fin de que la clase médica estuviera preparada para su eventual arribo. Por ejemplo, el doctor Miguel Blanco Solano publicó en La Habana la Disertación sobre el cólera - morbos, el 11 de marzo de 1832; José de la Luz y Caballero propuso a la Junta Superior de Sanidad que examinara su traducción de Dos memorias acerca de la epidemia impropiamente llamada Cólera - morbus,de los doctores alemanes Blumenthal y Rathke, edición enriquecida por las anotaciones propias, para las cuales utilizó como consultores científicos a Tomás Romay y a Nicolás José Gutiérrez. En su texto se defendía la teoría del contagionismo.
En Matanzas se divulgaron: Consejos y avisos dirigidos a los hacendados y labradores de Francia para precaverse de la epidemia reinante y Nota sobre el cólera - morbo, dos memorias publicadas el mismo año en París por el químico Alphonse Chevalier y el doctor Vavasseur. Por otra parte, Juan Francisco Calcagno Monti, médico italiano radicado en Güines, escribió Aviso sobre el cólera morbos.
Miguel Blanco Solano publicó la Disertación sobre la cólera - morbus (La Habana, Imprenta de Palmer, 1831); y Calcagno Monti, nuevamente en 1832, escribió el Aviso sobre el cólera morbo y modo de preservarse de su invasión, con unas observaciones al final escritas por el Dr. Tomás Romay (La Habana, Imp. D. J. Roquero, B.S.E., 1832), (Beldarraín, 2011), (Beldarraín, 2011).
Ante la amenaza latente de la invasión del cólera a Cuba, la Junta de Sanidad tomó medidas para enfrentar la enfermedad, de modo que para agosto de 1831había implementado controles cuarentenarios para los buques provenientes de Hamburgo y otros puertos del norte de Europa, de países invadidos por el cólera. En atención a la propuesta del doctor Tomás Romay y del Regidor doctor Ramírez Gallo, el gobierno decidió ubicar el área de cuarentenas en la Ensenada de Marimelena, en el extremo este de la bahía de La Habana. De este modo fue posible utilizar los almacenes existentes y acondicionar una posesión cercana como hospital. Don Ángel Laborde, Comandante General de la Marina debía encargarse de la custodia de los buques, y el conde de Villanueva, Intendente de la Real Hacienda, estaba a cargo de impedir las extracciones clandestinas de los cargamentos y evitar, al mismo tiempo, los fraudes fiscales y las supuestas afectaciones a la salud pública. Los médicos eran responsables de las inspecciones sanitarias, la atención a los eventuales enfermos y la asesoría general a otros funcionarios. Los gastos de manutención de pasajeros y tripulaciones, el pago de las hospitalidades, el alquiler de los almacenes y el costo de las operaciones portuarias corrían a cargo de los consignatarios de los buques afectados (ANC, GG.)1.
En diciembre se reunieron los vocales, quienes acordaron no permitir la entrada, a ningún puerto de la isla, a buques provenientes de Hamburgo o de cualquier otra zona infectada. Esta decisión fue cuestionada por Claudio Martínez de Pinillos conde de Villanueva, quien destacó las pérdidas económicas y pidió reconsiderarla.
Ante el riesgo financiero representado por la exclusión absoluta de los buques, el conde prefería costear la cuarentena con fondos de Hacienda. Esta decisión estratégica fue trascendental, porque marcó el inicio de una nueva etapa en la labor de la Junta; y, a partir de ese momento las medidas sanitarias adquirieron un definitivo sesgo administrativo. Durante seis semanas, del 9 de enero al 19 de febrero de 1832, en las cuales participó el conde, se afinó el mecanismo cuarentenario, con la garantía de un mínimo de gastos y de un máximo de control por parte de Hacienda. El principio fundamental de la filosofía aislacionista ilustrada, que dicta que en caso de duda se debía aplicar la medida con todo rigor, fue sustituido por otro, peligrosamente pragmático: sólo aplicar la medida si existía un “verdadero” riesgo epidémico.
Los intentos de violar la cuarentena continuaban, ya que los capitanes de los buques extranjeros aducían no comprender las especificaciones sanitarias locales.
Pero el general Francisco Dionisio Vives, Capitán General de la colonia, no cayó en la trampa y recurrió al apoyo de los cónsules destacados en La Habana, para “explicar” el reglamento vigente a quienes “no pudiesen entenderlo”.
En los primeros años de la década de los treinta, surgieron los “pontones sanitarios”, por la necesidad de proceder al expurgo de las mercancías: la Marina defendía la idea de utilizar embarcaciones acondicionadas para ello y la Hacienda abogaba por el expurgo en los almacenes de Triscornia. Razones financieras disuadieron al conde, quien, apoyado por la Real Armada y el Consulado, compró y acondicionó las embarcaciones necesarias. Todo el dinero saldría de la Intendencia, pero sus áreas se llenaban en la aduana, y sin el compromiso político representado por las cuarentenas, el Intendente de la Real Hacienda corría el riesgo de ver la bahía habanera cerrada desde Madrid. Con la llegada del cólera al centro y sur de Inglaterra o más bien, con la llegada de la noticia a la Capitanía General, se transformó de inmediato el panorama político - sanitario. La cuarentena se debía extender a los buques provenientes de puertos ingleses que mantenían un profuso tráfico con La Habana. Fue necesario crear un reglamento especial para los pontones sanitarios, que funcionaban día y noche sin poder cumplir las minuciosas prescripciones de los expurgos.
Al extenderse la enfermedad a Francia, se produjo en Cuba un serio conflicto diplomático, pues el cónsul francés se opuso violentamente a las cuarentenas. La escuela médica de París defendía el anticontagionismo y el diplomático hizo todo lo posible por que los buques galos eludiesen las restricciones cuarentenarias. La intransigencia de Vives fue absoluta (ANC, GG.), (ANC, JSS.(a), 1832)2, (JSS, 1832)3, (ANC, JSS (b), 1832). El 15 de mayo de 1832, don Mariano Ricafort, quien había sido Gobernador de Filipinas, sustituyó a Vives como Capitán General. El nuevo Capitán contaba con una amplia experiencia sobre cómo enfrentar al cólera.
En junio de 1832 comenzó el trabajo de las Juntas Subalternas de Sanidad (JSS) creadas en otros puertos importantes de la isla, para extender a ellos la aplicación de las cuarentenas y expurgos. La llegada del cólera a Quebec y la extensión de la cuarentena a los buques estadounidenses procedentes de América del Norte, incrementó el número de Juntas Subalternas de Sanidad, las que no tuvieron mucho apoyo económico de la Real Hacienda. El conde de Villanueva trató de abrir todos los accesos a la isla, para facilitar el movimiento de mercancías generado por la zafra, e insistió en que: “… las medidas sanitarias sean adaptadas a la manera que importa al bien común, sin controversia y con la justa economía que aconsejan las vigencias del Real erario…” (López, 2000).
Hay testimonios que aseguran que en La Habana, las cuarentenas se siguieron con rigor militar. Era muy difícil moverse y sobre todo pasar las mercancías de contrabando o sacarla antes de tiempo de los sitios de observación y expurgo. De ahí la molestia del conde de Villanueva y del grupo de comerciantes y empresarios que representaba, pues les preocupaba el estado de los víveres depositados en los buques. Las operaciones de expurgo, que incluían fumigaciones con vinagre y cloruro, eran consideradas potencialmente peligrosas porque si se afectaban los alimentos básicos, las pérdidas serían irreparables para la ciudad. El conde jugó su carta con el “fantasma del hambre” y utilizó estratégicos embarques de arroz y carne salada que estaban retenidos en el puerto para ejercer presiones sobre la Junta Superior de Sanidad hasta lograr que, a mediados de septiembre, se reformara el reglamento cuarentenal. Después de largas discusiones obtuvo un triunfo: acortar el período de espera de las mercancías y diluir el cloruro utilizado en las fumigaciones pero no se conformó y continuó ejerciendo influencia en los médicos y en los políticos miembros del gobierno. A partir de este momento la rigidez del sistema de defensa sanitaria se fue resquebrajando.
Villanueva asistió con frecuencia a las reuniones de la Junta de Sanidad, hasta que finalmente logró que se acordara que todas las clases de víveres y caldos (líquidos) pudieran extraerse de los buques al cuarto día de cuarentena. Lo mismo logró en relación con el jabón, las velas, los implementos metálicos, mármoles, cristales, losas, pinturas y medicinas; pues se dictaminó que no resultaban susceptibles al “contagio”. En aquella época existía la creencia de que la enfermedad se transmitía de persona a persona, pero lo que realmente ocurría era la transmisión de la bacteria a través del agua o de los alimentos contaminados.
Fue así que, basados en la idea de que el cólera se contagiaba de persona a persona y además, que los pobres eran la fuente del peligro social, los contagionistas consideraron a los barrios indigentes como el foco epidémico por excelencia; es decir, los pobres fueron vistos como portadores del mal y por tanto debían ser aislados y tratados convenientemente, para limitar la transmisión de la enfermedad.
Pero, como estos individuos no podían costear sus gastos de atención médica, fue necesario crear un circuito paralelo de subsidios asistenciales, pues la pretensión era mantener el principio de la atención privada como base del funcionamiento del sistema de salud. También el gobierno recurrió a la solidaridad ciudadana como estrategia sanitaria para enfrentar los peligros asociados a la pobreza, implementó otras acciones como convocar a una suscripción pública masiva (colecta) para reunir fondos destinados a la atención médica de los pobres y mejorar sus condiciones de vida.
Sobre estos principios se diseñaron las futuras estrategias de administración sanitarias y la limosna privada fue sustituida por la contribución pública. La administración centralizada de estos recursos impidió que fueran dilapidados por los beneficiarios en borrachera u otros excesos (López, 2000), (Marrero, 1992). Villanueva logró que los buques fuesen de nuevo cargados con productos cubanos y pudieran salir del puerto, con la patente limpia, siempre que no se dirigiesen a otro punto de la isla. Gracias a las maniobras de Hacienda, los navíos procedentes de Norteamérica no requerían más de una semana para realizar sus operaciones ordinarias.
A partir de estos hechos, el puerto de La Habana comenzó a ser considerado un lugar ideal para el “lavado” de patentes “manchadas”. Y si bien, los médicos de la Junta y del Protomedicato se opusieron al relajamiento de las medidas, al final cedieron y permitieron que el conde de Villanueva se convirtiera, en la práctica, en el director de la política cuarentenal, pues dado el poder que ostentaba como representante de la clase económica dominante en la isla, presionaba e influía en la toma de estas decisiones, ya que se le consultaba cada paso que se diera en esta situación (ANC, JSS (d), 1832).
Todavía en agosto de 1832 el Protomedicato se opuso a la relajación de la cuarentena, pero en septiembre de ese mismo año, los miembros de la JSS reconsideraron su posición y concluyeron que la mayor parte de los productos provenientes de los Estados Unidos eran víveres poco susceptibles de contaminación y muy propensos a corromperse como resultado de la demora cuarentenal, por lo que acordaron:
… que la harina, arroz, bacalao, vinos y otros líquidos, y cuanto venga en embales, después de los primeros cuatro días de cuarentena, sufrieran 24 horas de ventilación en uno de los pontones y se rociaran con el agua clorurada, compuesta de 20 partes de agua y una de cloruro de cal./ Que la manteca, carnes en salmuera, y toda clase de oleosas, como insusceptibles de contagio puedan desembarcarse, cumplidos los cuatro primeros días de la cuarentena./ Los buques, tripulación, equipaje y cualquiera otra clase de cargamento que porten, continuarán sufriendo su cuarentena y expurgo correspondientes (ANC, GSC.)4.
El conde informó a Ricafort que, dadas las condiciones para acelerar el despacho de víveres, serían imprescindibles los servicios de un facultativo, encargado a tiempo completo (y gratuitamente) de la inspección sanitaria de la Aduana(ANC, JSS (c)). Las presiones de los comerciantes continuaron hasta lograr que a mediados de septiembre, la Junta Superior de Sanidad reformara el reglamento cuarentenal y acortara el período de espera de las mercancías; y además que se diluyera el cloruro utilizado en las fumigaciones. Durante todo el tiempo que se discutieron las medidas a tomar para enfrentar el cólera, las negociaciones entre Villanueva y los integrantes de la Junta Superior de Sanidad estuvieron basadas en el chantaje. El informe del conde Villanueva demostró ser muy convincente, pues no fue necesaria la presencia de ningún representante directo de la Real Hacienda en la negociación de las reformas (ANC, JSS (d), 1832). En aquel momento, el acta de la sesión recogió el acuerdo definitivo sobre la carga y descarga de buques (Beldarraín, 2011), (ANC, JSS (c)), para acelerar las operaciones portuarias y alargar la jornada de trabajo, previo acuerdo extraoficial entre los contratistas, los capitanes y los capataces. Sin embargo, el 26 de octubre, la Real Hacienda dio un paso atrás y prohibió el alargamiento de la jornada mediante la “Disposición para que en las descargas parciales de la Junta Subalterna, se guarde en las horas y en el modo la regularidad que se expresa”. Se temía más a los fraudes aduaneros, que a los sanitarios (ANC, GG.).
Otro de los logros del Intendente de la Real Hacienda fue la suspensión de la cuarentena a finales de enero de 1833, cuando parecía normalizada la situación sanitaria en los Estados Unidos. Finalmente, el cólera entró a la Habana.
Al día siguiente del diagnóstico del primer caso, el 26 de febrero de 1833, del que más adelante se hablará, la Junta Superior de Sanidad se reunió en sesión extraordinaria y para ese momento ya se tenía información de 15 casos, de los cuales dos fallecieron. En la reunión los miembros acordaron que mientras no se desarrollase más el cólera morbus, no se debía anunciar al público. La Junta se reunió de nuevo el 27 de febrero y la discusión se centró en cómo presentar una nota de prensa. Ese mismo día se reunió de nuevo en horas de la tarde, pero sólo con el personal facultativo, para analizar los nuevos casos presentados y valorar la situación existente. Había varios enfermos de la Marina, cuatro en el Hospital San Juan de Dios y otro en la calle Aguiar. Se decidió recomendar al Capitán General Ricafort que en las patentes de los buques debía aparecer la nota clara y terminante del mal, a pesar del perjuicio que ello podía ocasionar al comercio (Diario La Habana (a), 1833, p. 1).
El General Mariano Ricafort, entonces Capitán General, convocó otra sesión el 2 de marzo, a la que invitó a las máximas autoridades de la isla: el conde de Villanueva, Bernardo O´Gavan, Ángel Laborde, Teniente Gobernador Joaquín Lebredo de Solís y a dos catedráticos de la Real y Pontificia Universidad de La Habana: los doctores Nicolás J. Gutiérrez y Agustín Encinoso de Abreu. Los acuerdos que se tomaron tenían relación con la posición sanitaria oficial, pues estaba en juego la tranquilidad ciudadana y el destino de la exportación azucarera insular. Si los buques salían de La Habana con “patentes manchadas”, probablemente el azúcar que llevaban a Europa y Estados Unidos se fermentaría en sus bodegas, pues serían sometidos al rigor cuarentenal. Villanueva tomó nuevamente las decisiones (López, 2000), (ANC, JSS (f)), (Diario de La Habana (b), 1833). Después de la discusión cuidadosa, acordaron que la enfermedad existente no se debía considerar epidémica y así hicieron constar en las patentes de sanidad. Insistieron en que el cólera tenía su origen en las alteraciones atmosféricas, con lo cual pretendían justificar el fracaso de la profilaxis oficial. Las autoridades estaban dispuestas a renunciar al contagionismo como doctrina y al aislamiento como estrategia, ya que si se impedía la libre circulación de efectos y personas, La Habana estaría amenazada por la escasez.
Finalmente terminaron por reconocer la gravedad de la epidemia cuando fallecieron por esta enfermedad el administrador apostólico del Obispado de la Habana, don Pedro Varela Jiménez y el pintor francés Juan Bautista Vermay de Beaumé (Delgado, 2007).
Impacto demográfico del cólera en la Habana
El investigador López Denis afirma que:
Si bien en 1831 el cólera era para los habaneros una mera referencia pintoresca, a finales del año siguiente se había convertido en una pesadilla todavía distante, pero ya aterradora. Tres meses más tarde, en marzo de 1833, la aplastante realidad de la epidemia se impuso con toda su crudeza (López, 2003).
Este mismo autor calcula que casi toda la Habana se infestó y cerca del diez por ciento de su población falleció.
Con la finalidad de conocer y explicar el impacto de la enfermedad sobre la población, Ramón De la Sagra publicó un análisis de la dinámica demográfica habanera a partir de los libros parroquiales, por encargo por el Conde de Villanueva.
El intelectual español preparó un informe estadístico completo sobre los estragos causados por la epidemia. Presentó 45 tablas divididas en cuatro grandes secciones: 1) datos de mortalidad diaria por parroquias, con la indicación de la raza, el sexo, y la condición social de los fallecidos; 2) cifras relativas a su edad; 3) origen geográfico de las víctimas; 4) estado civil. Todo el conjunto de esta información permite hacer comparaciones. En la introducción se discutió cómo influyeron en la mortalidad diferencial variables como raza, género, edad, estado civil, nacionalidad y barrio de procedencia. Cada grupo de datos fue comparado con las series de mortalidad en “tiempos normales”, para el quinquenio de 1825 - 1829 (De la Sagra, 1833).
Ramón De la Sagra sostuvo que la epidemia apareció el 26 de febrero de 1833 en la parroquia de Nuestra Señora de Guadalupe, la cual estaba situada extramuros y disponía de calles estrechas y sucias. En esta parroquia vivían los individuos más pobres de la población. Tan sólo en ese día murieron 5 personas: 3 hombres blancos, un mulato libre y una esclava negra. A partir de ese momento el número de muertes se incrementó y la enfermedad se diseminó por toda la ciudad y al resto de los poblados y las zonas rurales. Desde febrero hasta el 20 de abril de ese año, la intensidad epidémica se mantuvo más o menos en el mismo nivel.
De la Sagra calculó que en tan sólo en 54 días el cólera morbos-asiático causó 8.253 muertes, registradas por las parroquias y hospitales; aunque José Antonio Saco, quien haría responsable al Conde de Villanueva de la aparición del cólera en la Habana, calculó que fueron 8.315 fallecidos. En ese año la población habanera era de 159 680 habitantes, según censo de 1827. El doctor Jorge Le Roy y Cassá calculó una tasa de mortalidad para la epidemia de 58,5 por cada 1000 habitantes (Delgado, 1993).
Ramón De la Sagra (1883) logró determinar el color, la condición, la edad y el sexo de 7.425 de los 8.253 fallecidos calculados. Los 818 fallecidos restantes correspondieron a 114 muertes ocurridas en los cuarteles, fortalezas militares y en el hospital flotante de la Armada; y 704 enterramientos de los que no se obtuvo detalles (Merrick, s.f.). La figura 1, elaborada con datos proporcionados por De la Sagra, muestra el comportamiento de las defunciones, destacando precisamente la parroquia de Nuestra Señora de Guadalupe, seguida de la parroquia de Jesús María.
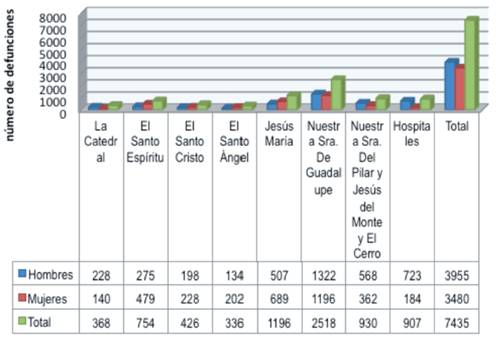
Figura 1 Mortalidad por cólera en la Habana por parroquia, hospital y sexo, según Ramón de Sagra. Fuente: Tablas Necrológicas del cólera-morbus en la ciudad de la Habana y sus arrabales formadas a excitación del esmo. Señor intendente de ejército conde de Villanueva (De la Sagra, 1833, p. 28).
Según los datos contenidos en las Tablas Necrológicas, el número de muertes por esta enfermedad fue mayor entre los hombres que entre las mujeres: 3.954 y 3.480 respectivamente.
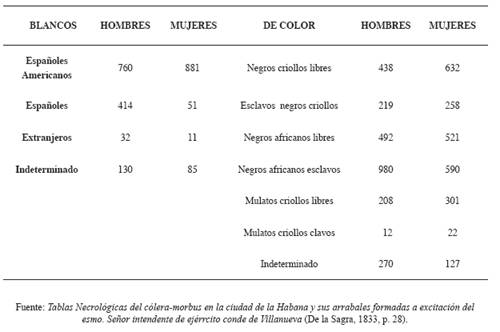
En la tabla necrológica se observa el comportamiento de defunciones por origen, casta, condición y sexo. De acuerdo con los datos obtenidos por Ramón De la Sagra, numéricamente la población africana y afrodescendiente fue la más afectada por el cólera, y de todo este grupo los negros africanos esclavos y libres y los negros criollos libres fueron los que sufrieron más muertes por esta enfermedad.
Esto último se ilustra en la figura 2, donde se observan claramente las castas más golpeadas por el cólera.
Tabla 1 Necrológica del Cólera Morbus en la ciudad de la Habana y sus arrabales, 1833, según Ramón de la Sagra
También la figura 2 muestra que el grupo etario más afectado fue el de los niños y las niñas (párvulos) menores de siete años y en segundo lugar las personas entre los 20 y 50 años. En algunos ingenios la mitad de los esclavos murieron, por ejemplo, en Matanzas fallecieron más de mil habitantes y el total de defunciones en los ingenios matanceros fueron de más de 700 individuos (Saco, 1833).
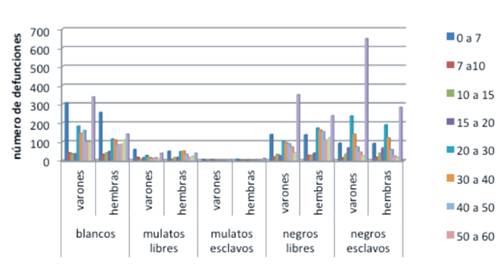
Figura 2 Mortalidad por edad, casta, condiciones y sexo. Fuente: Tablas Necrológicas del cólera-morbus en la ciudad de la Habana y sus arrabales formadas a excitación del esmo. Señor intendente de ejército conde de Villanueva (De la Sagra, 1833, p. 26).
Se dice que la epidemia duró cincuenta y cuatro días en La Habana, que comenzó el 25 de febrero y terminó el 20 de abrilde 1832, día en que los feligreses católicos cantaron el solemne Te Deum en la catedral para dar gracias a Dios por su terminación y haber sobrevivido (Beldarraín, 2005). Pero esto no fue real, lo que ocurrió fue un breve período de disminución de la mortalidad que las instituciones sanitarias y el gobierno aprovecharon para dar por concluida oficialmente la epidemia, ya que no podían soportar la presión a que esta situación los sometía.
De la ciudad habanera se extendió a sus alrededores y al resto del territorio cubano, probablemente por la migración hacia el campo y además debidoal tráfico de mercancías, el cual no pudo evitarse. A partir de marzo de 1833 se detectaron los primeros casos en la llanura Habana -Matanzas, según invasión: Guanabacoa, Güira de Melena, San Nicolás, San Marcos, Alquizar, Pipían, Guara, Nueva Paz, Bejucal, Cimarrones, Macurijes, Managua, San Antonio Baños, Casiguas, Río Blanco del Sur, San Miguel del Padrón, Arroyo Naranjo, Wajay y Jaruco. Al mismo tiempo eran golpeados poblados de la jurisdicción de Nueva Filipinas y luego Pinar del Río (López,
2007). Por el orden en que fueron reportados, se enumeran: Bahía Honda, Cabañas, San Diego, Quiebra Hacha, Artemisa, Los Palacios, San Cristóbal y Candelaria. Para finales de ese año todo el occidente de la isla había sido invadido por la epidemia. En las fincas de esta zona pereció la quinta parte de las dotaciones de esclavos.
En 1834 la epidemia causó estragos en casi todos los partidos rurales de occidente y se repitieron brotes en muchas localidades ya afectadas. En septiembre de ese año se reportaron los primeros casos en las zonas de Sancti Spíritus, Villa Clara, Cienfuegos y Trinidad. Por primera vez se detectó en Alacranes, Pendencia, Mariel, Guanajay, Lagunillas, Luyanó, Guayabal, Bainoa y Madrugas, Jagua y La Esperanza.
La última ciudad invadida fue Puerto Príncipe, que presentó nuevos casos en 1835 y 1836 (López, 2007).
Ahora bien, el informe de Ramón De la Sagra fue severamente criticado por toda la clase intelectual cubana, que representaba el naciente pensamiento nacionalista liberal liderado por José Antonio Saco, quien lo trató duramente en un artículo publicado en la Revista Bimestre, en el cual cuestionó las fuentes utilizadas para el estudio y su planteamiento sobre el origen africano de la enfermedad.
Si para De la Sagra la enfermedad se esparció desde un barracón de esclavos recién llegado del África, de los que casi todos fallecieron, para Saco este hecho era cuestionable porque nunca tuvieron informes sobre el paradero de la carga de estos esclavos. Desde sus indagaciones, como él mismo lo expuso en una de sus cartas, la verdadera causa de la entrada del cólera fue la debilitación de las medidas sanitarias de acordonamiento, sobre las que ya se hizo referencia en los párrafos anteriores.
Por ello, él consideró que era difícil saber quien lo introdujo, lo que si dedujo es que la enfermedad venía de los Estados Unidos y no de África. En una parte de su trabajo argumentó que si realmente los negros africanos murieron de la enfermedad de cólera fue porque probablemente la adquirieron en la embarcación o en el mismo territorio isleño, y que al ser vendidos la fueron dispersando por el camino, de forma que creaban un foco de infección en cada lugar a donde llegaban (Saco, 1833).
Para José Antonio Saco los primeros casos de cólera se presentaron el 26 de febrero de 1832. La primera persona diagnosticada con esta enfermedad fue el catalán José Soler que vivía en el barrio de San Lorenzo, en la alameda de extramuros, precisamente en la calle de Prado (Saco, 1833); seguido de una mulata que vivía a poca distancia del catalán. Ambos casos fueron precedidos por la muerte de una negra ocurrida el 25 de ese mes debido a la misma enfermedad. Sobre este caso hay ciertas dudas en relación al sexo de la enferma,pues existe un documento publicado en el Diario de la Habana del 13 de mayo de 1833, en el cual se aseguró que el licenciado Manuel José de Piedra Martínez (1799) si bien asintió en:
… atender a D. José Soler, y de calificar en su persona la invasión del cólera asiático. Es de advertir que el día anterior había fallecido bajo mi asistencia del mismo morbo el negro Arcadio, al cargo de Petrona Pozo. Los repetidos síntomas alarmantes que presentaron estos individuos y que por primera vez se ofrecían a mi examen me sobrecogieron por aquel momento de tal manera, que desconfié de mis propios conocimientos. En ese estado de perplejidad y sobresalto, no sólo recordé hasta las relaciones de los autores que han tratado acerca de este morbo, sino que me consulté con otros facultativos de conocimientos y con personas que lo habían padecido y examinado en países extranjeros (López, 2007).
Sin embargo, estas defunciones no fueron dadas a conocer a la población (Saco, 1833).Al contrario, las autoridades mantuvieron ocultas las defunciones por el cólera morbus con la esperanza de que no cobrara más vidas, lo que no lograron, pues la presencia de la enfermedad quedó en evidencia por la muerte de prestigiados personajes eclesiásticos y civiles, como se dijo en los párrafos anteriores.
Los datos que José Antonio Saco expuso en su Carta, los obtuvo como él mismo aclaró, de tres fuentes: 1) de los estados de los comisarios de barrio intramuros y de los capitanes de partido extramuro; 2) de los asientos y cartas de oficio de las parroquias y 3) de los cementerios. Conforme con sus estimaciones, señaló que en marzo de 1833 ocurrió el mayor número de defunciones a causa del cólera.
Con los datos que obtuvo “de las capitanías principales del partido de la población extramuros” (Saco, 1833),los cuales expuso en su carta, se construyeron las figuras 3 y 4, que describen el comportamiento de las defunciones por esta enfermedad. Así, en el partido de San Lorenzo, el total de defunciones fue de 1.167 durante los 54 días. Hubo un día, el 22 de marzo que se registraron 60 fallecimientos. El número de defunciones en este partido fue mayor entre los africanos y afrodescendientes, sobre todo bajo la condición de esclavitud. Por sexo, murieron más hombre que mujeres.
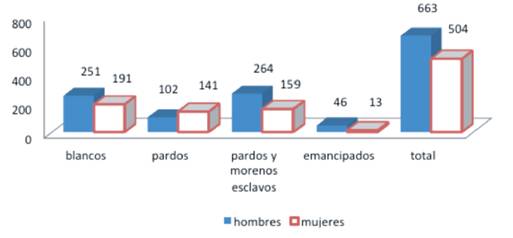
Figura 3 Número de defunciones en el Partido de San Lázaro desde el 25 de febrero hasta el 15 de abril, 1833 por condición social, según J.A. Saco. Fuente: Elaborada con datos de las tablas de José Antonio Saco (1833, p. 90).
En la figura 4 conforme a los datos que Saco expuso en su Carta, se observa que en los Partidos o barrios de Nuestra Señora de Guadalupe y Jesús María, murieron más adultos que párvulos. Entre los dos partidos, sumaron 2.297 defunciones: 1. 154 y 1. 143 respectivamente.
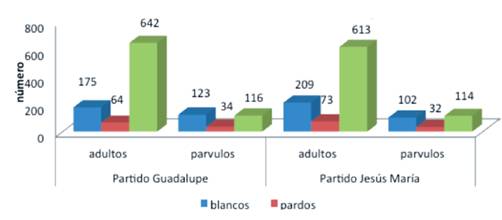
Figura 4 Número de defunciones partido, casta y grupo de edad del 3 de marzo al 27 de abril de 1833, según J.A. Saco. Fuente: Elaborada con datos de las tablas de José Antonio Saco (1833, p. 90).
Es importante señalar que en aquella época la parroquia de la Salud estaba integrada por los barrios de San Lázaro y de Nuestra Señora de Guadalupe, de modo que:
… la mortandad que hubo en ella, fue de 2.321: pero con la notable diferencia que siendo casi iguales los números que indican los muertos de cada uno de los barrios, pues que solamente varían de 13 y computándose la población de San Lorenzo en un tercio menos que la de Guadalupe, ya se conoce cuan atrozmente ha sido castigado aquel barrio (Saco, 1833).
En total, la Junta de Sanidad y el mismo Saco indican que en marzo la mortalidad
alcanzó la cifra de seis mil defunciones, para empezar a disminuir en abril.
Oficialmente el cólera terminó el 20 de abril de 1833, pero el mismo José Antonio Saco mostró que las muertes siguieron ocurriendo después de esa fecha hasta el mes de junio. La Gráfica 5, elaborada con los datos contenidos en una de sus tablas, muestra que durante el mes de junio se llegaron a enterrar más de 20 personas en un solo día.
Resulta difícil medir estadísticamente el impacto demográfico del cólera morbus en estos años. Parafraseando a Saco, la dificultad radica en las fuentes que presentan cifras parciales (Saco, 1833). Es decir, cuando afirmamos que no es posible conocer exactamente el número de muertes por esta enfermedad, se debe, por un lado, a que durante la epidemia, los comisarios de barrios que debían llevar un registro diario de fallecidos fueron rebasados ampliamente por la magnitud del problema. Por otra parte, tampoco los facultativos fueron disciplinados en el cumplimiento de su obligación de informar cada caso al Protomedicato. Asimismo, en los cementerios se contabilizó de modo escrupuloso la cantidad de cuerpos enterrados diariamente, pero en sus registros no siempre se especificó el sexo, la raza o casta, la edad o la condición civil de los fallecidos. Por ello, los datos sobre el número de fallecidos por esta enfermedad compilados no representaron la situación real de lo sucedido.
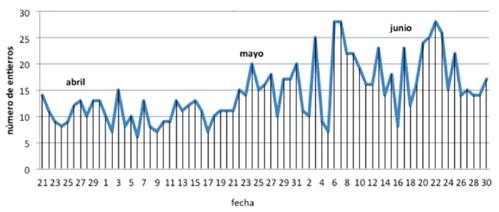
Figura 5 Número de entierros desde el 21 de abril al 30 de junio, 1833, según J.A. Saco. Fuente: Elaborada con datos de las tablas de José Antonio Saco (1833, p. 105-106).
Saco consideró que después de La Habana, Matanzas fue la ciudad más golpeada por la enfermedad del cólera, donde cobró mil vidas. Levi Marrero reportó, apoyándose en las cifras de Jacobo Pezuela, que el total de víctimas provocadas por el cólera, se acercó a las veintitrés mil, de las que, casi veinte mil, fueron personas “de color”. Saco manejó las cifras 18.494 muertos, de los que 4.215 fueron blancos. Nadie se ha puesto de acuerdo sobre la fecha real de la culminación del cólera. Ramón Piña y Peñuelas dijo que la isla no se vio libre de esta epidemia hasta los años de 1837-1838, y para Moreno Fraginals fue en 1835. (Márquez, 1994), (Marrero, 1992), (Moreno, 1986), (López, 2004).
Comentarios finales
Tomando en consideración este estudio, una de las dudas que surge es: ¿Por qué la población negra fue la más golpeada por la enfermedad? Podemos afirmar que, hasta cierto punto, la conducta discriminatoria del cólera puede ser explicada por las condiciones de vida de ese sector de la población, en términos de medio ambiente. En primer lugar, esta enfermedad prosperó en un ambiente caracterizado por el hacinamiento de gran cantidad de personas, que vivían en deficientes condiciones higiénicas; pero sobre todo, el ocultamiento de la epidemia en La Habana, para evitar que las exportaciones de azúcar se vieran afectadas. Por otra parte, tras el discurso del bienestar y la protección del pueblo contra la enfermedad, se diseñaron medidas sanitarias como las “cuarentenas”, producto del ejercicio intelectual de un grupo de profesionales de la medicina, con el apoyo del gobierno y sustentadas en sus creencias sobre el contagio. Pero cuando esto puso en peligro el desarrollo normal de las relaciones comerciales y económicas, el capital impuso su punto de vista en detrimento de la población, sobre todo con la justificación del miedo al hambre y del problema que causaría la insuficiencia de alimentos. El capital triunfó.
Resta decir que esta enfermedad tuvo un manejo político en la medida que enfrentó a liberales y conservadores; a los anticontagionistas y contagionistas; y también a los intereses del capital contra los intereses de la población, la cual resultó ser la más afectada, sobre todo la africana y sus descendientes nacidos en la isla. Esto nos lleva a parafrasear a Lourdes Márquez Morfín (1994), cuando afirma que “también existe la desigualdad ante la muerte”.
Asimismo, el cólera reforzó la vieja imagen del pobre como fuente de peligro social. Quienes creían en la infección consideraban los barrios indigentes como “foco” epidémico por excelencia. Para los contagionistas, los pobres eran portadores del mal y por tanto, debían ser aislados y tratados convenientemente, si se quería limitar la transmisión de la enfermedad. También este mal puso de manifiesto la endeblez del sistema de salud pública de ese momento.
Se calcula que el diez por ciento de la población habanera falleció durante esta primera epidemia de cólera, la población capitalina era de 159.680 habitantes, lo que representa 15.968 defunciones y una tasa de mortalidad para esta epidemia de 58,5 por cada 1.000 habitantes.
Citas y notas
1 Documento del Archivo Nacional de Cuba, Actas del Gobierno General
2 Documento del Archivo Nacional de Cuba, Actas de la Junta Superior de Sanidad
3 Documento del Archivo Nacional de Cuba, Actas de las Juntas Subalternas de Sanidad
4 Documento del Archivo Nacional de Cuba, Actas del Gobierno Superior Civil.














