Introducción
La apendicitis aguda es la condición quirúrgica más común de dolor abdominal no traumático. La incidencia de apendicitis ha disminuido considerablemente en las últimas décadas, sin embargo a pesar de la disminución en la incidencia, la cantidad de casos sigue siendo abrumadora1. Actualmente, la perforación intestinal ocurre en aproximadamente 16% a 30% de los pacientes con apendicitis 2,3. La apendicitis perforada aumenta tanto el número de complicaciones, como la estancia hospitalaria, llegando en casos graves a ser mortal 4. Los pacientes con apendicitis perforada, cursan con una mayor duración de los síntomas antes de la cirugía y por lo general son niños menores de 3 años y adultos mayores de 50 años5. Dentro de las variables predictivas de mortalidad en apendicitis, la apendicitis aguda perforada es la más importante6.
La prevalencia de diabetes mellitus (DM) a nivel mundial crece a un ritmo acelerado como resultado del aumento en la longevidad, la urbanización y los cambios en el estilo de vida. El porcentaje de pacientes con DM se ha duplicado en las últimas tres décadas. Se estima que en el año 2010, 285 millones de personas alrededor del mundo padecían de diabetes 7.
La morbilidad por DM se da como consecuencia de la enfermedad macro y microvascular inducida por esta enfermedad. Dado que la necrosis y perforación del apéndice son secundarias a la disminución de flujo sanguíneo en la pared del apéndice, la enfermedad microvascular inducida por la DM puede comprometer aún más el flujo sanguíneo de los órganos intestinales. Por lo tanto los pacientes con DM pueden presentar un mayor riesgo de apendicitis perforada.
Discusión
La apendicitis aguda consiste en la inflamación del apéndice vermiforme, es una de las causas más comunes de abdomen agudo y uno de las indicaciones más frecuentes de procedimientos quirúrgicos a nivel abdominal. Los síntomas clásicos son: dolor abdominal en cuadrante inferior derecho, anorexia, náuseas y vómitos. No obstante otros pacientes pueden presentar algunos síntomas atípicos como indigestión, flatulencias, irregularidad intestinal, diarrea y malestar general.
En los pacientes diabéticos los síntomas de apendicitis aguda pueden estar opacados por diversas condiciones gastrointestinales relacionadas a la diabetes. Las manifestaciones gastrointestinales más frecuentes en pacientes diabéticos son: retraso en el vaciamiento gástrico y una alteración en la motilidad intestinal que pueden resultar en diarrea o constipación. En los adultos mayores, la constipación suele ser uno de los síntomas principales en apendicitis aguda8. La gastroparesis es otra condición gastrointestinal usual en pacientes diabéticos, se puede manifestar con anorexia, náuseas, vómitos, saciedad temprana y distensión abdominal.
Además, la ocurrencia de síntomas atípicos incluyendo un retraso en la localización del dolor abdominal en el cuadrante inferior derecho, se ha reportado en un 25% a 50% de los adultos mayores con apendicitis 9,10. Con respecto al dolor abdominal, existen dos vías de dolor activadas en la apendicitis. En la primera, los nervios viscerales son estimulados causando un dolor abdominal vago periumbilical o central.
Tabla 1 Comparación de edad, sexo presencia de apendicitis complicada y estancia hospitalaria entre pacientes diabéticos y no diabéticos.
| Pacientes no diabéticos No.=1113 | Pacientes Diabéticos No.=71 | |
| Apendicitis aguda complicada (%) | 190 (17%) | 46 (64,8%)* |
| Edad (años) | 36,0 +/- 15,0 | 64,3 +/- 15,7* |
| Sexo masculino, No. (%) | 717 (64,4%) | 40 (56,3%) |
| Estancia Hospitalaria (días) | 4,4 +/- 0,1 | 11,0 +/- 1,1* |
| *Datos de mayor relevancia según autores del artículo original al momento de comparar ambos grupos. | ||
| Fuente: Tsai S Hsu C Chen S Lin Y Chu S. Complicated acute appendicitis in diabetic patients. Am J Surg. 2008; 196: 34-39. | ||
La segunda vía se caracteriza por un dolor localizado, causado por la estimulación de los nervios somáticos en el sitio de inflamación peritoneal. Los pacientes diabéticos sufren con frecuencia de neuropatía autonómica gastrointestinal, cuya principal manifestación son los problemas de motilidad mencionados anteriormente. No obstante, se ha evidenciado que la neuropatía visceral puede reducir la percepción de los síntomas, lo cual se vincula con la alta prevalencia de enfermedad por úlcera péptica en los pacientes diabéticos 8.
Adicionalmente, otro estudio demostró que los pacientes diabéticos tienen un umbral de dolor más elevado y un patrón diferente en la actividad eléctrica en múltiples regiones del cerebro, indicando una alteración neuronal central del procesamiento y la percepción del dolor 11.
Lo anterior representa un reto diagnóstico en la apendicitis aguda en pacientes diabéticos. Como consecuencia es posible que se dé una mayor duración entre el inicio de los síntomas hasta el momento del diagnóstico. Siendo esta el factor de riesgo más importante para desarrollar apendicitis complicada. Esta última se puede dividir en apendicitis perforada o gangrenosa12. Los pacientes con apendicitis perforada tienen un mayor riesgo de presentar complicaciones postoperatorias como absceso intra-abdominal, infección de heridas quirúrgicas e íleo paralítico13, 14.
En los pacientes diabéticos con apendicitis aguda, existe una alta incidencia de apendicitis perforada, el mecanismo por el cual esto sucede no está del todo claro. Sin embargo, la enfermedad microvascular y la neuropatía visceral, parecen explicar esta relación15.
Un estudio retrospectivo realizado en Taiwan, encontró una clara relación entre la DM y la apendicitis aguda complicada (AAC). En un periodo de 5 años se analizaron 1184 pacientes con diagnóstico de egreso de apendicitis aguda, de los cuales 71 eran además diabéticos. Dentro del el grupo de pacientes no diabéticos, un 17% (190 pacientes) desarrolló AAC vs. 64.8%(46 pacientes) de los pacientes diabéticos.
Es importante destacar que dentro de los pacientes diabéticos con apendicitis aguda, la edad de presentación tiende a ser mayor y la estancia hospitalaria fue significativamente más prolongada (Tabla 1)4. Se encontró además que la DM fue un factor de riesgo independiente de AAC, posterior al ajuste de edad y sexo. Dentro de los 46 pacientes diabéticos que desarrollaron AAC, 43 presentaron complicaciones asociadas a la AAC perforada: peritonitis (17), absceso intra-abdominal (10), sepsis severa (18) e infección de herida quirúrgica en el postoperatorio (4); mientras que otros 2 pacientes presentaron AAC gangrenosa y un paciente desarrolló bacteremia por bacterias Gram negativo, sin evidencia de perforación. 3 pacientes fallecieron, todos con algún grado de falla renal.
La edad media de presentación en pacientes diabéticos de AAC y apendicitis aguda no complicada, no tuvo diferencia significativa. Sin embargo, la duración desde el inicio de los síntomas hasta el diagnóstico, fue mayor en el grupo de pacientes que posteriormente desarrollaron AAC.
Tabla 2 Comparación de datos demográficos y clínicos entre apendicitis complicada vs. no complicadaen pacientes diabéticos.
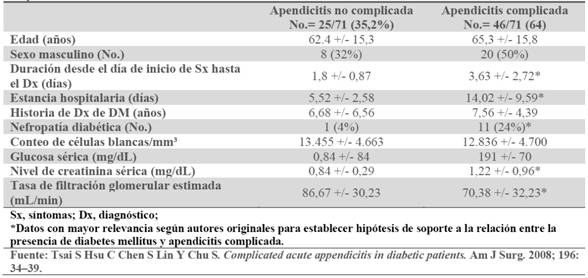
El estudio encontró que la nefropatía diabética, así como la pobre función renal (elevación de creatinina sérica y disminución en la tasa de filtración glomerular), fueron factores de riesgo importantes en el desarrollo de AAC perforada. (Tabla 2)
Conclusión
A pesar de la elevada incidencia de apendicitis aguda, el diagnóstico siempre ha demostrado ser un reto para el médico tratante debido a la amplia gama de presentaciones clínicas. Por lo tanto, es crucial conocer como la DM puede afectar la sintomatología de esta enfermedad. Es importante resaltar que la percepción del dolor en los pacientes diabéticos está alterada y tienen además, un umbral de dolor más elevado. Es por esta razón que el retraso en el diagnóstico es más común en pacientes con DM, representando un mayor riesgo de desarrollar AAC, especialmente AAC perforada. Por ende, realizar intervenciones tempranas en pacientes diabéticos, puede ayudar a reducir el riesgo de complicaciones en esta población.














