La ventilación mecánica no invasiva (VMNI) constituye una modalidad de terapia de soporte ventilatorio en pacientes con fallo respiratorio agudo o crónico. Fue iniciada desde1952, coincidiendo con la epidemia de poliomielitis que afectó Europa, Escandinavia y los EE.UU.1,2La utilización de la VMNI ha experimentado un crecimiento exponencial en los últimos 25 años, a raíz de la introducción de la presión positiva y los diferentes tipos de interfaces.3,4
Pacientes con insuficiencia respiratoria aguda, crónica y crónica reagudizada son candidatos para ser tratados con esta modalidad terapeútica.5 Su utilización intrahospitalaria es muy heterogénea. Se dispone de evidencia científica para determinadas patologías como es el caso de la enfermedad pulmonar obstructiva crónica (EPOC) reagudizada, el edema agudo de pulmón y la insuficiencia respiratoria de pacientes postrasplantados de órganos sólidos y hematológicos.6,7Además, su empleo se ha generalizado a muchos otros escenarios clínicos con menor nivel de evidencia. Se ha mostrado útil incluso en situaciones límite, como ocurre con pacientes de edad avanzada, pacientes con orden de no colocar un tubo endotraqueal, con comorbilidad grave asociada, así como cuando se usa con finalidad paliativa.8,9
La introducción progresiva de la VMNI en el tratamiento de la insuficiencia respiratoria ha permitido, por un lado, aumentar el número de indicaciones clínicas de esta técnica y, por otro, evitar o reducir las complicaciones derivadas de la ventilación mecánica convencional.10,11Lo que se pretende con este sistema de soporte ventilatorio es aliviar la disnea y mejorar el intercambio gaseoso en situaciones agudas de insuficiencia respiratoria y, de forma más crónica, mejorar la calidad de vida, el estado funcional del paciente, así como aumentar la sobrevida.12,13Los resultados obtenidos son variables en virtud de las circunstancias y el tipo de patología que motivan su aplicación. Existen múltiples estudios a nivel mundial que han permitido conocer las características de esta terapia, su tasa de implementación, sus indicaciones y las interfaces utilizadas.14,15
En este estudio se pretendió establecer la utilización de la VMNI en el Hospital México. Conocer los diferentes niveles de aplicación, desde una Unidad de Cuidados Intensivos (UCI) hasta las unidades de cuidados intermedios. Conocer las patologías respiratorias en las cuales se aplica más este tipo de terapia, las complicaciones y la mortalidad asociada. Es muy importante conocer esta estadística, así se podrá comparar con otros centros de renombre, y se podrá proponer protocolos de manejo que puedan unificar criterios y permitan mejorar la aplicación de esta terapia para el beneficio de los pacientes.
Metodología
Se condujo un estudio prospectivo, observacional y de reporte de casos en el Hospital México, entre el 1 de agosto y el 30 noviembre de 2014. Se recolectó información de 40 pacientes adultos de 18-85 años, de patología quirúrgica, médica, gineco-obstétrica, de emergencia y de cuidado crítico, los cuales tenían una patología respiratoria que ameritó la aplicación de terapia con VMNI. Se documentó la presencia de diferentes patologías en los pacientes que requirieron este tipo de terapia, como diabetes, hipertensión, cardiopatía isquémica, neumonía, EPOC, asma, enfermedad pulmonar intersticial difusa, atelectasia, edema pulmonar lesional, fístula bronquial, edema agudo de pulmón, síndrome de Guillain-Barré, miastenia gravis, insuficiencia cardiaca congestiva (ICC), esclerosis lateral amiotrófica, malignidad hematológica e inmunosupresión. Se hizo distinción en la indicación de la VMNI, si fue por insuficiencia respiratoria hipoxémica, insuficiencia respiratoria hipercápnica, deterioro clínico mecánico, apoyo postretiro de tubo endotraqueal, apoyo postcirugía, paliativo, o profilaxis Se documentó el tipo de interface utilizada (“full fase”, “total fase”, “helmet” u otro). Se verificó la radiografía de tórax de inicio, así como la evolución de los signos vitales y gases arteriales previo al inicio de la terapia y a las 2 horas del inicio de esta. Se calculó el índice respiratorio con base en los gases.
Se dividió la población en dos grandes grupos: los que tenían un índice respiratorio menor de 150 que correspondían a pacientes con mayor grado de afección en la relación ventilación perfusión, y los que tenían índice respiratorio mayor de 150 con menor grado de afección en la relación ventilación-perfusión.
Además, se anotaron las complicaciones asociadas a la terapia, principalmente se registró si hubo neumonía vinculada con la ventilación, y si hubo algún tipo de ulceración facial o de cuello relacionada con la interface. Finalmente, se buscó la información del desenlace del paciente, si logró deshabituación con éxito de la VMNI, si terminó entubándose, o si falleció. En este último punto se utilizaron los puntajes tipo APACHE-II y SOFA, y el porcentaje de mortalidad calculado de acuerdo con los puntajes.
Una vez depurada la información, se procedió al analizó la información con estadística descriptiva e inferencial, utilizando medidas de tendencia central como: media, moda, mediana, desviación estándar, y calculando valores relativos y absolutos y un intervalo de confianza del 95 %. Posterior a la recolección de datos, se procedió al análisis con SPSS versión 15.0, con la finalidad de calcular una posible asociación de las variables estudiadas. Los resultados de las comparaciones de variables se sometieron a pruebas de significancia estadística, realizando comparación de porcentajes con la prueba de Chi-cuadrado, bajo la hipótesis nula de independencia. Para la comparación de promedios se usó la prueba no paramétrica de Kruskal-Wallis, o la paramétrica T de Student, según fuera la distribución de la variable en cuestión. En ambos análisis se consideró significativo un nivel de confianza menor de 0,05. La información se resumió en cuadros.
Resultados
En el presente estudio la mayoría de terapias con VMNI se aplicaron en los servicios de UCI, Medicina Interna, y Emergencias. En cuanto a los tiempos de terapia, variaron mucho, desde 1 hora hasta 48 horas, existiendo un tiempo promedio de 8,4 horas cuando se tomaron en cuenta todas las terapias (σ: 9,3).
La edad más frecuente de los pacientes fue entre los 40 y 50 años. La población adulta mayor (mayores de 65 años) representó un 42,5 %. El rango de edad promedio fue de 55,2 años (σ:17,7). Hubo predominancia del sexo masculino para un 60 %.
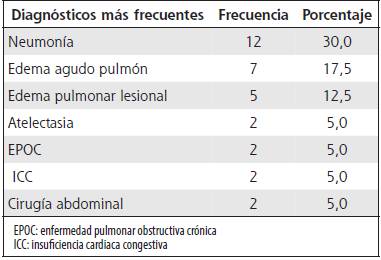
El diagnóstico más frecuente fue neumonía; en segundo lugar, edema agudo de pulmón, y luego edema pulmonar lesional. Para lo que correspondió a patología neuromuscular que llevara a insuficiencia respiratoria y a necesidad de la terapia, solo se pudo recoger dos casos, un paciente portador de miastenia gravis con crisis miasténica y un paciente con síndrome de Guillain-Barré.
En ambos casos se documentaron las capacidades vitales, las cuales se encontraban bajas (Cuadro 1).
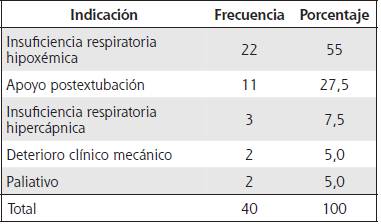
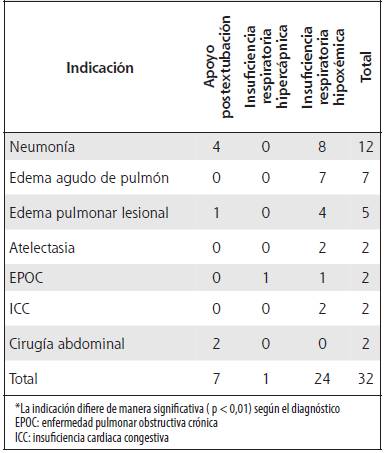
En lo que se refiere a indicaciones de la terapia, se puede apreciar que la indicación más frecuente fue insuficiencia respiratoria hipoxémica, (78 %, Cuadro 2). Hubo condiciones donde existió una doble indicación de la terapia. Por ejemplo, en el paciente con síndrome de Guillian-Barré, se tomó como indicación tanto el deterioro clínico mecánico, como la insuficiencia respiratoria hipoxémica. Cuando se compararon los diagnósticos más frecuentes y las indicaciones más comunes de la terapia, la patología de base que predispuso a insuficiencia respiratoria se correlacionó de manera estadísticamente significativa (p: < 0,01) con la indicación de la terapia correspondiente (Cuadro 3). A su vez, cuando se comparó la indicación de la terapia con el tiempo de esta, no se encontró significancia estadística entre ambas variables (p: 0,83; σ: 9,3). Incluso cuando el paciente se catalogó con doble indicación de terapia, esto no predispuso a mayor tiempo de terapia.
La interface más frecuentemente utilizada fue la “full fase”; sin embargo, hubo casos en los cuales, debido a la adaptación del paciente a la terapia, se utilizaron el “helmet” y la “total fase”. Las complicaciones relacionadas con la interface empleada y la terapia fueron infrecuentes. Solo en un caso se documentó ulceración facial y en dos, se documentó neumonía como complicación de la terapia.
Respecto de los signos vitales, ningún paciente empezó la terapia en estado de shock. No hubo cambios estadísticamente significativos al inicio y a las 2 horas de la PAM (p: 0,647; σ17,3), frecuencia cardiaca (p: 0,402; σ:18,3) y frecuencia respiratoria (p: 0,322; σ:8,8). Por otra parte, los pacientes menos taquicárdicos al inicio, se lograron deshabituar de manera más frecuente, pero estaban en segundo lugar de la población que terminó entubada. Los pacientes más taquicárdicos al inicio, sí terminaron falleciendo con más frecuencia (p: 0,067); es probable que con una muestra de mayor tamaño, la relación hubiera sido estadísticamente significativa. La frecuencia respiratoria inicial no se correlacionó de manera significativa con el desenlace de los pacientes (p: 0,75).
En cuanto a las variables gasométricas, se puede apreciar que con la terapia se logró mantener el estado ácido base, y hubo una tendencia hacia el aumento de la pO2 y la satO2. Sin embargo, de los cinco parámetros analizados, solo el HCO3 - y la pCO2 tuvieron cambios estadísticamente significativos hacia el aumento (p: < 0,01; σ:6,8 y p: 0,01; σ:14,1, respectivamente), desde el principio hasta las 2 h de la terapia. Además, cuando se calculó los gradientes alveólo-arterial de O2 y los índices respiratorios, se observó que estos se mantuvieron en rangos estables hasta 2 horas después de instaurada la terapia. En este sentido, no hubo cambios estadísticamente significativos en estas dos variables (p: 0,91; σ: 134,2 y p: 0,97; σ: 75,2, respectivamente).
De toda la población sometida a terapia, hubo mayor cantidad de pacientes en el grupo de índices respiratorios más bajos (Figura 1). Las patologías con índices respiratorios más bajos fueron la neumonía y el edema agudo de pulmón (Figura 2). Sin embargo, cuando se compararon, no hubo relación estadísticamente significativa entre el diagnóstico y el índice respiratorio (p: 0,32). Además, tampoco hubo relación estadísticamente significativa entre el tipo de indicación y el índice respiratorio (p: 0,73). Para el grupo de insuficiencia respiratoria hipoxémica, hubo una mayor población con índice respiratorio bajo. Los pacientes con índices respiratorios más altos pasaron más tiempo en la terapia. No hubo significancia estadística entre el tiempo de terapia y el índice respiratorio (p: 0,13).
Para la variable radiografía de tórax, de manera simplificada se tomó la cantidad de cuadrantes afectados. La mayoría de los pacientes sometidos a terapia tenía los cuatro cuadrantes afectados en el estudio radiológico.
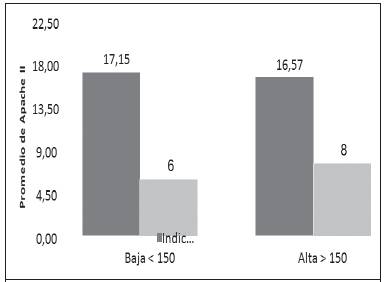
De los puntajes para evaluar riesgo de morbimortalidad, se calculó tanto el APACHE-II como el SOFA, al principio de la terapia. La mayoría de pacientes tuvieron un puntaje de APACHE-II cercano a 12 puntos, y en segundo lugar tanto 9 como 24 puntos. No hubo relación estadísticamente significativa entre la puntuación de APACHE-II y el índice respiratorio alto o bajo al principio de la terapia (p: 0,81; σ: 6,17; Figura 3). Para el puntaje de SOFA, la mayoría de pacientes tuvo un puntaje de 3 puntos, y en segundo lugar, 6 puntos. En relación con ambos puntajes, el riesgo de mortalidad se aproximó al 15 %, para una media del 26 %.
La condición final fue uno de los principales determinantes del estudio. Se dividieron los pacientes en deshabituado, entubado y fallecido. Un 57,5% de los pacientes se logró deshabituar con la terapia. Cuando se compararon variables, no hubo relación estadísticamente significativa entre el tiempo de la terapia y el desenlace (p: 0,89; σ: 9,3). No hubo relación estadísticamente significativa entre el índice respiratorio alto o bajo y el desenlace, tanto al inicio como a las 2 h después de la terapia (p: 0,73 y p: 0,21, respectivamente). Para los puntajes de APACHE-II y SOFA, tampoco hubo relación estadísticamente significativa entre sus puntajes y la condición final de los pacientes (p: 0,12 y p: 0,62; σ: 2,3, respectivamente).
Discusión
En el estudio resalta que el servicio de UCI es donde se aplicó la mayor cantidad de VMNI. Es un servicio donde se manejan mejor los criterios de indicación de la VMNI y se aplican más tempranamente, y donde se logra monitorizar mejor a los pacientes durante y después de la terapia. De igual manera, es aquí donde se detectan complicaciones de la terapia de forma más temprana, donde existe todo el recurso para decidir suspender la terapia o entubar al paciente, y donde se esperaría menor mortalidad.
En el Hospital México no hay un protocolo definido de VMNI que permita establecer un tiempo límite de terapia para tomar una decisión, ni tampoco seguimiento estricto después de una hora de haber empezado la terapia con base en parámetros como: signos vitales, estado de consciencia, control gasométrico, y juicio clínico del médico. Tampoco existe un programa de VMNI intermitente que permita al paciente irse deshabituando progresivamente. No se ha establecido protocolos de 4 horas en terapia y luego 6 horas sin terapia, y así sucesivamente, hasta que el paciente vaya mejorando desde el punto de vista de signos vitales, control gasométrico, control radiológico, y juicio clínico, para finalmente tomar la decisión de suspender la terapia. Es así como un paciente con cirugía abdominal y neumonía secundaria a broncoaspiración, estuvo en terapia solo 2 horas para terminar entubado, y hubo otro que se encontraba postinfarto agudo del miocardio, hizo un edema agudo de pulmón, estuvo en terapia 48 horas, y también terminó entubado.
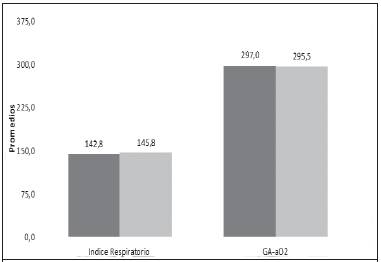
Figura 1. Índice respiratorio de pacientes en VMNI. Las barras oscuras representan los valores al inicio de la VMNI, y las claras, los valores a las 2 horas de terapia
La evidencia apoya más la aplicación de VMNI en el paciente con EPOC exacerbado, edema agudo de pulmón, y el paciente inmunocomprometido con un proceso infeccioso pulmonar. En el Hospital México la neumonía es de los diagnósticos más frecuentes a los cuales se les terminó aplicando la terapia. De todo el grupo de neumonías, solo 5 pacientes eran inmunocomprometidos co neumonía. De este grupo, la mayoría tenía índices respiratorios menores a 150, peores en términos de relación ventilación - perfusión. Dicha relación al final no tuvo ningún vínculo con el tiempo de la terapia ni tampoco con un desenlace más tórpido. Probablemente esto se relacionó con otras variables no contempladas, como el inicio de tratamiento antibiótico adecuado temprano. Para la patología edema agudo de pulmón, cuando se analizaron los datos individualmente, la mayoría de los pacientes terminó por deshabituarse, por lo cual dicha indicación, va acorde con la evidencia actual a nivel mundial. De los pacientes EPOC exacerbados solo se obtuvieron 2 pacientes, los cuales también se lograron deshabituar, otra vez conforme a una indicación clara a nivel mundial.
Respecto a los tipos de indicaciones, en este estudio la insuficiencia respiratoria hipoxémica fue la más frecuente para colocación de VMNI. Dado que el diagnóstico más común fue neumonía, seguido de edema agudo de pulmón, y luego de edema pulmonar lesional, se esperaría hipoxemia en todos los casos. Fisiopatológicamente, la neumonía representa un cortocircuito al principio, así como el edema agudo de pulmón y el edema pulmonar lesional representan trastornos de difusión al principio. Al final, todos involucran también trastornos de la relación ventilación - perfusión. Es por esto que fue concordante la insuficiencia respiratoria hipoxémica como primera indicación.
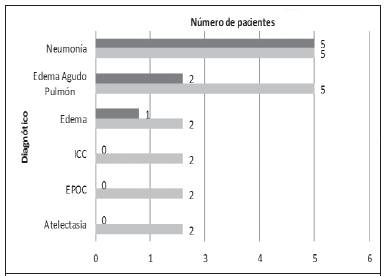
Figura 2 Relación de la patología respiratoria con el índice respiratorio. Las barras oscuras representan número de pacientes con un índice respiratorio alto > a 150 y las claras, el número de pacientes con índice respiratorio bajo < a 150. No se encontró relación entre el diagnóstico y el índice respiratorio bajo o alto (p: 0,32). EPOC, enfermedad pulmonar obstructiva crónica. ICC, insuficiencia cardiaca congestiva
Con respecto a las interfaces, por un mejor ajuste de la interfaz, y consecuentemente mejor eficacia de la terapia, la que más se usó fue la “fullface”. Casi no hubo complicaciones, y el que presentó ulceración estuvo en terapia 12 horas, sin ser el paciente de mayor tiempo de terapia. Los que presentaron neumonía, estuvieron en terapia solo 2 y 5 horas, por lo cual tampoco hubo una relación clara con el tiempo de esta. En este último grupo, fueron especulativas las presiones pico máximas usadas, el riesgo inherente de vencer la presión de cierre del esfínter esofágico inferior, y la posibilidad de broncoaspiración.
Los parámetros durante las terapias fueron muy fluctuantes, no siempre supervisados por un médico, y no contemplados en este estudio.
Respecto a la radiografía de tórax, se quiso simplificar la recolección de datos, al tomar en cuenta solo la cantidad de cuadrantes afectados por la patología respiratoria en cuestión.
En una neumonía consolidativa la afección fue de un solo cuadrante, mientras que en una neumonía de focos múltiples, la afección usual fue de los 4 cuadrantes. En el caso del edema agudo de pulmón y el edema pulmonar lesional, la mayoría de los casos tenían los 4 cuadrantes afectados. Todo esto buscó correlacionarse con la severidad de la patología respiratoria del paciente, a pesar de que no se evaluó estadísticamente. En este sentido se describió que la mayoría de pacientes tenía 2 cuadrantes afectados.
Esta terapia no se aplicó en ningún momento a pacientes chocados ni con soporte vasopresor. Con mayor frecuencia fallecieron los pacientes más taquicárdicos, evidenciando que eran pacientes con mayor cantidad de comorbilidades, más enfermos agudamente, y con una respuesta inflamatoria sistémica más marcada previo al inicio de la terapia.
Por otro lado, gasométricamente no hubo mayor variación con la terapia, tanto en parámetros individuales, como en el índice respiratorio y el gradiente alveolo - arterial de O2. A pesar de que los pacientes con neumonía y edema agudo de pulmón con índices respiratorios bajos tenían más posibilidad de entrar a la terapia, esto no marcó una diferencia gasométrica después de la terapia. La terapia fue más eficaz en términos de soporte, mientras actuaba otro tipo de medidas, como el tratamiento con antibióticos o diuréticos de asa. Aún con la ausencia de esta mejoría gasométrica, la mayoría de los pacientes terminó por deshabituarse y con una mortalidad que no superó el 15 %.
Solo el 30 % de los pacientes terminó entubado, y la condición final de deshabituación fue del 57,5 %. Esto se correlacionó con un riesgo de mortalidad calculado cercano a un 15 %, y se vincula con pacientes menos enfermos y con menos riesgo de muerte sometidos a VMNI.
Finalmente, este estudio permitió establecer que en el Hospital México es más frecuente la aplicación de VMNI apacientes adultos masculinos, con neumonía, e insuficiencia respiratoria de tipo hipoxémica. La mayoría de las neumonías y edemas agudos de pulmón que reciben VMNI empiezan con índices respiratorios menores a 150, lo cual no se relacionó con un mayor tiempo terapia o mayor mortalidad. La mayoría de los pacientes sometidos a VMNI empiezan con puntajes de APACHE-II y SOFA bajos, se logra deshabituar, y tiene una mortalidad baja.