La arterioesclerosis coronaria, es un problema de salud cada vez mayor a nivel mundial y sucede como consecuencia de condiciones prevalentes en la población, tales como la hipertensión arterial, la diabetes y la dislipidemia, o de hábitos como el tabaquismo, el sedentarismo y la obesidad. De aquí se desprende que su prevención pasa por el buen manejo médico de estos “factores de riesgo coronario” y de la modificación de hábitos no saludables.1
La presentación clínica de la enfermedad abarca un espectro amplio: desde el paciente totalmente asintomático, a pesar de la existencia de lesiones obstructivas de grado variable en el árbol coronario, o bien, el paciente que refiere opresión precordial relacionada de manera exclusiva a esfuerzo físico, hasta el paciente que aqueja dolor precordial opresivo intenso de reposo, y acude a la sala de urgencias. En cada uno de estos contextos, existe una secuencia fisiopatológica distinta, a pesar de su origen común.
El paciente que consulta por dolor torácico de reposo
El abordaje del paciente que acude a la sala de urgencias por dolor precordial opresivo intenso, debe comenzar haciendo la pregunta: ¿acaba de suceder una trombosis coronaria? De ser cierto, en la mayoría de los casos, el primer electrocardiograma que se registre será determinante. Como se observa en la Figura 1, una vez establecido si el dolor es anginoso típico o sugestivo, o totalmente atípico, en presencia o no de factores de riesgo coronario, se debe realizar un electrocardiograma; si se observa supradesnivel del segmento ST, se asume la existencia de un trombo oclusivo de reciente formación. La interrupción del riego sanguíneo coronario en el respectivo territorio vascular, conducirá a la necrosis isquémica en unas 6 horas, con la consiguiente elevación enzimática; pasado este plazo, el miocardio sufrirá remodelación, mediada en principio por angiotensina II y, eventualmente, el paciente quedará con una miocardiopatía dilatada. Por este motivo, debe actuarse rápido para lograr la reperfusión del tejido amenazado, sea con el uso de agentes fibrinolíticos (estreptoquinasa, alteplase o tenecteplase) o con angioplastía coronaria (cuando se estime que el tiempo desde el inicio del dolor hasta su llegada al hospital sea menor de 2 horas y hasta que ingrese a la sala de hemodinamia en un hospital terciario, menor de 60 minutos); en ambos casos, debe administrarse en simultáneo un agente antiagregante plaquetario, como por ejemplo, la aspirina.2 3
Existen otras condiciones cardiacas y no cardiacas, mucho menos frecuentes, que se presentan con supradesnivel del segmento ST y, sin embargo, no obedecen a una trombosis coronaria; por ejemplo: pericarditis aguda, hipertrofia ventricular izquierda severa, aneurisma ventricular izquierdo, miocarditis, vasoespasmo coronario o síndromes de onda J. 4 En la mayoría de estos casos, las características atípicas del dolor torácico, los demás datos de la historia clínica y el comportamiento de la curva enzimática, permitirán diferenciarlos.5
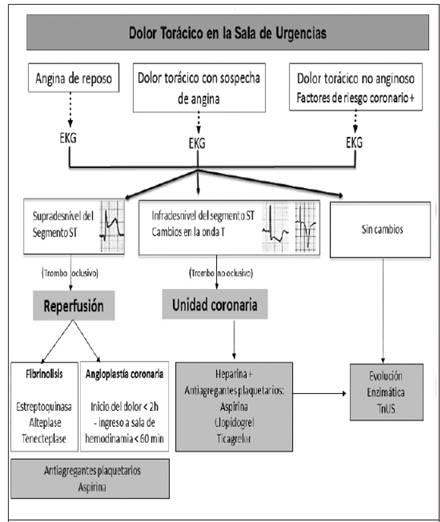
Figura 1 Fisiopatología y abordaje inicial del paciente con dolor anginoso de reposo en la sala de urgencias. FRC: factores de riesgo coronario, TnUS: troponina ultrasensible
Por otro lado, en presencia de infradesnivel del segmento ST o cambios en la polaridad de la onda T (Figura 1), se asume la formación reciente de un trombo coronario no oclusivo; el paciente debe ser ingresado a la unidad de cuidados coronarios para iniciarse terapia antitrombínica con heparina y antiagregación plaquetaria con aspirina o clopidogrel, o ticagrelor.6 En estos pacientes, la presencia de elevación enzimática significativa indica necrosis a nivel subendocárdico; en vista de que no se observa supradesnivel del segmento ST -y la subsiguiente aparición de ondas Q-, antiguamente era llamada “infarto sin ondas Q”; hoy se le denomina “infarto sin supradesnivel del segmento ST”.7 En los casos en los que no se presenta elevación enzimática, o esta sea menor del 50 % del valor basal, se denomina “angina inestable”. Sin embargo, conviene recalcar que, en la sala de urgencias, ambas se diagnostican bajo el mismo término: “síndrome coronario agudo sin elevación del segmento ST”, y su manejo inicial es idéntico (Figura 1, Cuadro 1). El riesgo de oclusión total (de ahí el antiguo nombre de “angina preinfarto”) o de muerte en el curso de la hospitalización, está dado por la existencia de cambios electrocardiográficos dinámicos, recurrencia del dolor, elevación enzimática importante o compromiso de la función contráctil.8 En estos casos, se indica la revascularización percutánea.9-10
En ausencia de los cambios electrocardiográficos mencionados, se debe observar la evolución del dolor, del electrocardiograma y de la curva enzimática, lo cual, en la mayoría de los casos, evidenciará la existencia de una trombosis coronaria, causante del dolor anginoso de reposo.
El paciente que presenta dolor torácico de reposo en otros contextos clínicos
Si un paciente aqueja dolor precordial opresivo en el contexto de un escenario clínico distinto -sea en la sala de urgencias o en el curso de una hospitalización-, por ejemplo, durante una bronconeumonía o una hemorragia digestiva o un síndrome hiperosmolar, y se evidencian cambios isquémicos en el electrocardiograma, la explicación fisiopatológica es distinta (Figura 2): está sucediendo isquemia miocárdica secundaria, debido al aumento del “doble producto” (la multiplicación de la frecuencia cardiaca por la presión arterial sistólica), el cual es un indicador sucedáneo del consumo de oxígeno miocárdico.11 En presencia de lesiones coronarias obstructivas previas, conocidas o no, la infección severa o el sangrado producen una descarga adrenérgica, la cual eleva los requerimientos de oxígeno miocárdico, con la consiguiente angina “secundaria” (desequilibrio entre oferta y demanda miocárdica de oxígeno); el estrés parietal que conlleva al aumento del cronotropismo e inotropismo miocárdicos, produce elevación enzimática, la cual se explica por “injuria miocárdica”,11,12no por trombosis coronaria ni necrosis isquémica. Por tanto, tratando la infección con antibióticos o la hiperglucemia con insulina, se revierte el proceso. En vista de que estos cuadros no se originan en un evento trombótico, no deben abordarse con antitrombínicos ni antiagregantes plaquetarios; tampoco está indicada una intervención coronaria percutánea, ni procede denominar como “infarto” a estos escenarios clínicos cuyo desencadenante es extracardiaco.
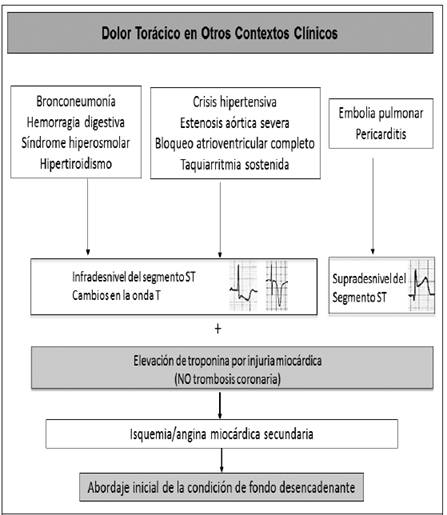
Figura 2 Fisiopatología y abordaje inicial del paciente con dolor anginoso en el contexto de otras situaciones clínicas
Asimismo, cuando sobreviene una condición que produce sobrecarga sistólica sobre los ventrículos, como una crisis hipertensiva, una estenosis aórtica severa descompensada, un bloqueo atrioventricular completo, una taquiarritmia sostenida por varios minutos o la ubicua insuficiencia cardiaca, se producirá también elevación de la troponina, con o sin angina, debido al mismo mecanismo, y otras estructuras aledañas terminan también en la misma consecuencia, tales como un derrame pericárdico o una embolia pulmonar.11-13Tampoco en estos casos debe utilizarse antitrombínicos ni angioplastia coronaria; lo que procede es resolver la hipertensión arterial, la bradicardia o taquicardia, la insuficiencia cardiaca o la embolia pulmonar. En todos estos casos, la evolución subsiguiente es la disminución del dolor y la normalización progresiva de la troponina cardiaca.
“Enzimas cardiacas” elevadas
El uso de marcadores bioquímicos es de gran utilidad en medicina, sean inflamatorios, tumorales o metabólicos. Desde luego, como todo examen auxiliar, deben interpretarse según el contexto clínico en el cual el profesional los solicita. El dosaje de las “enzimas cardiacas” en los servicios de urgencias ha demostrado gran utilidad para tomar decisiones,5 sin embargo, erróneamente, se ha terminado por denominar a cualquier elevación de la creatín-quinasa o de la troponina con el término genérico de “infarto”.11,12Este atajo termina en procedimientos mal indicados, mayor estancia hospitalaria y en un costo emocional injustificado para el paciente y sus familiares.
Cuadro 1 Denominación de diferentes enfermedades en la sala de urgencias, según su mecanismo fisiopatológico
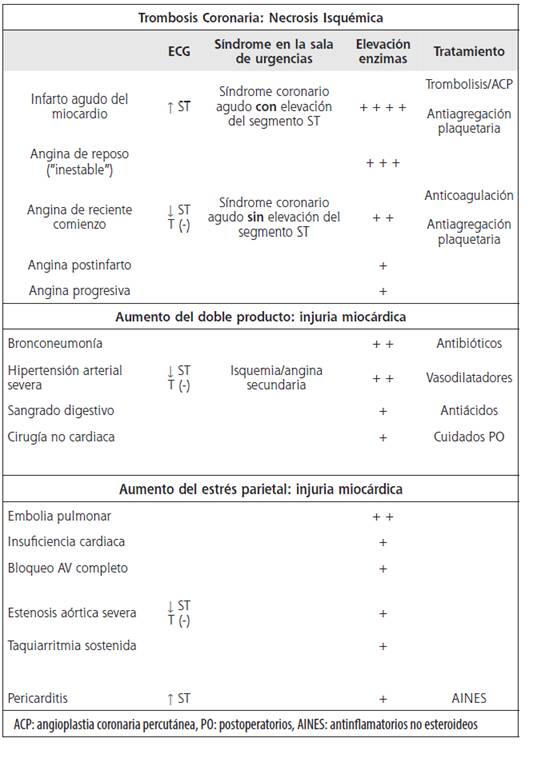
Como se ha mencionado, en todos los casos en los que sucede una trombosis coronaria, la elevación enzimática se explica por la necrosis isquémica y es proporcional a la extensión del territorio tisular comprometido. Sin embargo, cuando dicha elevación se presenta en el contexto de otras situaciones clínicas, este hallazgo se explica por injuria miocárdica, no por necrosis isquémica; el término “injuria” abarca el estrés mecánico parietal (como en la crisis hipertensiva o la embolia pulmonar), la inflamación (miocarditis, pericarditis) o la hipoxemia intracelular desencadenada por descarga adrenérgica (fiebre, hipovolemia), las cuales provocan edema, incremento de la permeabilidad o lisis parcial o total de la membrana celular del miocardiocito.11-13Esto sucede, en especial, en presencia de lesiones coronarias obstructivas preexistentes, conocidas o no por el paciente, las cuales condicionan isquemia crónica silente, exacerbada cuando se presentan estas situaciones. Esta también es la explicación de la elevación crónica y discreta de la troponina ultrasensible que se encuentra en muchos pacientes ambulatorios con enfermedad renal crónica o con angina crónica estable desencadenada por esfuerzos;14 en este caso, se trata de un marcador de injuria, desencadenada por el ejercicio físico o el estrés emocional, durante el cual se incrementa el “doble producto”. También es un desafío interpretar estos hallazgos, cuando estos pacientes ambulatorios consultan por otros motivos y se detectan tales marcadores fuera del rango normal.
En conclusión, el buen manejo de todas estas situaciones clínicas comienza por confeccionar una buena historia clínica, el conocimiento fisiopatológico de lo que esté sucediendo en cada paciente y una adecuada interpretación de los exámenes complementarios; de esa forma se toman las mejores decisiones terapéuticas.














