El personal de salud se refiere a todos los trabajadores, pagados o no pagados, que laboran en instituciones sanitarias en donde tienen el potencial de exponerse a pacientes o a materiales infecciosos, incluyendo sustancias corporales y dispositivos médicos, equipos, superficies ambientales o aire contaminados. Es relevante señalar que las instituciones de salud no están limitadas a hospitales y clínicas, sino que también involucran centros de rehabilitación, residencias permanentes y centros diurnos de cuido de pacientes, asilos, hospicios, albergues y agencias de cuidado domiciliar de pacientes, entre otros.1,2
Las personas que trabajan en la atención de pacientes se hallan habitualmente expuestas a múltiples agentes infecciosos, cuyas complicaciones son, en gran parte de los casos, prevenibles mediante vacunación. La disminución del riesgo de adquirir enfermedades infectocontagiosas se basa en la pronta instauración de medidas adecuadas de aislamiento en pacientes con sospecha clínica o diagnóstico de estas patologías, el tratamiento temprano de los casos detectados, el lavado de manos, el empleo de dispositivos de protección (como guantes, mascarillas, etc.), el uso de profilaxis antibiótica o antiviral en los casos en que esté indicada, la restricción laboral a trabajadores de salud que se encuentren enfermos y una inmunización adecuada.3,4 En el caso del personal de laboratorio, a las medidas mencionadas se debe agregar el cumplimiento estricto de las normas higiénicas de laboratorio, el manejo y procesamiento apropiado de las muestras (inclusive mantenimiento del flujo laminar, refrigeración, esterilidad, etc.), la adecuada utilización de los equipos y el empleo de mecanismos de protección personal.5
Guías para la inmunización del personal de salud
Al igual que las recomendaciones de vacunación para población adulta en general y para pacientes en potencial riesgo de adquisición de determinadas enfermedades infecciosas, las indicaciones de inmunización para los trabajadores de la salud se deben basar en las características epidemiológicas locales, la prevalencia de las distintas patologías infecciosas en la población, las metas de salud pública planteadas para la región geográfica y el grado de financiamiento de que disponga el sistema de salud para alcanzar una cobertura de vacunación sostenible y eficaz que se encuentre acorde con la realidad de cada nación.6
Todo el personal que labore en el sector de servicios salud debe estar adecuadamente inmunizado contra las enfermedades inmunoprevenibles y con las vacunas recomendadas para el adulto.7En circunstancias especiales, determinadas por el área de trabajo y el tipo de actividad desempeñada, existen indicaciones específicas, como por ejemplo, la aplicación de la vacuna BCG (bacilo de Calmette-Guérin), la vacuna antirrábica y la antipoliomielítica en los empleados del laboratorio de microbiología.8,9Se recomienda que los nuevos empleados sean sometidos a una evaluación temprana de su estado inmunológico frente a enfermedades inmunoprevenibles, en tanto que el resto del personal debe ser examinado de manera periódica.10El personal de salud debe además recibir entrenamiento en la utilización de las normas de bioseguridad para el manejo y control de la diseminación de infecciones.11
Es muy importante que los funcionarios sean instruidos en cuanto a la necesidad de aplicación de vacunas, su eficacia y seguridad y sus posibles efectos adversos. Previo a la administración de cualquier vacuna, cada trabajador de la salud deberá ser evaluado sobre la presencia de condiciones subyacentes, por ejemplo, embarazo, y en caso de existir alguna, deberá analizarse cuidadosamente el riesgo frente a los beneficios de la vacunación. La contraindicación más frecuente es el antecedente de reacciones anafilácticas con dosis anteriores de la vacuna o ante alguno de sus componentes. El tamizaje serológico previo a la inmunización, por lo general no es necesario ni ha demostrado ser costo-efectivo, aunque debe analizarse en consideración a la prevalencia de la enfermedad en la población general, el costo de las pruebas de tamizaje y el costo de la vacuna.12
Para asegurar el éxito del plan de vacunación institucional, es indispensable contar con una base de datos actualizada, que documente de manera minuciosa el esquema de inmunizaciones de cada funcionario. Se recomienda que los registros de inmunizaciones del personal sanitario contengan como mínimo: los datos personales de cada trabajador, la fecha de vinculación laboral, el cargo que ocupa, el área de trabajo, los resultados de pruebas serológicas para hepatitis B, rubéola, varicela y hepatitis A -cuando se requiera-, las vacunas aplicadas previamente con su debida documentación, las vacunas requeridas de acuerdo con la susceptibilidad de cada trabajador, las vacunas aplicadas en la institución -con el número de dosis correspondiente, fecha de aplicación, casa productora, número de lote, fecha de la siguiente dosis y nombre del vacunador-, y la manifestación de rechazo a la inmunización en caso de que el trabajador rehúse vacunarse.13
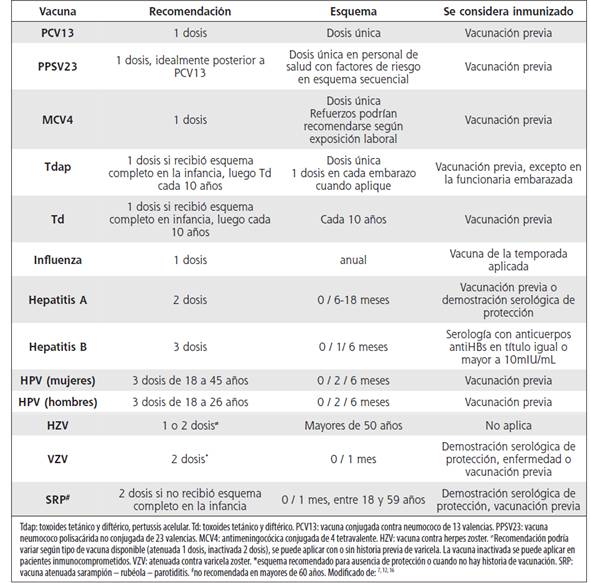
Las recomendaciones de inmunización para los funcionarios de instituciones sanitarias se anotan en el Cuadro 1.
Vacunas recomendadas para trabajadores del Sector Salud
Hepatitis A: la vacunación contra la hepatitis A se encuentra especialmente indicada en países de prevalencia intermedia o baja, por el riesgo de complicaciones en el grupo adulto susceptible, y la alta cantidad de adultos susceptibles acumulados por la mejoría en los índices sanitarios.14 En Costa Rica, el virus de hepatitis A presenta un patrón de endemicidad intermedia a baja, por lo que la vacunación es altamente recomendada en trabajadores de centros hospitalarios y estudiantes de ciencias de la salud, quienes tienen elevado riesgo de contagio.15 Se considera que los empleados con mayor riesgo de adquirir la infección viral son aquellos que ejecutan funciones asistenciales y de apoyo de servicios de laboratorio, pediatría, urgencias y unidades de cuidados intensivos y paliativos, quienes atienden personas con discapacidad intelectual, personal de servicios de apoyo que manipula sistemas de alcantarillado de la institución (por ejemplo, plomeros o personal de mantenimiento), o que tienen posibilidad de entrar en contacto con materia fecal humana y personal de servicios de apoyo que manipula alimentos.13
Cuadro 1 Recomendaciones para la vacunación en personal de salud y estudiantes de ciencias de la salud
Hepatitis B: tanto los trabajadores sanitarios como los estudiantes de ciencias de la salud deben estar adecuadamente inmunizados contra hepatitis B. Se recomienda inclusive determinar los niveles de anticuerpos contra el antígeno de superficie viral (anti-HBs), previo a la contratación o matriculación de nuevos trabajadores de salud que vayan a encontrarse en riesgo ocupacional de contagio o transmisión. El monitoreo de títulos de antiHBs es por demás mandatorio en personal sanitario, ya que los trabajadores de salud deben demostrar títulos protectores postvacunación (al menos 10 mIU/mL). En caso de caída de los títulos de anticuerpos a niveles inferiores del margen de protección, se recomienda aplicar una dosis de refuerzo de la vacuna. Si la persona no ha sido vacunada, se debe aplicar una serie de 3 dosis por vía intramuscular, con intervalo de 1 mes entre la primera y la segunda dosis y de 6 meses entre la segunda y la tercera dosis (esquema 0 - 1 - 6, Cuadro 1).16 Para el personal que se encuentra expuesto a sangre o fluidos corporales, se debe realizar medición de antiHBs uno o dos meses posteriores a la administración de la tercera dosis. Si el nivel de antiHBs es de al menos 10 mIU/mL, se considera que el vacunado es inmune contra la infección. Si por el contrario el título de antiHBs es menor a esa cifra, se considera que la persona no se encuentra protegida contra el virus y debe recibir 3 dosis adicionales de la vacuna en el esquema convencional, seguidas de una nueva determinación de anticuerpos específicos uno o dos meses después de la última dosis. En caso de que los títulos de antiHBs permanezcan por debajo de 10 mIU/mL después de 6 dosis, la persona se considera “no respondedora” y debe ser asesorada en lo que concierne a precauciones tendientes a prevenir la infección por hepatitis B, y en cuanto a la necesidad de obtener profilaxis con inmunoglobulina específica contra el virus - si el sistema de salud cuenta con dicho recurso - ante la exposición parenteral a fluidos de personas seropositivas.17,18Los factores que favorecen la no seroconversión posterior a la administración de la vacuna son: sexo masculino, edad mayor de 50 años, diabetes, obesidad, tabaquismo, tratamiento inmunosupresor y enfermedades inmunosupresoras.13
Influenza: la estrategia más efectiva para evitar los brotes nosocomiales de influenza es la inmunización del personal sanitario.19 Las guías internacionales recomiendan la aplicación anual de la vacuna contra influenza en todo el personal de salud, incluyendo empleados de asilos y hospicios, cuidadores de pacientes, estudiantes de ciencias de la salud y trabajadores voluntarios de instituciones sanitarias. La vacuna inactivada se administra de manera intramuscular o intradérmica y se encuentra en particular recomendada para trabajadores en contacto directo con pacientes severamente inmunosuprimidos que requieran aislamiento protector, tales como los receptores de trasplante de células madre hematopoyéticas o de órganos sólidos.12 Evidencia proveniente de numerosos estudios ha demostrado que inmunizar al personal sanitario contra influenza, evita el contagio de los pacientes y reduce su morbilidad y mortalidad, de manera que la inmunización universal de los trabajadores de salud contra este virus representa una medida crítica para la seguridad de los pacientes, principalmente en lo concerniente a los grupos más vulnerables a infecciones, tales como los pacientes inmunocomprometidos y los adultos mayores.20-25 Está demostrado que las vacunas contra influenza son efectivas, seguras y además reductoras de costos. En este sentido, la inmunización del personal sanitario contra influenza minimiza el impacto económico de los brotes estacionales sobre la atención de los pacientes, al reducir el ausentismo de trabajadores sanitarios por enfermedad gripal.26
Meningococo: se recomienda aplicar 1 dosis intramuscular de vacuna antimeningocócica conjugada tetravalente contra serogrupos ACWY (MCV4), con un refuerzo cada 5 años en personal de laboratorio rutinariamente expuesto a manipulación de cultivos de Neisseria meningitidis. Si la MCV4 no se encuentra disponible, se recomienda administrar 1 dosis subcutánea de vacuna antimeningocócica polisacárida (MPSV4).12 Trabajadores en condiciones de riesgo de enfermedad meningocócica, por ejemplo, asplenia o hipoesplenia, infección por VIH o inmunodeficiencias primarias humorales (déficit de complemento o de inmunoglobulinas), deberían recibir 2 dosis de la vacuna. En caso de exposición a pacientes infectados, se recomienda únicamente la profilaxis antibiótica.27 En países con endemicidad de meningococo del serogrupo B (por ejemplo, Costa Rica), se recomienda aplicar la vacuna correspondiente (MenB) en adultos jóvenes hasta los 23 años, cuando esta se encuentre disponible.28
Neumococo: los lineamientos de vacunación antineumocócica para grupos específicos de riesgo establecidos por parte del Ministerio de Salud de Costa Rica contemplan la vacunación del personal de salud encargado de la atención de pacientes inmunocomprometidos con alto riesgo de infección neumocócica invasiva (inmunodeficientes, trasplantados, adultos mayores, pacientes oncológicos, etc.). La vacuna antineumocócica recomendada para trabajadores de salud es la conjugada 13-valente, con el objetivo de eliminar la portación nasofaríngea de la bacteria.29
Papilomavirus humano: lineamientos en torno a la inmunoprofilaxis contra virus de papiloma humano no existen todavía para trabajadores de salud, sin embargo, las guías del centro de control de enfermedades de los EEUU (CDC) recomiendan fuertemente la inmunización de todos los adultos jóvenes hasta los 26 años. Pueden emplearse, según disponibilidad, la vacuna bivalente, tetravalente o nonavalente (2vHPV, 4vHPV o 9vHPV), según las indicaciones vigentes para cada producto.30,31
Sarampión, rubéola y parotiditis (SRP): el sarampión es una enfermedad reemergente con predominio en niños pequeños no inmunizados aún y en adultos jóvenes. Su riesgo de adquisición en trabajadores de salud es hasta 13 veces más alto que en la población general, por causa de un mayor contacto con personas infectadas. Por otra parte, el personal sanitario puede propagar la infección a pacientes susceptibles e inmunocomprometidos. Algunos estudios han documentado que los funcionarios de salud constituyen la fuente de entre el 5 al 10 % de los casos de sarampión registrados. Quienes inician su vida laboral como empleados sanitarios, deben conocer su situación inmunológica frente al virus, mediante pruebas serológicas que confirmen la presencia de inmunidad o el carné de inmunizaciones que respalde que han recibido 2 dosis vacunales. Aquellos trabajadores que no demuestren inmunidad o no se hayan vacunado, deberían ser inmunizados previo a su inicio de labores. La transmisión nosocomial del virus de parotiditis se ha descrito esporádicamente,32 sin embargo la vacunación estáindicada en todos los empleados que no tengan evidencia de inmunidad, de acuerdo con los mismos criterios que para la inmunización contra sarampión. En cuanto al virus de rubéola, la meta primordial de la vacunación es prevenir el contagio de mujeres embarazadas para evitar la rubeola congénita, por lo que se recomienda la vacunación de todo el personal sanitario.4,33 Por lo tanto, todo trabajador de salud que no haya recibido el esquema completo de SRP durante la niñez, debe recibir 2 dosis de la vacuna por vía subcutánea separadas por 4 semanas. En trabajadores de salud que no tengan evidencia de enfermedad previa por rubéola o inmunidad comprobada contra el virus, se recomienda al menos 1 dosis de SRP. Los trabajadores sin evidencia de inmunidad deben recibir 2 dosis de SRP por brote de sarampión o de parotiditis y 1 dosis durante un brote de rubéola.16 El antecedente clínico de enfermedad por sarampión no es válido para la documentación de inmunidad, dada la semejanza con otras patologías eruptivas, por lo que en esta circunstancia la confirmación serológica es obligatoria. En el caso de personal no inmunizado que haya tenido contacto con pacientes con sarampión, puede efectuarse profilaxis postexposición con 1 dosis de la vacuna dentro de las 72 h posteriores al evento.34 A partir de los 60 años, no se recomienda la aplicación de SRP. 16
Tétano, difteria y tosferina (Tdap, Td): la tosferina es una enfermedad altamente contagiosa causada por la bacteria Bordetella pertussis, cuya transmisión a nivel hospitalario estábien documentada. Los pacientes, los trabajadores y las visitas de niños pequeños pueden actuar como fuente de infección. Los neonatos son el principal grupo de riesgo de adquirir una tosferina grave e incluso mortal.35 La vacuna de tosferina se denomina acelular por contener antígenos de la bacteria purificados y no se comercializa como vacuna monocomponente, sino que se presenta combinada con toxoides de tétanos y difteria. Existen dos formulaciones de esta vacuna, la de carga antigénica estándar o DTPa para menores de 7 años, y la de carga antigénica baja o Tdap, para niños de 4 años en adelante y adultos. En consideración a lo anterior, el preparado vacunal de elección para los funcionarios de salud es la Tdap.4 Se recomienda administrar 1 dosis intramuscular de esta vacuna tan pronto como sea posible en todo personal sanitario que no la haya recibido, y a cada trabajadora de salud que se encuentre en periodo de gestación, durante cada embarazo. Cada 10 años se debe aplicar un refuerzo de toxoide tetánico y diftérico (Td) intramuscular.6
Varicela zoster: la transmisión de este virus es frecuente en el medio hospitalario y las fuentes de infección durante el periodo preclínico de la enfermedad pueden ser los pacientes, los empleados o las visitas. La transmisión nosocomial del virus puede provocar una morbimortalidad importante en pacientes con alto riesgo de infección herpética (inmunodeprimidos sin evidencia de inmunidad, neonatos de pretérmino o con bajo peso al nacer y mujeres embarazadas no inmunes). Por esta razón, se recomienda que todo el personal de salud sea inmune contra el virus de varicela.4 La evidencia de inmunidad incluye documentación de haber recibido 2 dosis de la vacuna con un intervalo mínimo de 28 días entre las dosis, confirmación serológica de inmunidad o de infección o verificación de la historia de enfermedad por varicela o herpes zoster por parte de un trabajador de salud (médico o enfermero). El cribado serológico prevacunal del personal con antecedentes negativos o inciertos de varicela se considera costo-efectivo. En todo trabajador sanitario con serología negativa para el virus o que carezca de historia de infección previa o de vacunación, se recomienda aplicar 2 dosis por vía subcutánea, con un intervalo de al menos 4 semanas entre las dosis.16 En caso de aparición de una erupción posvacunal, debe evitarse que el trabajador esté en contacto directo con pacientes de riesgo, hasta que el brote cutáneo desaparezca. La vacuna también puede ser efectiva en la profilaxis postexposición, cuando se administra en un plazo de 3 hasta máximo 5 días posteriores al contacto.4
Herpes zoster: en Costa Rica aún no se cuenta con vacunas contra herpes zoster, aunque existen dos vacunas contra el virus, la vacuna viva Zostavax y la vacuna inactivada recombinante adyuvada Shingrix, aprobadas en 2006 y en 2017, respectivamente. Los lineamientos de la CDC de 2018, recomiendan preferentemente la aplicación de esta última en adultos de 50 años o más, dados su perfil más adecuado de seguridad, su más prolongada protección contra la enfermedad y contra el desarrollo de neuritis postherpética (la protección inducida por la vacuna viva abarca tan solo entre 3 y 7 años) y la posibilidad de utilizarla en inmunocomprometidos. Se recomiendan 2 dosis de Shingrix separadas por un intervalo de 2 a 6 meses, con independencia del estado serológico frente al virus de varicela o la infección previa por varicela o herpes zoster.37,38
Otras vacunas: vacunas antitifoidea y contra poliovirus no se hallan recomendadas rutinariamente para trabajadores de salud que no tienen exposición a material fecal.36
Recomendaciones de inmunización para personal de salud en condiciones especiales
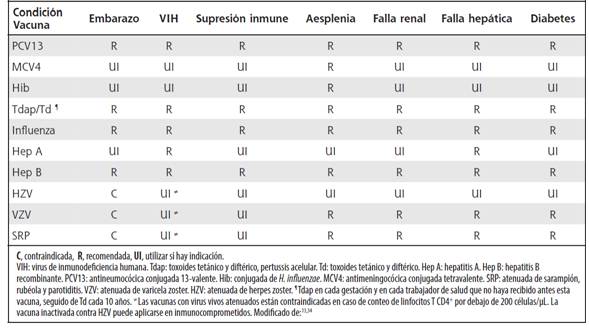
El Cuadro 2 resume las principales recomendaciones de vacunación para trabajadores sanitarios portadores de condiciones especiales como: embarazo, infección con virus de inmunodeficiencia humana (VIH), estados de inmunosupresión, aesplenia funcional o anatómica, disfunción renal o hepática y diabetes mellitus.
Conclusiones
El personal sanitario está en la obligación de mantener al día su esquema personal de vacunas, según las recomendaciones vigentes, y revisar periódicamente las recomendaciones internacionales de vacunación correspondientes (CDC-ACIP, OMS, OPS, etc.), con el fin de optimizar sus propias prácticas clínicas, instruir a sus colegas en lo referente y asegurar la máxima protección de los pacientes a su cargo, sobre todo si se trata de inmunocomprometidos o mujeres gestantes. En este sentido, es esencial que los trabajadores de salud y las personas que mantienen contacto cercano con pacientes o se encuentran al cuidado de otros, tengan acceso a un esquema suficiente de inmunizaciones.
Conflictos de intereses: los autores declaran no presentar conflictos de interés en la realización de este artículo y no existió ningún tipo de financiamiento externo. El Dr. Lazo Páez laboró como gerente médico regional para la compañía farmacéutica Sanofi-Pasteur durante 2014. La Dra. Espinoza Mora ha recibido apoyos financieros y honorarios por actividades educativas médicas por parte de las compañías Pfizer, Sanofi-Pasteur y Abbvie, y actualmente se desempeña como gerente médico de Productos Establecidos y Nefrología, en Roche Centroamérica y Caribe.