La pancreatitis aguda es una enfermedad con una incidencia global de 35 a 80 casos por 100 mil habitantes en los Estados Unidos. El 80% cursa con formas clínicas leves y el 20% con graves o severas. Esta forma severa se asocia a necrosis pancreática, infección y falla orgánica múltiple.1 La pancreatitis aguda es una entidad que, por lo regular, no se asocia con manejo quirúrgico, pero cuando es clínicamente severa podría necesitar cirugía, más específicamente en el caso de infección de la necrosis pancreática, que es la indicación actual por excelencia de la necrosectomía pancreática. 1-3
Desde 1886, Senn describió que la remoción del tejido pancreático inflamado podría ayudar en la mortalidad de los pacientes con pancreatitis severas. Esta remoción es lo que se conoce como necrosectomía pancreática, un procedimiento quirúrgico donde se elimina por medio de debridación, todo el material necrótico del páncreas. Puede tener distintos abordajes como: laparoscópico, abierto o convencional, o mínimamente invasivo.4,5 La mortalidad descrita varía entre los centros hospitalarios y puede ser desde el 0% hasta el 90% de los casos.5,6 Esta cirugía puede variar al realizar la debridación, para la cual puede accederse a través del omento epiploíco, o del mesocolon transverso, y una vez sobre el páncreas puede haber debridación manual, con pinzas, con paños o con succión por medio de drenajes y, posteriormente, el paciente puede necesitar abdomen abierto y relaparotomías planeadas o a demanda, dispositivo de aspiración con esponjas intrabdominales al vacío (VAC), o incluso irrigaciones continuas para mitigar los efectos locales de la pancreatitis.6,7
Existen múltiples estudios internacionales que comparan métodos no invasivos y métodos invasivos de tratamiento de la pancreatitis severa necrotizante, incluso series de casos de centros hospitalarios que describen sus resultados con tratamientos específicos; sin embargo, en Costa Rica no hay estudios que permitan evaluar la mortalidad y complicaciones asociadas a la necrosectomía pancreática abierta; la falta de estadísticas impide saber qué sucede con los pacientes posterior a la cirugía. Internacionalmente, la morbilidad descrita puede llegar a ser tan alta como un 60% con múltiples cirugías abdominales, sangrados postoperatorios, fístulas pancreáticas, abscesos intrabdominales,7 lo que hace imperioso saber cuál es el resultado del tratamiento.
El presente estudio tuvo como objetivo: conocer la mortalidad asociada a necrosectomía pancreática abierta en nuestro centro hospitalario y compararlo con la estadística mundial, así como analizar los resultados y complicaciones quirúrgicas, características de la población, indicaciones quirúrgicas, momento quirúrgico escogido y técnica para intentar identificar patrones que modifiquen la mortalidad.
Métodos
Estudio original, de casos y controles, observacional, descriptivo y retrospectivo. Se analizaron todos los pacientes sometidos al procedimiento quirúrgico de necrosectomía pancreática abierta en agudo y diferido en el hospital “Dr. R. Á. Calderón Guardia” (HCG), desde 1 de enero de 2006 al 30 de junio de 2014. Se definió como caso todo paciente que falleció posterior a una necrosectomía pancreática como consecuencia de pancreatitis necrotizante, y como control, todo paciente que sobrevivió posterior al diagnóstico y cirugía, para buscar relaciones.
Los criterios de elegibilidad o de inclusión utilizados fueron: pacientes mayores de 13 años de edad, de cualquier etnia o género, vivos o fallecidos, a los que se realizó necrosectomía pancreática abierta en agudo o diferida postpancreatitis aguda necrotizante, en el periodo 1 de enero de 2006 a 30 de junio de 2014, en el hospital “Dr. R. Á. Calderón Guardia”.
Otorgadas las identificaciones por el Departamento de Estadística hospitalario y la base de datos de cirugía, en conjunto con el archivo médico del HCG, se logró identificar 28 pacientes que reunieron criterios. La información fue obtenida del expediente clínico de cada paciente. Se analizaron las siguientes variables: sexo, edad, causa de la pancreatitis, clasificación según severidad y según TAC (Balthazar), indicación quirúrgica, momento quirúrgico, abordaje quirúrgico, procedimiento quirúrgico, drenajes, cierre de cavidad temporal o definitivo, colecistectomía y procedimiento para evaluación de la vía biliar, cierre parcial de cavidad (solo piel), cierre total de cavidad, número de cirugías requeridas, estancia hospitalaria, estancia en UCI, fístula pancreática, hemorragias de manejo quirúrgico, transfusión de hemoderivados, abscesos postoperatorios, isquemia intestinal.
Posterior al llenado de los formularios de recopilación, los datos fueron ingresados en un formulario de Microsoft Excel, diseñado específicamente para la investigación.
Análisis de datos: se realizó en la primera etapa la determinación de los grupos de comparación y la distribución por: sexo, causa de pancreatitis, clasificación de la pancreatitis según severidad y TAC, indicación quirúrgica, fecha de diagnóstico y cirugía, germen aislado, manejo quirúrgico y presencia de complicaciones. Para la determinación de las distribuciones se estimaron frecuencias y porcentajes para cada variable y grupo de estudio. Para la estimación de la estancia hospitalaria y en UCI se estimó la media y rango como medidas descriptivas, según grupo de comparación. En la segunda etapa del análisis se estimó los factores asociados con la mortalidad por pancreatitis necrotizante, por medio de la estimación de cada una de las condiciones estudiadas con respecto a la mortalidad (OR), con el fin de luego estimar el OR ajustado (ORa) para aquellas variables que demostraron un valor p menor a 0,20 en el análisis univariado, o que fueran consideradas como confusores. El confusor para el análisis fue la variable sexo.
Para todos los estimados de OR y Ora, se estimó el intervalo de confianza al 95% (IC95%) y el respectivo valor p. Todos los análisis fueron estimados por medio de Stata 10,1 (Stata Corp, 2009 Texas, USA) y se consideró estadísticamente significativo un punto crítico de 0,05.
El estudio fue presentado al CLOBI del Hospital “Dr. R. Á. Calderón Guardia” (Número de protocolo SABI / CLOBI: CLOBI-19-07-2015) y fue aprobado el 23/07/2015.
Resultados
Un total de 28 pacientes con necrosectomía pancreática abierta fueron evaluados, con edad promedio de 47,7 años, siendo 17 hombres y 11 mujeres. Según la condición de egreso se encontró que el 64,3% (18/28 pacientes) egresó vivo, y un 35,7% (10/28) falleció. Un 55,6% de los controles (pacientes egresados vivos) (10/18) y un 70% de los casos (7/10) correspondieron a hombres.
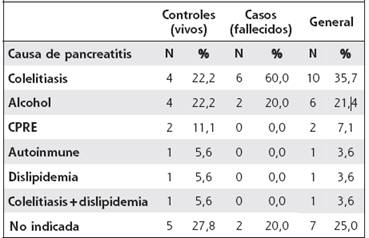
La principal causa de pancreatitis fue colelitiasis; se presentó en el 22,2% (4/18) de los controles y en el 60,0% (6/10) de los casos. Otras causas se pueden ver en el Cuadro 1.
Según la clasificación de Balthazar, por tomografía axial computarizada, la mayoría de los pacientes (casos y controles) fue clasificada como D (46,4%; 13/28), seguida de E con 21,4%; no se reportó el estudio de imagen en el 17,9% de los sujetos, y no se realizó la tomografía en el 14,3%.
En cuanto a la clasificación de severidad de Atlanta, 25 de los 28 sujetos presentaron una pancreatitis aguda severa: el 88,9% (16/18) de los controles vivos y el 90,0% (9/10) de los casos fallecidos. Se clasificó como pancreatitis aguda leve el 11,1% (2/18) de los controles vivos, y no hubo clasificados como leves en el grupo fallecido. Solamente un caso quedó sin clasificación documentada.
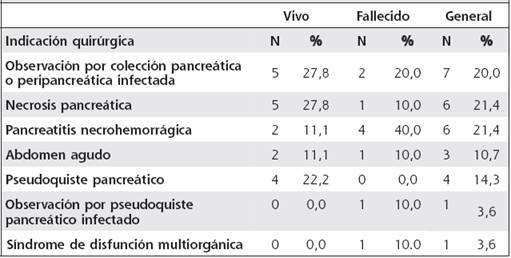
Las dos indicaciones quirúrgicas más frecuentes para los controles fueron colección pancreática y peripancreática infectada en el 27,8% (5/18,) seguida de la presencia de necrosis pancreática en igual porcentaje. El Cuadro 2 muestra las otras indicaciones quirúrgicas encontradas en la investigación, distribuidas en general y según la condición de egreso.
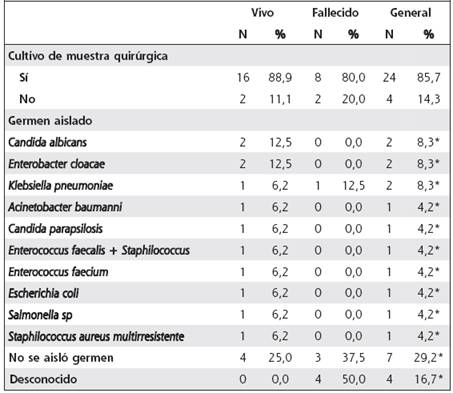
En 24 de los 28 sujetos se obtuvo muestra para cultivo durante la cirugía. Los gérmenes más frecuentemente aislados fueron: Candida albicans y Enterobacter cloacae en los controles, y la Klebsiella pneumoniae en los casos. No se asiló germen en la muestra de 7 casos. El Cuadro 3 muestra los gérmenes obtenidos en los cultivos.
El abordaje quirúrgico más utilizado fue la línea media. En un caso se utilizó laparoscopía, pero se convirtió a procedimiento convencional y solo un caso usó abordaje subcostal bilateral. La necrosectomía fue el procedimiento quirúrgico usado en todos los pacientes; en general, se combinó con empaque con paños en el 28,6% de los casos, y con marsupialización en el 7,1%.
La valoración de los drenajes mostró que el 38,9%(7/18) de los controles y el 30,0% (3/10) de los casos fallecidos utilizaron drenajes tipo Jackson Pratt, únicamente. En la mayoría de los sujetos, el 46,4% (13/28), se combinó drenajes como el de Saratoga, Hemovac y Penrose, haciendo difícil el análisis estadístico.
El abdomen abierto más bolsa de Bogotá se utilizó en el 85,7% (24/28) de los sujetos; de los 4 sujetos en los que no se utilizó, a 3 se les hizo cierre de cavidad inmediato (solo 1 cirugía), y el resto necesitó cierre cutáneo repetitivo. Se utilizó el abdomen abierto más bolsa de Bogotá en el 83,3% (15/18) de los controles, y en el 90,0% (9/10) de los casos fallecidos.
El VAC (vacuum assisted closure o cierre asistido por vacío) abdominal se usó solamente en 5 sujetos y se combinó con el abdomen abierto, o sea, no hubo uso exclusivo de VAC.
El cierre parcial de la cavidad abdominal se practicó en total en 9 sujetos: en un 38,9% (7/18) de los controles y en un 20,0% (2/10) de los casos; el cierre total de la cavidad abdominal (incluye fascia abdominal y piel) se practicó en 13 pacientes: en un 55,6% (10/18) de los controles y en un 30,0% (3/10) de los casos fallecidos. Se observó que un 50% (5/10) de las defunciones sucedió mientras el paciente tenía abdomen abierto más bolsa de Bogotá. En un caso se desconoce si hubo cierre total o parcial, por falta de datos.
En promedio se necesitaron 6,3 intervenciones quirúrgicas (rango 1-24) por paciente. Para el grupo fallecido, el promedio fue de 6,6 intervenciones, y para el de controles vivos, de 6,1.
A 6 sujetos se les realizó una sola cirugía, de estos 4 fallecieron.
Con respecto a los procedimientos y evaluaciones de la vesícula y vía biliar, de los 11 casos cuya etiología de la pancreatitis fue de probable origen biliar, se realizó colecistectomía a 9.
De estos se efectuaron dos colangiografías transcísticas y una exploración de vías biliares, y ninguno falleció. Se evidenció que la colecistectomía fue practicada en el 27,8% (5/18) de los controles y en el 40,0% (4/10) de los casos fallecidos, con presencia de colecistectomía previa en el 11,1% (2/18) de los controles.
Con respecto al momento quirúrgico (tiempo desde el inicio de la pancreatitis hasta el día de la intervención quirúrgica), el promedio fue de 17,3 días (rango 1-60); en 5 casos no se pudo obtener la información por extravío parcial de datos clínicos. Para el grupo fallecido, el momento quirúrgico promedio escogido fue de 8,8 días, en tanto para el grupo de controles el momento quirúrgico promedio fue de 20,4 días.
La estancia media en UCI en los controles fue de 19,1 días (rango: 0,0-57,0), y de 21,0 días (rango: 0,0-83,0) para los casos. La estancia media hospitalaria fue de 52,4 días (rango: 17,0-160,0) para los controles, y de 33,7 días (rango:1,0-83,0) para los casos. El promedio de estancia en UCI y estancia hospitalaria fue de 26,6 y 47,5 días, respectivamente, para el total de los individuos analizados. En 4 casos no se obtuvo el dato de estancia en UCI, por extravío de información, y 5 casos no fueron ingresados a UCI por fallecimiento prematuro o por no necesidad.
En cuanto a las complicaciones asociadas a la necrosectomía pancreática abierta (Cuadro 4), las dos principales complicaciones fueron la fístula pancreática (15/27; 53,6%) y los abscesos postoperatorios (15/27; 53,6%). Solo en un caso del total de pacientes no se pudo documentar la presencia o ausencia de complicaciones, por extravío de datos clínicos.
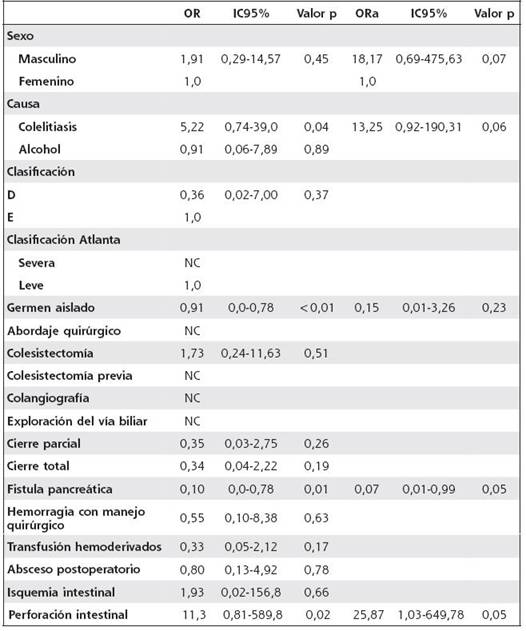
El análisis de la mortalidad evidenció que los factores que demostraron asociación significativa fueron la perforación intestinal como condición de riesgo (ORa: 25,87, IC95% 1,03- 649,78) y la presencia de fístula pancreática como condición protectora (ORa: 0,07, IC95% 0,01-0,99). La colelitiasis (ORa: 13,25, IC95% 0,92-190,31) y el sexo masculino (ORa: 18,17, IC95% 0,69-475,63) evidenciaron una tendencia de riesgo, pero no fueron estadísticamente significativos. El Cuadro 5 muestra este análisis.
Discusión
Los resultados clínicos de la pancreatitis aguda dependen de la presencia de necrosis y complicaciones sistémicas asociadas.
Factores como la falla multiorgánica en los primeros 7 días de evolución y la presencia de infección de la necrosis que tiende a ser más tardía, se identifican como determinantes de la mortalidad, reportada hasta en un 90% de los casos severos en algunas series.3,4 La presencia de la infección en el tejido pancreático se presenta en el 30% de los casos con pancreatitis necrotizante,5 y aunque no todos estos casos infectados terminan en cirugía, debido al manejo actual escalonado de mínima a máxima invasión (step up),6 la necrosectomía pancreática abierta es el procedimiento quirúrgico más antiguo, conocido y utilizado, en el contexto de infección y falla multiorgánica que no cede a tratamiento médico o empeora a pesar de este.5
A la cirugía se le asocia una mortalidad media del 25% de los casos.5,6La tasa de mortalidad en el estudio fue del 35,7%, mayor a la media, pero dentro del rango de reportes.
La infección del tejido pancreático necrosado representa la causa principal de mortalidad tardía, a más de 2 a 3 semanas de iniciada la pancreatitis aguda, y es la indicación más común para cirugía.6,10,11 Las indicaciones quirúrgicas encontradas en este estudio coinciden con los reportes internacionales.6,8,11,13
En un estudio similar, realizado en un hospital de Nueva Delhi, India, se recopilaron 30 casos de 2012 a 2016, con edad media de 49,8 años, tiempo a necrosectomía de 21-32 días (promedio 25,5 días), y con duración promedio de hospitalización 17,4 días (10 a 21). La mortalidad reportada fue del 6%, con la salvedad de que 10 de sus casos fueron manejaron por laparoscopía y a 5 les drenaron la colección con punciones percutáneas preoperatorias.
También usaron el lavado continuo postoperatorio con sondas de drenaje de grueso calibre, para instilación y aspiración continua de la zona necrótica, que a juicio de los investigadores es lo que da la mayor ventaja en mortalidad.7
Otro estudio realizado en un centro de referencia terciario en Australia, centrado más en bacteriología, incluyó a 28 pacientes, de 2005 a 2015, sometidos a necrosectomia pancreática. La edad media de estos casos fue de 55,7 años, y el momento quirúrgico fue a los 67,46 días en promedio. 24 pacientes fueron a necrosectomía abierta a través de línea media, 2 a procedimiento video asistido y 2 a laparoscópico, que luego fue convertido en abierto. Se encontró que el 14,28% falleció, el 25% requirió relaparotomías.8 Un tercer estudio comparó la necrosectomía abierta y la mínimamente invasiva, 22 contra 48 pacientes, respectivamente. De acá se obtiene que el 36,4% de los casos presentó fístulas gastrointestinales en la necrosectomía convencional, con una mortalidad para esta cirugía de 27,3% vs 10,3%, en el abordaje mínimamente invasivo.9
La colelitiasis y la ingesta de alcohol fueron las causas más frecuentes de pancreatitis, lo que corresponde a la biliografía internacional.6,10,11 El alcohol se ha identificado como un factor de riesgo para el desarrollo de pancreatitis necrotizante,12 aunque en nuestro estudio no se observó esta relación.
El momento quirúrgico promedio encontrado fue de 17,3 días, lo que difiere de las recomendaciones internacionales.
Cuadro 3 Distribución de pacientes con necrosectomía pancreática abierta en agudo y diferida postpancreatitis necrotizante, según cultivo y germen aislado y condición de salida. Hospital “Dr. Rafael Ángel Calderón Guardia”. Enero, 2006-junio, 2014
Cuadro 4 Distribución de pacientes con necrosectomía pancreática abierta en agudo y diferida postpancreatitis necrotizante, según presencia de complicaciones y condición de salida. Hospital “Dr. Rafael Ángel Calderón Guardia”. Enero, 2006-junio, 2014

Idealmente, la debridación quirúrgica debe ser a más de 3 a 4 semanas del inicio de la enfermedad, porque para este momento el parénquima viable se demarca bien, hay licuefacción del tejido necrótico y este se rodea de una pared fibrosa, lo que permite al cirujano solo remover el tejido necrótico y conservar la mayor cantidad posible de páncreas funcional, aunado a que para este tiempo, las manifestaciones sistémicas de respuesta inflamatoria han disminuido, siendo mejor toleradas la anestesia general y la cirugía.7,8 Las asociaciones Internacional y Americana de Pancreatología, recomiendan diferir el drenaje hasta las 4-6 semanas, lo cual disminuye el riesgo de sangrado, perforación y pérdida de tejido vital pancreático.13 La cirugía temprana (menos de 2 semanas del inicio de la pancreatitis) es requerida solo en selectos casos, como isquemia intestinal, perforación intestinal con peritonitis, hemorragia, síndrome compartimental abdominal o falla multiorgánica persistente que empeora, a expensas de un aumento en la mortalidad.10
La infección pancreática asociada a necrosis pancreática por lo general se produce por bacterias gram negativas, aunque recientemente se ha notado predominancia gram positiva en algunas series, e incluso asilamientos de hongos que contribuyen a incrementar la mortalidad, pero la bibliografía varía según la región.12 En este análisis la predominancia de infección por cándida observada se podría explicar por la amplia y múltiple antibioticoterapia utilizada, nunca profiláctica, a la que son sometidos estos pacientes, previo a intervenir de manera quirúrgica. En el estudio australiano mencionado, obtuvieron cultivos quirúrgicos de todos los pacientes sometidos a investigación,26y de estos solo el 71,43% obtuvo patógeno, siendo el 39% monomicrobiano y el 32%, polimicrobiano. El organismo más común asilado fue Enterococcus spp., seguido de Escherichia coli, y Staphilococcus aureus. El 8,6% presentó infección por hongos (en el mundo, del 7% al 14%) comúnmente Candida spp,8 estadísticas que son similares a las del estudio, excepto por el cultivo polimicrobiano.
El abordaje quirúrgico preferido fue la línea media más necrosectomía con o sin empaque, procedimiento históricamente estándar para la necrosis pancreática.16,17 Otras opciones se han descrito para complementar la necrosectomía como medio para continuar la debridación posterior a la cirugía, porque la necrosis puede ser un proceso cambiante en el tiempo. Distintos autores publican sus experiencias sin que haya estudios de fuerza estadística considerable, por ejemplo, el empaque abierto, que es el más utilizado en nuestra población, tiene tasas de mortalidad del 12% al 39%, frecuencia de fístulas en un 25% a un 88%, y hemorragias postoperatorias del 7% al 50%. Al empaque cerrado, que es complementar la colocación de los paños quirúrgicos con cierre cutáneo, se le describe una mortalidad del 16%, fístulas en el 69% y menos hemorragias (2%). El lavado continuo cerrado del estudio hindú conlleva mortalidades del 6% a 21%, fístula del 14% al 19%, y muchas menos hemorragias (2%).7 Para nosotros la fístula pancreática (53,6% de casos) y los abscesos postoperatorios (53,6% de casos) fueron las complicaciones más frecuentes. Esto también se menciona en los diferentes estudios, y se describe una persistencia de sepsis en el postoperatorio, manifestada por nuevos abscesos hasta en el 73% de los casos. Las hemorragias de manejo quirúrgico, isquemia intestinal, y la perforación intestinal, se presentaron rara vez. Las revisiones mundiales describen las fístulas entéricas en más del 10% de los casos, pero en nuestra serie no se observó ninguna.15,18,19
Indudablemente, esta es una cirugía de alta morbilidad con hospitalización prolongada, por lo regular mayor a 1 mes, y con más de 4 meses para retornar a las actividades regulares previas.19,20 En este análisis se necesitó en promedio 6,3 intervenciones quirúrgicas por paciente, se dejó el abdomen abierto en 85,7% de los casos, y se tuvo estancias promedios de UCI de 26,6 días, y hospitalarias de 47,5 días,
En cuanto a los factores asociados a la mortalidad, la perforación intestinal de colon presente en 4 casos, se nota como una condición de riesgo para fallecimiento, y la fístula pancreática se encontró como condición protectora hacia la muerte. La explicación con respecto a las perforaciones colónicas se observa en un estudio de 2014, donde la encuentran también como factor independiente de mortalidad, debido a las infecciones sobreagregadas.18,19 El factor protector de la fístula pancreática es más difícil de explicar, de hecho, no hay bibliografía que lo respalde, pero se sobrentiende, por un principio básico quirúrgico, donde las secreciones que no se acumulan y fistulan por medio de drenes o espontáneamente, benefician al paciente, en tanto evitan la contaminación intrabdominal.
Cuadro 5 Determinación de factores asociados a la mortalidad en pacientes con necrosectomía pancreática abierta en agudo y diferida postpancreatitis necrotizante. Hospital “Dr. Rafael Ángel Calderón Guardia”. Enero, 2006-junio, 2014
Las limitaciones principales del estudio obedecen a tener una población pequeña de casos, lo cual limita el análisis estadístico.
Se podrían corregir intentando recabar más población, al tomar en cuenta más años.