El síndrome de inmunodeficiencia adquirida (SIDA) es la manifestación clínica más grave del espectro de enfermedades causadas por la infección con el virus de la inmunodeficiencia adquirida (VIH) y refleja un estado de inmunodeficiencia que predispone al enfermo a contraer infecciones y neoplasias oportunistas graves, así como otras manifestaciones clínicas secundarias a la inmunodepresión progresiva inducida por el virus y que pueden poner en peligro la vida del paciente.1
Los Centros para el Control de las Enfermedades de Atlanta en Estados Unidos (Centers for Diseases Control and Prevention, CDC) clasifican a los pacientes infectados con el VIH en estadio SIDA basados clínicamente en una serie de enfermedades oportunistas y según el conteo de leucocitos T CD4+ con un valor de corte menor 200 cél/mm3.1
Desde el inicio de la pandemia contrajeron la enfermedad aproximadamente 77,3 millones de personas, y de ellas fallecieron alrededor de 35,4 millones a causa de la misma. Actualmente, la región más afectada es África oriental y meridional con 19,1 millones de casos reportados. En la región del Caribe, hasta el año 2017 se reportaron un total de 310 mil infectados. (ONUSIDA. Hoja Informativa - Día Mundial del SIDA de 2018. Ginebra: ONUSIDA; 2018. [accesado 13-01-2019]. Disponible en: http://www.unaids.org/sites/default/files/media_asset/UNAIDS_FactSheet_es.pdf).
El primer caso de VIH en Cuba se diagnosticó en 1986 y hasta diciembre de 2017 se reportaron 31 264 casos, de ellos 25 494 viven con la enfermedad. La mayor prevalencia de la enfermedad se describe en la población con edades comprendidas entre los 15-49 años (0,4%), siendo superior en los hombres (0,46%) respecto a las mujeres (0,12%), para una relación aproximada de 4/1, respectivamente. (Ministerio de Salud Pública. Cuba. Dirección de Registros Médicos y Estadística de Salud. Anuario Estadístico de Salud 2018. La Habana: MINSAP; 2019. [accesado 14-04-2019]. Disponible en: http://files.sld.cu/dne/files/2018/05/Anuario_Estad%C3%ADstico_de_Salud_e_2018_edici%C3%B3n_2018.pdf). Durante los últimos años el número de casos fallecidos por concepto de la enfermedad se incrementó de 177 hombres y 26 mujeres en 2010 a 395 hombres y 77 mujeres en el 2016. (Centro Nacional de Información de Ciencias Médicas. Biblioteca Médica Nacional. Cuba. VIH/ SIDA. Estadísticas Mundiales. Factográfico salud. 2018. [accesado 14-01-2019]. Disponible en: http://files.sld.cu/bmn/files/2018/02/factografico-desalud-febrero-2018.pdf).
La introducción mundial en 1996 de la TARVc (terapia antirretroviral combinada) marcó un hito en la historia del SIDA, prolongó la vida de los pacientes y cambió los patrones de mortalidad y las causas directas de muerte en los países en que se aplicó. No obstante, en largos estudios de cohorte, la mortalidad en estos pacientes se mantiene por encima de la población general.2
Un grupo de autores describen algunos factores asociados a la mortalidad intrahospitalaria en pacientes infectados con VIH, que varían según la población y el diseño del estudio. Entre los más coincidentes se destacan el conteo de CD4+ por debajo de 350 cél/mm3, un mayor número de enfermedades oportunistas, la co-infección con el bacilo de la tuberculosis (TB), fundamentalmente en regiones de África y Sudeste Asiático, la progresión a SIDA, la presencia de enfermedades neoplásicas, la enfermedad renal crónica (ERC) y el pertenecer al sexo masculino.3-7
En Cuba, la mayoría de los estudios relacionados con la clínica de la infección por VIH son de tipo descriptivo, enfocándose, principalmente, en las características clínico-epidemiológicas. Los estudios que evalúan la mortalidad con un enfoque analítico son escasos, y generalmente, en el contexto de alguna enfermedad oportunista.8-12
Es importante determinar cuáles son las principales causas de muerte en el ámbito hospitalario de las personas infectada con el VIH en la era post-TARVc e identificar los factores más importantes asociados con la mortalidad en pacientes cubanos infectados con el VIH.
Métodos
Para determinar las causas de la muerte se realizó un estudio de casos y controles retrospectivo y para establecer los factores asociados a mortalidad se diseñó un estudio de casos y controles. El universo del estudio estuvo compuesto por el total de pacientes infectados con el VIH que ingresaron en el Hospital del Instituto de Medicina Tropical “Pedro Kourí” (IPK) entre el 1ro de enero de 2017 y el 31 de diciembre de 2018. Se calculó el tamaño de la muestra para un estudio caso (fallecidos al alta hospitalaria) y control (sobrevivientes al alta hospitalaria) pareados por edad (± 5 años), considerando la siguiente información: OR esperado de 3,5, nivel de confianza de 95% en pruebas de dos colas (un alpha de dos colas de 0.05), prevalencia de la exposición entre los controles p0=50% (prevalencia SIDA entre los sobrevivientes), una potencia estadística de 80% y una razón de casos y controles de 1,5. Todos los cálculos se realizaron en programa R Library epiR. Se incrementó la muestra en un 20% por la posibilidad de que hubiese datos faltantes. A partir de los cálculos la muestra casos quedó constituida por 60 fallecidos y la muestra control por 100 sobrevivientes, lo que permitió aplicar técnicas estadísticas multivariadas para las 6 variables explicativas más importantes según la literatura revisada. La inclusión se realizó por muestreo sistemático de uno cada dos casos en el listado ordenado por tiempo de atención en la institución.
Se tuvieron en cuenta como criterios de inclusión para los casos: pacientes fallecidos durante el ingreso, edad de 20 años o más y TARVc asignada y para el grupo control: pacientes egresados vivos, edad de 20 años o más y TARVc asignada.
Se recogieron como variables clínicas: a) Sociodemográficas: edad en años cumplidos, sexo biológico, niveles de escolaridad vencidos, color de la piel. b) Relacionadas con la infección por el VIH: tiempo de diagnóstico en años transcurridos, tipo de debut al diagnóstico (SIDA, no SIDA) según los criterios del CDC, presencia o no de enfermedades oportunistas al ingreso y estado SIDA, positivo o negativo según los criterios del CDC al momento del ingreso. c) Relacionadas con la TARVc: adherencia referida. Se tomó esta variable como adherente o no, basado en la información recogida por el médico de asistencia en las historias clínicas según lo referido por el paciente. d) Relacionadas con co-morbilidades: estado serológico a los virus de Hepatitis B y C, presencia de neoplasias y linfomas no asociadas a VIH, enfermedad renal crónica, hipertensión arterial, cardiopatía isquémica, diabetes mellitus, asma, enfermedad pulmonar obstructiva crónica (EPOC), enfermedad de Parkinson y cirrosis hepática. Estas co-morbilidades se extrajeron de la historia clínica.
Como variables analíticas se tuvieron en cuenta: e) Relacionadas con la infección con el VIH: conteo de linfocitos CD4+ (cél/mm3) al ingreso, logaritmo de la carga viral al ingreso (cop/ mL), f) generales: Hemoglobina (Hb; g/dL), lactato deshidrogenasa (LDH; U/L), creatinina (μmol/L), función renal y función hepática. La función renal se evaluó a partir de las creatininas basales del paciente en relación con las del ingreso. Se tomaron como categorías: aguda, el paciente confunción renal normal y elevación de las creatininas al ingreso; crónica, el paciente con daño renal previo; y diálisis, el paciente que se encontraba bajo régimen dialítico previo al ingreso o necesitó diálisis durante el ingreso. La función hepática se evaluó a partir del patrón de elevación de las principales enzimas hepáticas: Aspartato amino-transferasa (ASAT), Alanina amino-transferasa (ALAT), Glutamiltranspeptidasa (GGT) y Fosfatasa alcalina (FAL). Se tomaron como categorías: normal, el paciente con valores normales de todas las enzimas hepáticas; patrón colestácico, los pacientes con elevación solamente de la GGT y la FAL; patrón citolítico, los pacientes con elevación de la ASAT y la ALAT solamente y mixto, los pacientes con elevación de ambos grupos enzimáticos.
La causa de muerte fue definida como la principal condición que inició la secuencia de acontecimientos que resultó en el deceso. La información de la causa de muerte se recogió retrospectivamente y se determinó mediante la revisión de los informes de necropsias, de existir, y en caso contrario, del cierre de las historias clínicas. Las causas de muerte fueron categorizadas como asociadas al SIDA si se demostraba enfermedad definitoria del mismo, según la definición de caso publicada por el CDC en 1993,1 y excluyendo el conteo de CD4+ <200 cél/mm3. Las causas de muerte no asociadas al SIDA fueron categorizadas según el CIE-11. (OMS. CIE-11-ES. Clasificación Internacional de Enfermedades - 11ª Revisión Modificación Clínica 2ª edición. 2018. Disponible en: https://www.who.int/es/news/item/17-06-2018-who-releases-newinternational-classification-of-diseases-(icd-11)).
Se realizó la recogida de los datos que fueron introducidos en una base de datos Excel 2010 (Microsoft Corporation, Redmond, Washington, USA). Se exportaron al paquete estadístico SPSS 21 para su posterior análisis (IBM Corp., Chicago, Illinois, USA).
Para la caracterización de los pacientes y la descripción de las causas de muerte, se utilizaron números absolutos y porcentajes para las variables cualitativas; y las medias para las continuas. El análisis simple de los datos, se realizó a través de modelos de regresión logística binaria bivariada. Se utilizó el estadígrafo Chi2 para determinar si existía asociación entre las variables independientes con la principal variable dependiente del estudio (estado vital al concluir el ingreso), definiendo que existía relación estadísticamente significativa si la p <0,05. Para medir el grado de relación entre las mismas se aplicó el OR con un índice de confiabilidad del 95% (IC 95%).
El análisis multivariado de los datos se basó en un modelo de regresión logística binaria multivariada. Se eligieron para ese análisis las variables con significación estadística en el análisis univariado o por su importancia clínica. Se realizaron varias regresiones en los modos “hacia atrás” y “hacia delante” en el programa SPSS 21 obteniendo varios modelos, y seleccionando el de menor Criterio de información bayesiana. Se determinó el poder discriminativo del modelo a través del área debajo de la curva ROC (Receiver Operating Characteristics). El ajuste a los datos se estimó a partir del test de Hosmer-Lemeshow y su operatividad con el test de Brier. Se aplicó la función Logit a los residuos de las probabilidades calculadas por el modelo para cada caso. Este resultado se contrastó con las variables continuas incluidas en la regresión, a través de la correlación de Pearson, para determinar si guardaban relación de linealidad con la mortalidad. El modelo resultante se utilizó para explicar la mortalidad en los pacientes infectados con el VIH e ingresados en el hospital del IPK durante el período 2017 - 2018.
Los procedimientos éticos se llevaron a cabo según las exigencias y normas del MINSAP y el Ministerio de Ciencia Tecnología y Medio Ambiente, que contempla los principios enunciados en la Declaración de Helsinki 13 para las investigaciones médicas en seres humanos. El Comité de Ética del IPK autorizó (Dictamen: CEI-IPK 53-19) el uso de las bases de datos e historias clínicas siempre que se mantuviera la confidencialidad con respecto a la identidad de los individuos aprobando el protocolo del estudio, que constituyó una Tesis de Terminación de Residencia (Repositorio Nacional de Tesis, INFOMED, https://www.sld.cu/red-deportales/).
Resultados
El grupo de casos quedó constituido por 60 individuos fallecidos y el grupo control por 100 sobrevivientes.
La edad promedio en años fue de 44 para los fallecidos y de 42 para los vivos. Tanto en vivos como en fallecidos, la proporción de hombres fue aproximadamente tres veces superior a la de mujeres. Este mismo comportamiento se observa entre la proporción de hombres y mujeres seropositivos fallecidos.
La escolaridad es un dato recogido por pocos autores nacionales y suele reportarse el predominio entre secundaria básica y preuniversitario como mismo sucede en el presente estudio y predominó el color blanco de la piel.
Entre los pacientes estudiados, predominaron los que se encontraban en estadio SIDA al momento del ingreso (53,3% de los egresados vivos contra 97,7% de los fallecidos). Así mismo, los fallecidos en este estudio tuvieron una adherencia más baja a la TARVc (23,3%) que los egresados vivos (64,0%).
El tiempo transcurrido entre el diagnóstico de la infección por el VIH y el último ingreso es inferior entre los fallecidos (7 años) que entre sus pares egresados vivos (11,2 años). El tiempo de diagnóstico no necesariamente coincide con el de la infección por el virus.
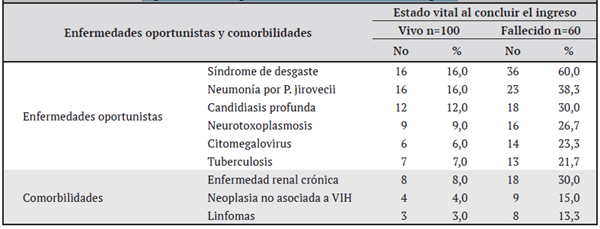
En el cuadro 1 se muestran las principales enfermedades oportunistas y comorbilidades presentes en los pacientes estudiados. El síndrome de desgaste (16% de los vivos contra 60% de los fallecidos) y la PCP (16% de los vivos contra 36% de los fallecidos) Entre las comorbilidades destacan, en primer lugar, la enfermedad renal crónica seguida por las neoplasias no asociadas al SIDA.
Cuadro 1 Distribución de las principales enfermedades oportunistas y comorbilidades en los pacientes ingresados con según el estado vital al concluir el ingreso
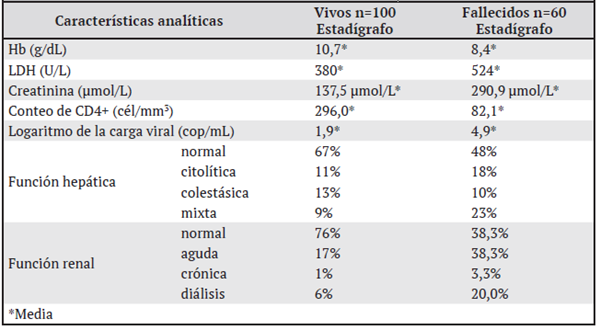
Las principales características analíticas de los pacientes se muestran en el cuadro 2. Tanto los valores medios de LDH, creatinina plasmática y carga viral estuvieron por encima de los valores normales de referencia, pero con una elevación más marcada en el grupo de los pacientes fallecidos. Lo mismo ocurrió en relación con los conteos de CD4+ y de hemoglobina; pero en sentido opuesto.
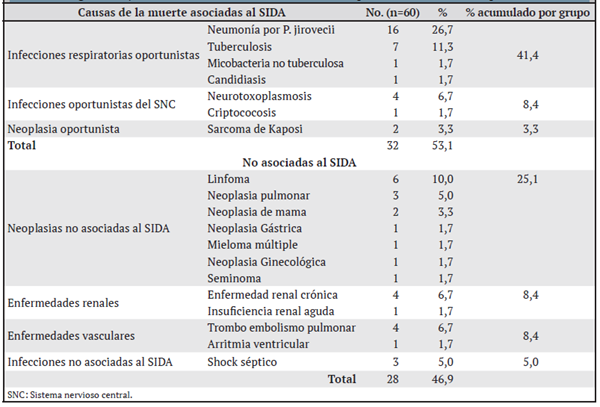
En el cuadro 3 se muestran las causas de muerte de los pacientes ingresados en el hospital del IPK en el período 2017-2018. El principal grupo que contribuyó a la mortalidad de estos pacientes fue el de las enfermedades asociadas al SIDA, con un 53,1%, y específicamente las infecciones oportunistas del sistema respiratorio (41,4%), dominando la infección por P. jirovecii en el 26,7% de los pacientes, seguida por la TB pulmonar (11,3%). El segundo grupo de enfermedades que más aportó a la mortalidad de los pacientes fueron las neoplasias que no se consideran asociadas al SIDA (25,1%). Otras causas, como las de etiología vascular, que son la principal causa de muerte a nivel mundial entre la población general tuvieron una baja prevalencia en la población estudiada (8,4%).
Cuadro 2 Caracterización analítica de los pacientes los pacientes infectados con VIH-1 ingresados en el Instituto de Medicina Tropical “Pedro Kouri”, en el período 2017-2018 según su estado vital al egreso
Cuadro 3 Distribución de las causas de muerte según su asociación con el SIDA de los pacientes infectados con VIH-1 ingresados y fallecidos en el Instituto de Medicina Tropical “Pedro Kouri”en el período 2017-2018
La asociación simple entre factores de riesgo potenciales y mortalidad se examinó utilizando un análisis de regresión logístico binario bivariado. En el cuadro 4 se muestran las variables asociadas a la mortalidad con significación clínica y estadística. La única variable que no resultó ser estadísticamente significativa dentro del modelo fue la función hepática alterada. Sin embargo, su OR se acerca a 3,00 y clínicamente es una variable valiosa. Por tanto, se decidió dejarla en el modelo ya que su valor estadístico fue limítrofe (p 0,053) y puede estar en relación con el número de casos (error tipo II). Al comparar el criterio de información bayesiano entre el modelo con la variable y sin la misma no hubo diferencias significativas.
Cuadro 4 Factores con significación clínica asociados a mortalidad según regresiones logísticas simple y multivariada en los pacientes infectados con VIH-1 e ingresados en el hospital del IPK en el período 2017-2018
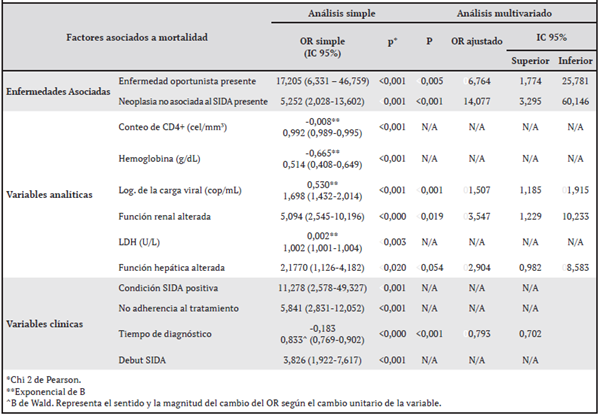
El modelo de regresión logística logró explicar, de forma global, la mortalidad de los pacientes estudiados en un 84,4%, con una especificidad del 80% y sensibilidad del 87% las cuales fueron aceptables. El poder discriminatorio del modelo fue excelente para los datos estudiados, con un área debajo de la curva ROC de 0,933 (IC 0,896-0,969; significación asintónica <0,001).
El ajuste del modelo a los datos estudiados fue muy bueno según el test de Hosmer-Lemeshow (Chi2 = 4,498; p 0,801). También resultó ser operacional en relación con los datos del estudio, con un test de Brier con valor de p 0,101. Se computó el Logit del residuo de probabilidades de cada caso para determinar si las variables continuas del modelo presentaban correlación lineal con la probabilidad de morir. Se demostró que, tanto la carga viral (Correlación de Pearson 0,723; p <0,001) como los años de diagnóstico (Correlación de Pearson -0,558; p <0,001) se asociaron de forma lineal con la mortalidad.
Discusión
En los últimos 10 años, la mayoría de las publicaciones relacionadas con el VIH en Cuba e indexadas en las bases de datos internacionales PubMed y Scielo (80 y 199 referencias respectivamente) se refieren fundamentalmente a epidemiología, subtipos y recombinantes, filogenia viral, resistencia a antirretrovirales y reportes clínicos de algunas enfermedades oportunistas en particular. Son pocos los estudios de carácter clínico per se. Las publicaciones cubanas que describen series de casos con infección por el VIH se realizaron, predominantemente, en escenarios comunitarios, con mayor peso epidemiológico y otras enfocadas en aspectos clínicos particulares.9-11 En la búsqueda bibliográfica, no se encontraron investigaciones realizadas en pacientes cubanos infectados con el VIH que utilizaran una metodología de trabajo y un diseño similar al del presente estudio.
Al analizar la mortalidad entre diferentes estudios14, 15se demuestra lo dispar que son las cifras de mortalidad, según el contexto en que se estudien, lo cual destaca la importancia de los análisis particulares por encima de las comparaciones.
Luego de la introducción de la TARVc, la mortalidad por enfermedades relacionadas al SIDA ha disminuido sustancialmente y la esperanza de vida de estos pacientes ha aumentado.6, 16
Sin embargo, en un meta-análisis del 2016 realizado por Farahani y cols., que incluyó los datos de pacientes infectados con el VIH de 55 países, arrojó que las muertes por causas no relacionadas al SIDA representaron el 53,0% (IC 95%, 43,6-62,3) en los países desarrollados, un 34,0% (IC 95%, 20,3-49,1) en los en vías de desarrollo y en los países de África sub-sahariana sólo el 18,5% (IC 95%, 13,8-23,7), lo que demuestra que las causas de mortalidad están más relacionadas con el contexto socioeconómico en el que se realiza la investigación, y que en los países de bajos ingresos los eventos que definen SIDA justifican el exceso de mortalidad en esos pacientes.2
El presente estudio arrojó, que aun en nuestro contexto, son las enfermedades oportunistas, en particular las respiratorias, las principales causas de deceso en los pacientes infectados con el VIH, lo cual es similar a lo reportado en otros países de bajos a moderados ingresos,17, 18 lo cual puede estar principalmente debido al diagnóstico tardío de la infección por VIH, la falta de adherencia a la TARVc y a la quimioprofilaxis o fallo de las mismas.19 Entre los fallecidos estudiados la adherencia a la TARVc fue baja en comparación con datos de la OMS, que reporta que mundialmente, en promedio, que un tercio de quienes tienen acceso a la terapia antirretroviral toman su medicación adecuadamente. Las consecuencias de la baja adherencia no se limitan sólo al incremento de la mortalidad, sino también al incremento de la resistencia a los antirretrovirales, de la transmisibilidad de la infección y de los costos sanitarios deducidos por concepto de sus complicaciones.20
El segundo grupo de causas de muerte más prevalente en los pacientes estudiados fueron las neoplasias no asociadas al SIDA. En los Estados Unidos, desde la introducción de la TARVc en 1996, se constató una mejoría sustancial en la inmunidad de estos pacientes y una disminución en la mortalidad atribuida a neoplasias asociadas al SIDA.21, 22Sin embargo, a pesar de la TARVc la inmunosupresión sigue siendo un factor de riesgo importante para el desarrollo de las neoplasias asociadas o no al SIDA.23
Estos pacientes siguen teniendo una menor sobrevida que aquellos sin la infección por el virus. Algunos estudios realizados en África también demostraron una mayor mortalidad en estos pacientes y una mejoría de la supervivencia con el tratamiento antirretroviral.24, 25
Shah y cols. concluyeron que los pacientes infectados con el VIH tienen dos veces más probabilidades de padecer enfermedades cardiovasculares que la población general y que la carga global de estas enfermedades entre las personas viviendo con el VIH se triplicó en las últimas dos décadas, siendo responsable de 2,6 millones de años de vida perdidos por discapacidad entre estos pacientes per annun.26 En la población estudiada la prevalencia de las mismas no fue elevada en comparación con otras causas y pudiese estar en relación con que el promedio de la edad de los pacientes fallecidos es de 45 años y que la mayor prevalencia de estas enfermedades se concentra después de la quinta década de la vida.
Dentro de las características clínicas de los pacientes estudiados, el tiempo desde el diagnóstico hasta el momento del ingreso tuvo una relación inversamente proporcional con la mortalidad registrada y fue uno de los factores que tuvo importancia estadística, tanto en el estudio simple de los datos como en el multivariado.
La heterogeneidad en la evolución clínica de la enfermedad, asociada a una serie de factores que propician la misma, como el diagnóstico oportuno de la infección, el inicio temprano de la TARVc y la adherencia a la misma, hace que sea complejo interpretar el tiempo de diagnóstico de forma aislada.
Uno de los elementos que en este grupo de pacientes estudiados puede estar justificando el comportamiento de la relación del tiempo transcurrido entre el diagnóstico y el último ingreso, es que existe una alta proporción de diagnóstico tardío de la infección por VIH entre los fallecidos (53,3%). Esto puede propiciar que la evolución clínica de esos pacientes sea peor en comparación con la de aquellos con diagnóstico oportuno y justifique que necesiten ingreso más tempranamente luego del diagnóstico de VIH.27, 28 A esto se suma que cuando la TARVc se comienza en fases más avanzadas de la enfermedad su eficacia se reduce. (Panel on Antiretroviral Guidelines for Adults and Adolescents. Guidelines for the Use of Antiretroviral Agents in Adults and Adolescents with HIV. Department of Health and Human Services. Available at www.aidsinfo.nih.gov/ContentFiles/AdultandAdolescentGL.pdf).
Otro de los factores más estudiado y validado como predictor de la mortalidad es el bajo conteo de CD4+.29, 30 A criterio del autor, no es el bajo conteo de CD4+ lo que lleva al ingreso del paciente, ni lo que conduce a la muerte, sino las enfermedades oportunistas que se desarrollan en el contexto de esta situación. En cuanto a causalidad se refiere, no todo sujeto con un factor de riesgo dado desarrolla una determinada condición, pero, casi todos los pacientes con la condición presentan el factor de riesgo. 46 Está bien documentado que, a excepción de algunas enfermedades oportunistas, el resto de ellas se asocia estrechamente con el estado inmunológico del paciente.31 Se justifica que en el modelo analizado la variable conteo de CD4+ sea la segunda con más influencia, lo cual es concordante con que el 53,4% de todos los pacientes del estudio fallecieron a consecuencia de una enfermedad asociada al SIDA.
Otro de los factores que se asoció con el aumento de la mortalidad en este estudio fue la función renal alterada. Los pacientes con infección por el VIH tienen un mayor riesgo de presentar daño renal, tanto agudo como crónico, y estos están asociados con un peor pronóstico y aumento de la mortalidad.19, 32 Dentro del espectro de trastornos directamente relacionados a la infección con el virus se encuentran la nefropatía asociada al VIH, la enfermedad renal por complejos inmunes asociados al VIH y la nefropatía por antirretrovirales. La infección sin tratamiento, así como la TARVc están asociadas con el deterioro del filtrado glomerular. La ERC co-mórbida también es frecuente en este grupo de pacientes debido a la asociación de la enfermedad con factores de riesgo, como la diabetes, la HTA y la coinfección con el VHC.33
La enfermedad hepática es reconocida hoy en día como una de las principales causas de muerte entre los pacientes viviendo con VIH y según algunas series, hasta el 50% de los decesos intrahospitalarios en la era de la TARVc están asociados a hepatopatía. El VIH por si solo es capaz de dañar el hepatocito y elevar los valores séricos de las transaminasas, lo cual se hace más evidente durante la coinfección con los virus de la hepatitis B y C, el abuso de alcohol y la exposición a drogas hepatotóxicas, incluyendo algunos antirretrovirales.34, 35
Todos estos elementos fundamentan que, a pesar de que esta variable tuvo una significación estadística limítrofe (p 0,053), tiene una relevancia clínica suficiente para mantenerla en el modelo explicativo final.
Se considera a la carga viral, principalmente, como un marcador de la respuesta a la TARVc. El objetivo fundamental de la TARVc es lograr y mantener una carga viral indetectable (< 20 a 75cop/mL). El fallo virológico (carga viral > 200 cop/mL), luego de iniciado el tratamiento antirretroviral se produce básicamente por dos mecanismos: la falta de adherencia a la TARVc y la aparición de resistencia al mismo. Por tanto, un aumento de la carga viral por encima de esos valores luego de iniciado el tratamiento, traduce la existencia de uno o ambos mecanismos. Debido a estos elementos, las guías actuales de manejo y tratamiento del paciente infectado con el VIH reconocen a la carga viral como un factor pronóstico negativo relevante. La disminución de sus valores séricos se asocia con una mayor sobrevida. (Panel on Antiretroviral Guidelines for Adults and Adolescents. Guidelines for the Use of Antiretroviral Agents in Adults and Adolescents with HIV. Department of Health and Human Services. (accesado 29-4-2019, Disponible en: www.aidsinfo.nih.gov/ContentFiles/AdultandAdolescentGL.pdf). En consonancia, el modelo explicativo propuesto en esta investigación se basa en este criterio.
A pesar del uso de la TARVc en Cuba, de su acceso universal y de ser gratuita para los pacientes infectados por el VIH, las enfermedades oportunistas siguen siendo la principal causa de muerte en los pacientes ingresados en el Hospital del IPK, similar a otros países con moderados a bajos ingresos donde el acceso al sistema de salud es más limitado.
En el presente estudio, se propuso un modelo matemático que permitió asignarle magnitud y sentido a las diferentes variables y esclarecer su aporte individual y en conjunto a la mortalidad. Los seis factores que mejor explicaron la mortalidad fueron: la presencia de neoplasia no asociada al SIDA, la presencia de enfermedad oportunista, las funciones renales y hepáticas alteradas, el aumento de la carga viral y tener menos años de diagnóstico al ingreso. El modelo matemático resultante del análisis de los factores asociados a la mortalidad estuvo ajustado, fue discriminativo y operacional para la muestra en estudio y cuenta con el potencial de servir como herramienta de pronóstico en el contexto del IPK y otros centros cubanos de atención médica con perfil similar. No obstante, este modelo necesita ser validado, lo que deja el campo abierto a nuevas investigaciones basadas en los hallazgos de este estudio.















