Las manifestaciones neurológicas del lupus eritematoso sistémico (LES) han sido siempre un reto en el ejercicio clínico.
Se pueden confundir las manifestaciones con efectos adversos del tratamiento y además con manifestaciones neurológicas y psiquiátricas de enfermedades asociadas, como enfermedad cerebrovascular asociada al síndrome antifosfolípido, por mencionar un ejemplo. El Colegio Americano de Reumatología ha estipulado 19 síndromes neuropsiquiátricos asociados al LES; sin embargo, los criterios diagnósticos y las escalas de severidad son ambiguas. Recientemente, la prevalencia de estos cuadros ha ido en aumento, debido al incremento de la sospecha clínica de esta patología. En esta revisión se presenta el caso de una paciente portadora de LES, en quien su manifestación más relevante fue psicosis asociada a otras manifestaciones neurológicas como convulsiones. El abordaje diagnóstico no fue sencillo, pero sobre todo, el desarrollo del caso y su evolución en la Unidad de Cuidado Intensivo, ilustran de forma tangible los potenciales beneficios del intercambio plasmático terapéutico en estos pacientes.
Presentación del caso
Se trató de una paciente femenina de 13 años, estudiante de secundaria, vecina de la provincia de Limón, a quien antes de su internamiento no se le conocían antecedentes patológicos o quirúrgicos. Consultó a un hospital regional por historia de un mes de evolución de astenia, adinamia, fiebre intermitente, cefalea e ictericia, y por último somnolencia y alteraciones del comportamiento. En el Servicio de Emergencias se documentaron dos crisis convulsivas tónico clónico generalizadas. En este contexto, se realizó una tomografía de cerebro, la cual fue reportada como normal, y una punción lumbar que demostró pleocitosis linfocitaria con estudios microbiológicos negativos. Junto a su cuadro neurológico, presentó derrame pleural bilateral, anemia normocítica, normocrómica, alteración de las pruebas de función hepática con patrón hepatocelular e hiperbilirrubinemia y un sedimento urinario activo con proteinuria 1,5g/día. Se solicitó pruebas inmunológicas que demostraron anticuerpos antinucleares y anti-ADN de doble cadena positivos en altos títulos, asociado a consumo de proteínas del complemento C3 y C4. Con estos hallazgos se plantó el diagnóstico de LES y fue trasladada al Hospital Dr. Rafael Ángel Calderón Guardia, para manejo por reumatología.
Al llegar al Hospital, se encontró a una paciente con agitación psicomotriz, discurso incoherente, francas alucinaciones visuales y auditivas e ideas delirantes y paranoides, en el contexto de una probable psicosis. Se decidió ingresar a la Unidad de Cuidado Intensivo para vigilancia.
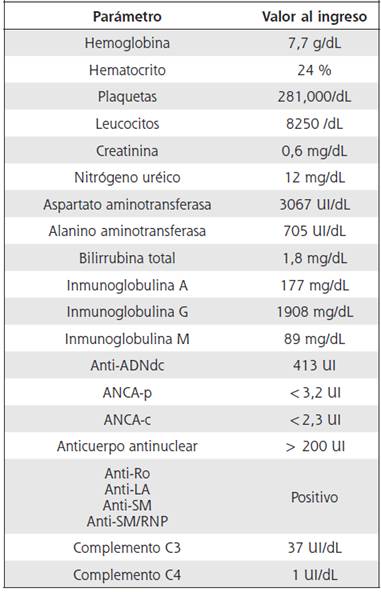
Entre los estudios realizados, un ecocardiograma transtorácico demostró aquinesia del segmento basal y medio del septum interventricular, con fracción de eyección del ventrículo izquierdo conservada. Se documentó mínimo derrame pericárdico. Además, se efectuó una resonancia magnética nuclear de cerebro, reportada como normal. Luego, fue valorada por un especialista en Psiquiatría, quien constató que, a pesar de un examen mental difícil de realizar por la condición de la paciente, en efecto se encontraba en estado de psicosis; recomendó tratamiento oral con haloperidol. Se realizó un fondo de ojo por Oftalmología, el cual demostró exudados algodonosos bilaterales, compatibles con vasculitis retineana bilateral. Adicionalmente, se realizó biopsia renal que demostró nefritis lúpica clase III. El siguiente cuadro resume los principales hallazgos en los estudios de laboratorio solicitados (cuadro 2).
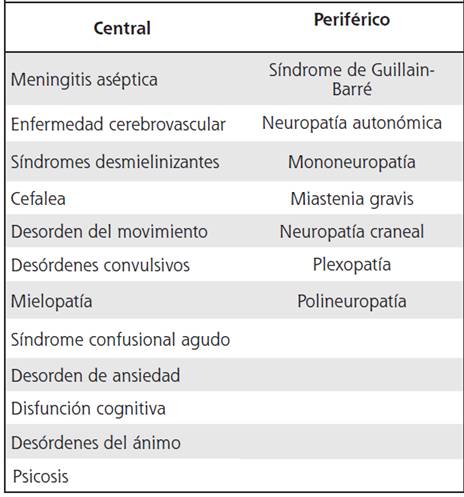
Cuadro 1 Manifestaciones neuropsiquiátricas del lupus eritematoso sistémico, definido por el Colegio
En la Unidad de Cuidados Intensivos, se le administraron bolos de metilprednisolona de 500mg por día por 3 días, seguidos de prednisolona oral, sin lograr mejoría clínica. A la semana de su ingreso, se le administró una infusión de ciclofosfamida de 750mg, con una igual pobre respuesta clínica; la paciente persistía con franca psicosis.
En vista de que la sintomatología era refractaria al tratamiento inmunosupresor, se decidió iniciar plasmaféresis terapéutica. Se realizaron 4 sesiones de aféresis con albúmina, y se obtuvo una mejoría de su condición mental, desde las primeras 24 horas. Progresivamente, mejoró la capacidad de comunicarse, cesaron las ideas delirantes y las alucinaciones, aumentó la orientación en tiempo, espacio y persona, y retornó a su condición basal.
Evolucionó con mejoría de los parámetros inflamatorios y marcadores de actividad del LES, únicamente con discreta hipocomplementemia. Continuó recibiendo tratamiento con prednisolona, 25mg por día, junto con hidroxicloroquina y bolos mensuales de ciclofosfamida. No ha tenido recaída de sus síntomas y mostró un examen neurológico normal y un electroencefalograma en vigilia normal.
El tratamiento de las manifestaciones neuropsiquátricas del LES depende del tipo de evento dentro de los 19 síndromes descritos, de si se trata de un evento predominantemente vascular- isquémico o inflamatorio, y de si estas manifestaciones son agudas o crónicas.2
La psicosis asociada a LES, típicamente es un evento agudo y difuso, de origen inflamatorio y que no está acompañada del daño estructural que provocan los eventos vasculares. En el cuadro clínico de la paciente destacan además de la psicosis, la historia de cefalea, las crisis convulsivas, la meningitis aséptica y la vasculitis retineana bilateral, como parte de todo el espectro de actividad lúpica que también involucró los riñones y diferentes serosas.
El tratamiento debe ir dirigido no solo a la actividad en el sistema nervioso central, sino también a nivel sistémico.1,2 No hay evidencia clínica que favorezca uno u otro fármaco inmunosupresor, sin embargo, los esteroides han sido la piedra angular del tratamiento y se han empleado en diversos esquemas cuya discusión escapa a los objetivos de este trabajo.3,4 La metilprednisolona fue el primer esfuerzo terapéutico.
Algunas series de casos sugieren que la ciclofosfamida es, entre todas las demás drogas inmunosupresoras, la mejor opción, ya sea sola o en combinación con los esteroides.2,5 Nuevamente, en el caso de la paciente, no hubo mejoría alguna de su cuadro con el uso de este medicamento. Algunos anticuerpos monoclonales, especialmente el rituximab,6 parecen ser un segunda línea de tratamiento aceptable. Sin embargo, en casos refractarios, el uso de inmunoglobulinas o de plasmaféresis ha resultado exitoso.
La evidencia que sustenta el uso de la plasmaféresis terapéutica es escasa,7-10 se basa en algunas series de casos y no existen estudios controlados.11 De hecho, la plasmaféresis para el tratamiento de los síntomas neuropsiquiátricos del LES, ni siquiera es mencionada por las guías actuales de la Asociación Americana para la Aféresis. 12
En forma muy breve, la fisiopatología de la afectación difusa del sistema nervioso es ocasionada por la producción sistémica de anticuerpos que inducen daño neuronal, ya sea directamente o a través de la inducción de la disfunción de la barrera hematoencefálica, lo que permite la difusión pasiva de autoanticuerpos al líquido cefalorraquídeo, y que llevan a una cascada de activación citoquínica, con el subsecuente desarrollo de un complejo entorno proinflamatorio in situ. La neurotoxicidad final puede ser mediada por inducción de apoptosis, por el daño mediado por anticuerpos, o por sobrestimulación neuronal por la unión agonística de los anticuerpos con los receptores neuronales.4,13,14
La plasmaféresis funcionaría al producir la remoción de estos pesados autoanticuerpos lúpicos (la aféresis remueve moléculas de un peso mayor de 5000 daltons), modular la respuesta inflamatoria muy rápidamente y permitir que los medicamentos inmunosupresores logren su efecto antes de que se eleven de nuevo los títulos de autoanticuerpos.11
En este caso, preocupaba la refractariedad de los síntomas de la paciente, a pesar del tratamiento inmunosupresor instaurado, en el contexto de una presentación inicial muy agresiva de LES. Sin embargo, el beneficio clínico obtenido por la plasmaféresis no solo fue rápido, sino que se mantuvo. Se demuestra que a pesar de que en este contexto clínico la plasmaféresis es una terapia de tercera línea, es una opción por considerar en casos con pobre respuesta al tratamiento inmunosupresor. Es una terapia segura y efectiva que se recomienda tener en cuenta como parte de las posibilidades terapéuticas del lupus neuropsiquiátrico. Luego de que se establecieran los criterios clínicos del compromiso neurológico del LES, es probable que el diagnóstico de este y su registro aumenten, y es de vital importancia que se realicen estudios clínicos de alta calidad, capaces de establecer de forma certera, el papel de la plasmaféresis en el tratamiento de los síntomas neuropsiquiátricos del LES.