Hipertensión resistente se define como una presión arterial que se mantiene sobre las metas de control, a pesar de recibir tres agentes antihipertensivos, incluyendo un diurético.1-2Las causas secundarias de hipertensión deben ser investigadas en pacientes con hipertensión resistente y el diagnóstico diferencial incluye causas renovasculares, estenosis de arteria renal, drogas como anticoncepivos y endocrinas como feocromocitoma, paraganglioma, síndrome de Cushing y aldosteronismo primario.1-4El aldosteronismo primario es una causa común de hipertensión secundaria encontrada hasta en el 5-10 % de las personas hipertensas,5-7y se sospecha en pacientes con hipertensión resistente e hipocalemia. A pesar de que el aldosteronismo primario es una causa frecuente de hipertensión, esta condición no se investiga exhaustivamente y su prevalencia no es clara. En un reciente estudio se reportó que su prevalencia se incrementa con la severidad de la hipertensión del 3,9 % al 11,8 % en estado 1 a estado 3 de hipertensión, respectivamente.8 No obstante, la prevalencia varía dependiendo del sitio donde se evalúa a los pacientes. En clínicas de atención primaria se ha reportado hasta un 13 %, mientras que la prevalencia sube hasta casi el 30 %, en centros especializados.9 En este reporte se presenta un caso que representó un reto diagnóstico, pues se trató de una paciente con manifestaciones clínicas sugestivas de feocromocitoma.
Presentación del caso
Una mujer de 45 años, de origen asiático, con historia de hipertensión arterial desde 3 años antes, fue referida a la Clínica de Endocrinología del Hospital CIMA, para evaluación.
La paciente había sido tratada con hidroclorothiazida, enalapril y amlodipina. Un año antes, un monitoreo continuo de presión arterial, mostró que el 70 - 80 % de las mediciones de presión sistólica eran mayores de 135 mmHg, sin la caída nocturna de la presión arterial. La hipertensión arterial empeoró en los siguientes meses, con episodios nocturnos de hipertensión, disnea de esfuerzo, palpitaciones y dolor precordial. No presentaba sudoración o debilidad muscular durante esos episodios, y las manifestaciones no eran provocadas al orinar o realizar maniobra de Valsalva. Las lecturas de presión arterial oscilaban entre 180/100-160/110 mm Hg, durante las múltiples visitas a emergencia de una Clínica de la Caja de Seguro Social. Cuando la paciente fue vista por primera vez en nuestro centro estaba recibiendo 50 mg de atenolol, 150 mg de irbesartan BID y 25 mg de hidroclorotiazida, diariamente. A pesar de este tratamiento, la presión arterial sistólica se mantenía elevada. Entre los antecedentes personales se encontró historia previa de diabetes gestacional, además no era fumadora, ni tomaba bebidas alcohólicas y no usaba drogas ilícitas.
Al examen físico la paciente se encontraba en buen estado general, se veía pálida y tenía edema podálico bilateral. La presión arterial sentada y de pie era 140/80 mmHg, y la frecuencia cardiaca, de 80 latidos por minuto. Peso 51,5 kg, talla 1,56 m, índice de masa corporal 21,2 kg/m2 y fondo de ojo estaba normal. No había evidencia de bocio ni de acumulación de grasa retrocervical. Los ruidos cardíacos eran normales y los campos pulmonares claros. El abdomen estaba blando suave, ligeramente doloroso en el hipocondrio derecho. Piel de aspecto normal, sin estrías, y con edema podálico bilateral.
El calcio, fosforo sérico, ácido úrico, albumina, pruebas de función hepática, tiroidea y renal eran normales. Una curva oral a la glucosa (75 g glucosa) mostró que la glucemia de ayunas y 2 horas postprandial estaba en 84 y 181 mg/dl, respectivamente.
En otros resultados se encontró colesterol total en 202 mg/dl, los triglicéridos en 102 mg/dl, el colesterol LDL en 133 mg/ dl y el colesterol HDL en 48 mg/dl. El potasio sérico estaba en 2,7 m Eq/L. La hidroclorotiazida se suspendió, se administró amlodipina 5 mg dos veces al día por dos semanas, mientras la paciente tenía una ingesta normal de sal y se administró potasio oral. Al final de este periodo, la hipocalemia persistió. La actividad de renina plasmática, la concentración de aldosteronabplasmática elevada y la relación de renina plasmática a aldosterona, se muestran en el Cuadro 1.
Con estos hallazgos de laboratorio, se estableció el diagnóstico presuntivo de aldosteronismo primario. Las pruebas confirmatorias de aldosteronismo primario no se realizaron. La tomografía axial computarizada (TAC) con medio de contraste mostró una masa sólida de 15 mm con alto contenido lipídico característico de una lesión adrenal benigna, y la izquierda no mostró lesiones (Figura 1). Un ecocardiograma mostró leve insuficiencia aortica sin hipertrofia ventricular o disfunción ventricular, y el electrocardiograma de esfuerzo fue normal.
La paciente fue tratada con 100 mg de espironolactona, 20 mg de olmesartan y 5 mg de amlodipina, en preparación para la adrenalectomía laparoscópica. Con este régimen la presión arterial de la paciente se normalizó y un día antes de la intervención quirúrgica amlodipina y olmesartan se suspendieron. La presión arterial se mantuvo normal durante y después de la intervención quirúrgica. La glándula suprarrenal izquierda fue removida vía laparoscópica, sin complicaciones
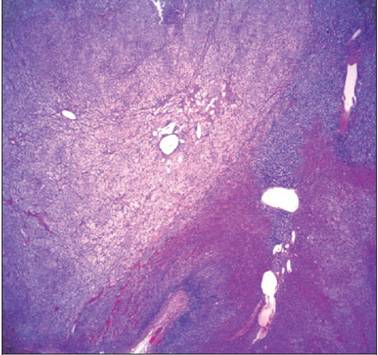
La glándula midió 3,5 cm y pesó 5,6 g; era de color amarillento y contenía un nódulo de aproximadamente 10 mm en la corteza (Figura 2). El nódulo estaba formado por células claras con citoplasma microvacuolar, formando capas en unas partes y nidos en otras áreas. Los núcleos eran ovoides y tenían una cromatina regular fina (Figura 3).
Cuadro 1 Electrolitos y mediciones hormonales antes y después de la resección del adenoma suprarrenal
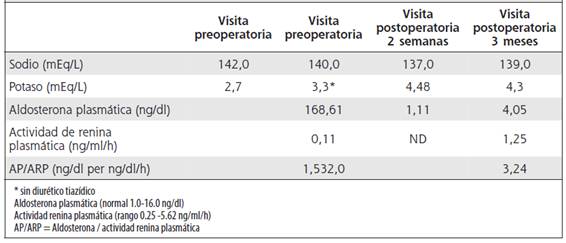
En el periodo postoperatorio inmediato la paciente mantuvo presión arterial normal. La espironolactona se descontinuó y la paciente egresó. Una semana y 12 meses después de la remoción del adenoma suprarrenal la paciente se mantuvo asimtomática, no requirió tratamiento antihipertensivo y la aldosterona plasmática; el sodio y potasio sérico estaban normales, como se observa en el Cuadro 1. Posterior a la resección del adenoma suprarrenal, la curva de tolerancia oral a la glucosa se normalizó, al igual que el perfil lipídico.
Discusión
El diagnóstico diferencial en un paciente con una masa adrenal e hipertensión arterial resistente, amerita investigarse por hipertensión de origen endócrina. La historia clínica y los hallazgos de laboratorio permitieron excluir el síndrome de Cushing. Llamó la atención que esta paciente presentaba hipertensión resistente y episódica de predominio nocturno, que recuerdan algunas características del feocromocitoma.3 Sin embargo, los análisis de laboratorio evidenciaron hipocalemia, actividad de renina plasmática suprimida, aldosterona elevada. En el feocromocitoma se presenta hipertensión sostenida o hipertensión paroxística, asociada a cefalea, sudoración y taquicardia.3
En este caso se investigó aldosteronismo primario, principalmente por la presencia de hipocalemia que persistió, a pesar de la administración oral de potasio. Los resultados de laboratorio mostraron que la aldosterona plasmática estaba extremadamente elevada y la actividad de renina, suprimida.
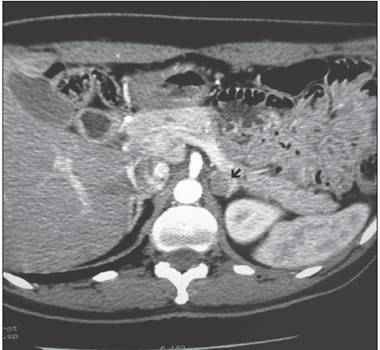
Figura 1 Tomografía axial computarizada de abdomen. La tomografía axial computarizada (TAC) con medio de contraste mostró una masa sólida de 15 mm con alto contenido lipídico característico de una lesión adrenal benigna; la izquierda no mostró lesiones. La flecha señala la masa suprarrenal izquierda
Se ha reportado que el estrés puede inducir la hipersecreción de aldosterona en pacientes hipertensos.10 Sin embargo, en esta paciente esta condición era improbable, debido a la concentración tan elevada de aldosterona y a la supresión de la actividad de renina plasmática.
Una vez establecido el diagnóstico presuntivo de aldosternonismo primario, se debe realizar pruebas confirmatorias.
Las pruebas confirmatorias como carga oral de sal o infusión IV se solución salina o con fluorohidrocortisona,4-6no se realizaron en este caso. Además, está indicado efectuar una toma de muestra de sangre venosa de arterias adrenales, por la posibilidad de que la paciente tuviera una producción de aldosterona bilateral por hiperplasia bilateral, y que la masa suprarrenal izquierda fuera no funcionante.5-7Esta omisión constituyó una limitante en la evaluación preoperatoria de esta paciente. No obstante, la marcada elevación de aldosterona, la actividad suprimida de renina, la relación aldosterona/actividad de renina plasmática y la masa suprarrenal izquierda, fueron elementos que inclinaron el diagnóstico de aldosteronismo primario.5-7
Consistente con reportes previos, este adenoma se localizaba en la glándula suprarrenal izquierda, midió menos de 2 cm y se encontró en una paciente femenina.5 7 A pesar de la ausencia de estudios confirmatorios y de localización de la fuente de producción de aldosterona, se tomó la decisión de realizar el procedimiento quirúrgico vía laparoscópica, previa información a la paciente. Afortunadamente, la lesión responsable de la hipersecreción de aldosterona fue resecada, y la evolución clínica postquirúrgica fue satisfactoria desde el postoperatorio inmediato hasta después de 6 meses de observación. En el control ambulatorio, la paciente mantuvo cifras de presión arterial normal, no requirió tratamiento antihipertensivo y la concentración de electrolitos fue normal.
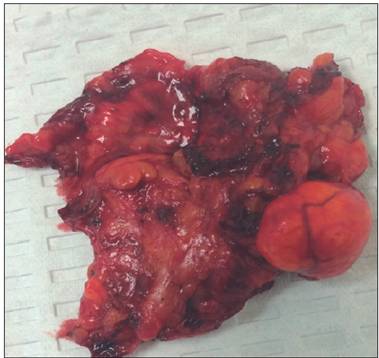
Figura 2 Imagen macroscópica e histológica de la glándula suprarrenal izquierda y del nódulo adrenal. La glándula midió 3,5 cm y pesó 5,6 g; era de color amarillento y contenía un nódulo de aproximadamente 10 mm en la corteza
El aldosteronismo primario es una causa frecuente de hipertensión secundaria y debe ser sospechada e investigada en pacientes con hipertensión resistente e hipocalemia. Debido a que en el aldosteronismo primario la morbilidad cardiovascular y renal no guarda proporción con el grado de hipertensión, es muy importante detectar esta condición para mitigar los efectos asociados con el exceso de aldosterona sobre el sistema cardiovacular y renal.11-12
La hipertensión episódica, disnea, palpitaciones y precordialgia fueron síntomas inusuales en esta paciente, pues fueron similares a aquellos reportados en feocromocitoma y constituyó un caracteristica inusual en esta paciente con aldosteronimo primario.
Finalmente, cabe destacar que en Costa Rica no existe un registro de los casos de aldosteronismo primario, por lo tanto, se desconoce su prevalencia. Es recomendable uniformar criterios de diagnóstico, incluyendo los protocolos de detección de esta causa secundaria de hipertensión. El protocolo para la detección de aldosteronismo primario consiste en realizar mediciones de aldosterona plasmática y de actividad de renina plasmática en una muestra de sangre matutina, obtenida con el paciente en posición sentada. Si la aldosterona plasmática es >15 ng/dL y la actividad de renina plasmática suprimida, se corrige la concentración de potasio. En algunos centros se calcula la relación aldosterona plasmática / actividad de renina plasmática (AP/ARP), como parte de la evaluación AP / ARP en personas normales y en hipertensos esenciales, se encuentra entre 4 y 10, y en aldosteronismo primario, entre 30 y 50.6
Una vez documentado que la aldosterona plasmática está elevada y la actividad de renina plasmática suprimida, se procede con las pruebas confirmatorias, dando una carga de sal, ya sea oral o IV.5-7El cateterismo de venas renales y la medición de aldosterona permite localizar el origen de la hipersecreción hormonal.5-7