Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Acta Médica Costarricense
On-line version ISSN 0001-6002Print version ISSN 0001-6012
Acta méd. costarric vol.52 n.2 San José Apr./Jun. 2010
Original
Caracterización de pacientes pediátricos con neutropenia enviados a un hospital de referencia
(Characterization of neutropenic pediatric patients sent to a referral centre)
Gustavo Adolfo Lazo-Páez, Oscar Porras
Servicio de Inmunología y Reumatología Pediátrica, Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera”, Caja Costarricense de Seguro Social.
Correspondencia: Gustavo Adolfo Lazo Páez, Servicio de Inmunología y Reumatología Pediátrica, Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera”. Apartado postal 1654-1000 San José. Correo electrónico: gustavo.lazo@gmail.com
Resumen
Objetivo: La neutropenia es un motivo relativamente frecuente de referencia al Servicio de Inmunología y Reumatología Pediátrica del Hospital Nacional de Niños; el estudio pretende caracterizar los casos de neutropenia referidos a este Servicio en el periodo comprendido entre noviembre de 1988 y junio de 2008.
Métodos: Se estudiaron 84 pacientes entre 0 y 12 años de edad, referidos entre el 6 de noviembre de 1988 y el 1 de junio de 2008. Se efectuó un análisis descriptivo global de las características presentadas por estos pacientes en términos de evolución clínica, patrón de infección, gérmenes más frecuentes causantes de infección, complicaciones y tratamiento.
Resultados: El 52.2% de los pacientes analizados resolvieron su neutropenia espontáneamente, por lo que fueron catalogados como neutropenia transitoria; el 21.7% de los casos evolucionó como neutropenia cíclica; el 13% de los pacientes fueron catalogados como neutropenia crónica benigna; el 7.2% evolucionaron como neutropenia crónica grave sintomática; el 2.9% tuvieron neutropenia asociada a glucogenosis tipo 1B, y el 2.9% de los casos no fueron clasificables en las categorías propuestas. El 56.5% de los casos se asoció a un patrón de infección anormal, sea por incremento en la frecuencia, mayor gravedad, compromiso multisistémico o presencia de microorganismos oportunistas. El sistema más afectado por infección fue la vía respiratoria superior. El 39.1% de los casos de neutropenia evaluados ameritaron uso de antibióticos profilácticos, y el 11.6% de los casos requirieron usar factor estimulante de colonias granulocíticas, en algún momento de su evolución. Los gérmenes más frecuentemente involucrados en infección fueron Pseudomona aeruginosa, Staphylococcus spp y E. coli.
Conclusión: La gran mayoría de los pacientes neutropénicos estudiados tiene un curso clínico benigno caracterizado por pocas hospitalizaciones y una intervención farmacológica relativamente simple. Las infecciones documentadas en los casos analizados suelen ser causadas por los mismos gérmenes descritos en otras series. El conteo absoluto de neutrófilos al diagnóstico no incide sobre la frecuencia de infección recurrente, pero el tipo o curso clínico de la neutropenia sí lo hace.
Descriptores:neutropenia, factor estimulante de colonias de granulocitos, infección recurrente, inmunodeficiencia, población pediátrica
Abstract
Aim: Neutropenia is a relatively common cause of patient referral to the Immunology and Pediatric Rheumatology Department of the National Children’s Hospital. The present study characterizes the cases of neutropenia referred to this department between November 1988 and June 2008.
Methods: Eighty four patients between 0 and 12 years of age, were referred from November 6th, 1988 and June 1st, 2008. We performed a comprehensive descriptive analysis of the characteristics exhibited by these patients in terms of clinical course, pattern of infection, most common causative germs, complications and treatment applied.
Results: Neutropenia resolved spontaneously in 52.2% of the patients, and they were classified as transient neutropenia, 21.7% of the cases developed cyclic neutropenia, 13% of were categorized as benign chronic neutropenia, 7.2% developed severe chronic symptomatic neutropenia, 2.9% had neutropenia associated with type 1B glycogenosis and 2.9% of the cases were not classifiable in any of the proposed categories. More than 50% of the cases were associated with an abnormal pattern of infection in terms of frequency, severity, multiplicity of systems involved, or the presence of opportunistic microorganisms. The upper respiratory tract was the most commonly affected system with infection. Prophylactic antibiotics were used in 39.1% of the cases and granulocyte colony stimulating factor was required in 11.6% at some stage of the course. The most frequently involved pathogens in infection were Pseudomonas aeruginosa, Staphylococcus sp and E. coli.
Conclusion: The vast majority of neutropenic patients had a benign clinical course. The same germs described in other series, caused infections in our patients. The absolute neutrophil count at diagnosis has no effect on the incidence of recurrent infection, but the type or clinical course of neutropenia does.
Key words: neutropenia, granulocyte colony stimulation factor, recurrent infection, immunodeficiency, children.
Los neutrófilos son células granulocíticas con capacidad de fagocitar, constituyentes primordiales del sistema inmune innato. Al igual que el resto de los leucocitos, se originan de la célula madre hematopoyética, en la médula ósea, bajo la influencia de gran cantidad de factores como el estrés, nivel de corticosteroides, fragmentos del complemento, catecolaminas, citoquinas (como IL-8), factores de crecimiento hematopoyético -como el factor estimulante de colonias granulocíticas (FECG)- y otros.
Su actividad microbicida obedece a su enorme potencial de fagocitosis y de lisis intracelular, y es facilitada por fenómenos de migración hacia los tejidos (dependiente de integrinas) y opsonización de los microorganismos por fragmentos del complemento o por inmunoglobulinas.1
Los neutrófilos circulantes constituyen aproximadamente el 5%; cerca de un 10% se encuentran adheridos al endotelio, y el restante 85%, en la médula ósea.1,2
Estas células tienen una vida media corta (alrededor de 6-12 horas) en sangre periférica, antes de infiltrar los tejidos, donde completan un ciclo de vida de hasta 24 horas.2
En el citoplasma de estas células ocurre un fenómeno llamado estallido respiratorio, mediante el cual se generan radicales libres como el superóxido o el peróxido de hidrógeno, que junto a otras substancias como el ácido hipocloroso y aminas cloradas, dañan la membrana de los agentes lesivos y los destruyen.3
El neutrófilo posee otros mecanismos de ataque independientes del oxígeno y, además, tiene la capacidad de secretar citoquinas proinflamatorias que ayudarán a evitar el establecimiento de una infección y a colaborar en la erradicación de las infecciones ya establecidas, en colaboración con otros componentes de la respuesta inmune.3
Los desórdenes de los neutrófilos pueden ser resultado de una disminución en la cantidad de células disponibles (a lo cual se le denomina neutropenia), o bien, de defectos en la función microbicida de estas células.
La neutropenia es el resultado de uno o más defectos en la diferenciación o proliferación del neutrófilo dentro de la médula ósea, o bien, de un aumento en la destrucción periférica de estos granulocitos.4
Los estados transitorios de neutropenia son frecuentemente observados en la edad pediátrica y no suelen prolongarse por más de tres semanas, careciendo, en la mayoría de los casos, de implicaciones clínicas para el paciente. Estos estados transitorios suelen encontrarse asociados a infecciones virales, durante las cuales puede ocurrir una disregulación temporal de la mielopoyesis, o puede haber un consumo aumentado de granulocitos. Existen muchas otras causas de neutropenia, según su duración y las manifestaciones clínicas asociadas, por lo que es preciso individualizar cada caso, lo que permitirá utilizar las herramientas clínicas y de laboratorio más adecuadas para identificar la etiología.4
El término “neutropenia crónica” se ha reservado para la presencia de un conteo absoluto de neutrófilos anormalmente bajo, que se prolongue durante 6 meses o más.5, 6
La evidencia científica disponible sustenta que la mayoría de los niños con neutropenia crónica benigna presentan autoinmunidad como etiología, aunque en algunos casos la demostración de autoanticuerpos es muy difícil.6
El riesgo de infección en pacientes con neutropenia crónica es inversamente proporcional al conteo absoluto de neutrófilos (CAN) y a la reserva medular de estos.7, 8
Los agentes infecciosos más frecuentemente involucrados en infecciones en individuos con neutropenia crónica son componentes de la flora endógena Staphylococcus spp, Serratia marcescens, Klebsiella spp, otros gram negativos y Aspergillus spp.9
El compromiso clínico en estos pacientes suele ser más importante sobre la vía respiratoria y las mucosas (gingivitis, estomatitis, periodontitis, abscesos rectales, neumonía y otitis media).10 Usualmente, el riesgo de infecciones graves e invasoras se incrementa en especial en el grupo de pacientes con menos de 500 neutrófilos absolutos por mm3.
Los niños que presentan neutropenia persistente sintomática pueden requerir estudios adicionales, como aspirado de médula ósea, serología por virus de la inmunodeficiencia humana (VIH), inmunoglobulinas séricas y anticuerpos antineutrófilos, constituyendo el grupo de pacientes que requieren un seguimiento más estrecho en un Servicio de Inmunología.7
El curso clínico es variable y va desde complicaciones infecciosas que aparecen tempranamente y que pueden amenazar la vida, hasta el curso benigno de una neutropenia descubierta en forma incidental, durante un chequeo hematológico rutinario.
El Servicio de Inmunología y Reumatología Pediátrica del Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera” (SIRP-HNN), recibe referencias por neutropenia, provenientes de todo el territorio nacional, desde 1985. Antes, los pacientes con neutropenia eran evaluados por los servicios de Hematología y Pediatría General (centro de diagnóstico) de este centro.
El estudio pretende caracterizar al paciente pediátrico neutropénico referido al SIRP-HNN, entre noviembre de 1988 y junio de 2008.
Su actividad microbicida obedece a su enorme potencial de fagocitosis y de lisis intracelular, y es facilitada por fenómenos de migración hacia los tejidos (dependiente de integrinas) y opsonización de los microorganismos por fragmentos del complemento o por inmunoglobulinas.1
Los neutrófilos circulantes constituyen aproximadamente el 5%; cerca de un 10% se encuentran adheridos al endotelio, y el restante 85%, en la médula ósea.1,2
Estas células tienen una vida media corta (alrededor de 6-12 horas) en sangre periférica, antes de infiltrar los tejidos, donde completan un ciclo de vida de hasta 24 horas.2
En el citoplasma de estas células ocurre un fenómeno llamado estallido respiratorio, mediante el cual se generan radicales libres como el superóxido o el peróxido de hidrógeno, que junto a otras substancias como el ácido hipocloroso y aminas cloradas, dañan la membrana de los agentes lesivos y los destruyen.3
El neutrófilo posee otros mecanismos de ataque independientes del oxígeno y, además, tiene la capacidad de secretar citoquinas proinflamatorias que ayudarán a evitar el establecimiento de una infección y a colaborar en la erradicación de las infecciones ya establecidas, en colaboración con otros componentes de la respuesta inmune.3
Los desórdenes de los neutrófilos pueden ser resultado de una disminución en la cantidad de células disponibles (a lo cual se le denomina neutropenia), o bien, de defectos en la función microbicida de estas células.
La neutropenia es el resultado de uno o más defectos en la diferenciación o proliferación del neutrófilo dentro de la médula ósea, o bien, de un aumento en la destrucción periférica de estos granulocitos.4
Los estados transitorios de neutropenia son frecuentemente observados en la edad pediátrica y no suelen prolongarse por más de tres semanas, careciendo, en la mayoría de los casos, de implicaciones clínicas para el paciente. Estos estados transitorios suelen encontrarse asociados a infecciones virales, durante las cuales puede ocurrir una disregulación temporal de la mielopoyesis, o puede haber un consumo aumentado de granulocitos. Existen muchas otras causas de neutropenia, según su duración y las manifestaciones clínicas asociadas, por lo que es preciso individualizar cada caso, lo que permitirá utilizar las herramientas clínicas y de laboratorio más adecuadas para identificar la etiología.4
El término “neutropenia crónica” se ha reservado para la presencia de un conteo absoluto de neutrófilos anormalmente bajo, que se prolongue durante 6 meses o más.5, 6
La evidencia científica disponible sustenta que la mayoría de los niños con neutropenia crónica benigna presentan autoinmunidad como etiología, aunque en algunos casos la demostración de autoanticuerpos es muy difícil.6
El riesgo de infección en pacientes con neutropenia crónica es inversamente proporcional al conteo absoluto de neutrófilos (CAN) y a la reserva medular de estos.7, 8
Los agentes infecciosos más frecuentemente involucrados en infecciones en individuos con neutropenia crónica son componentes de la flora endógena Staphylococcus spp, Serratia marcescens, Klebsiella spp, otros gram negativos y Aspergillus spp.9
El compromiso clínico en estos pacientes suele ser más importante sobre la vía respiratoria y las mucosas (gingivitis, estomatitis, periodontitis, abscesos rectales, neumonía y otitis media).10 Usualmente, el riesgo de infecciones graves e invasoras se incrementa en especial en el grupo de pacientes con menos de 500 neutrófilos absolutos por mm3.
Los niños que presentan neutropenia persistente sintomática pueden requerir estudios adicionales, como aspirado de médula ósea, serología por virus de la inmunodeficiencia humana (VIH), inmunoglobulinas séricas y anticuerpos antineutrófilos, constituyendo el grupo de pacientes que requieren un seguimiento más estrecho en un Servicio de Inmunología.7
El curso clínico es variable y va desde complicaciones infecciosas que aparecen tempranamente y que pueden amenazar la vida, hasta el curso benigno de una neutropenia descubierta en forma incidental, durante un chequeo hematológico rutinario.
El Servicio de Inmunología y Reumatología Pediátrica del Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera” (SIRP-HNN), recibe referencias por neutropenia, provenientes de todo el territorio nacional, desde 1985. Antes, los pacientes con neutropenia eran evaluados por los servicios de Hematología y Pediatría General (centro de diagnóstico) de este centro.
El estudio pretende caracterizar al paciente pediátrico neutropénico referido al SIRP-HNN, entre noviembre de 1988 y junio de 2008.
Materiales y métodos
El estudio forma parte de la investigación “Epidemiología de las inmunodeficiencias primarias en niños (as) y adolescentes en control en el SIRP-HNN”, aprobada por el Comité de Bioética del Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera” (HNN), bajo el oficio CLOBI-003-2006.
Se trata de un estudio retrospectivo y descriptivo, en el cual se utilizaron los siguientes criterios de inclusión: (1) niños de 0 a 18 años de edad referidos al SIRP-HNN con el diagnóstico de neutropenia, con fecha de diagnóstico entre el 6 de noviembre de 1988 y el 1 de junio de 2008, (2) dos leucogramas consecutivos con al menos 24 horas de diferencia con valores de CAN menores a 1500 células / mm3, (3) haber tenido control en el SIRP-HNN al menos durante 6 meses. Se excluyeron los pacientes con neutropenia secundaria al tratamiento con quimioterapia, a trasplante de médula ósea, a síndrome de activación macrofágica o infectados por VIH; además, se excluyeron los casos con registro médico escrito o microfilmado incompleto para la recolección de los datos necesarios.
Los datos se recolectaron de los expedientes clínicos y de los registros del laboratorio clínico del HNN. La información se incluyó en una hoja de recolección de datos, que contemplaba: procedencia; edad; presencia de un patrón de infección recurrente, anormalmente grave, multisistémico u oportunista; hospitalizaciones; características hematológicas; condición nutricional; historia familiar y complicaciones durante el curso de la enfermedad. La información fue transferida a una base de datos y luego se analizó con el programa Statistica, versión 6.0 de la compañía StatSoft.
Se efectuó un análisis descriptivo global. Las variables categóricas se expresaron como frecuencias y porcentajes, mientras que las continuas como medianas con sus intervalos. Se utilizó la prueba de Chi cuadrado para comparar proporciones y porcentajes, la prueba de t student para comparación de dos promedios, el análisis de regresión múltiple para hacer correlaciones estadísticas entre variables, y ANOVA de una vía para comparaciones múltiples, considerando el valor de p significativo cuando era inferior a 0.05.
El estudio forma parte de la investigación “Epidemiología de las inmunodeficiencias primarias en niños (as) y adolescentes en control en el SIRP-HNN”, aprobada por el Comité de Bioética del Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera” (HNN), bajo el oficio CLOBI-003-2006.
Se trata de un estudio retrospectivo y descriptivo, en el cual se utilizaron los siguientes criterios de inclusión: (1) niños de 0 a 18 años de edad referidos al SIRP-HNN con el diagnóstico de neutropenia, con fecha de diagnóstico entre el 6 de noviembre de 1988 y el 1 de junio de 2008, (2) dos leucogramas consecutivos con al menos 24 horas de diferencia con valores de CAN menores a 1500 células / mm3, (3) haber tenido control en el SIRP-HNN al menos durante 6 meses. Se excluyeron los pacientes con neutropenia secundaria al tratamiento con quimioterapia, a trasplante de médula ósea, a síndrome de activación macrofágica o infectados por VIH; además, se excluyeron los casos con registro médico escrito o microfilmado incompleto para la recolección de los datos necesarios.
Los datos se recolectaron de los expedientes clínicos y de los registros del laboratorio clínico del HNN. La información se incluyó en una hoja de recolección de datos, que contemplaba: procedencia; edad; presencia de un patrón de infección recurrente, anormalmente grave, multisistémico u oportunista; hospitalizaciones; características hematológicas; condición nutricional; historia familiar y complicaciones durante el curso de la enfermedad. La información fue transferida a una base de datos y luego se analizó con el programa Statistica, versión 6.0 de la compañía StatSoft.
Se efectuó un análisis descriptivo global. Las variables categóricas se expresaron como frecuencias y porcentajes, mientras que las continuas como medianas con sus intervalos. Se utilizó la prueba de Chi cuadrado para comparar proporciones y porcentajes, la prueba de t student para comparación de dos promedios, el análisis de regresión múltiple para hacer correlaciones estadísticas entre variables, y ANOVA de una vía para comparaciones múltiples, considerando el valor de p significativo cuando era inferior a 0.05.
Resultados
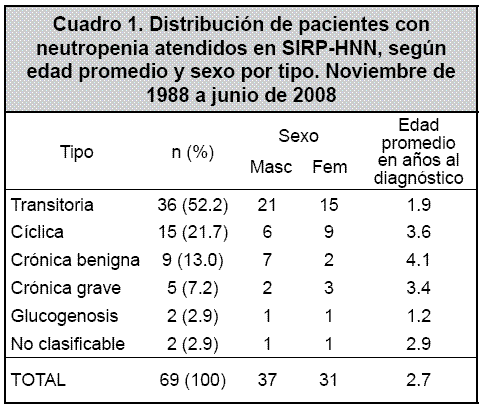
Se estudiaron 84 casos; 69 llenaron los criterios de inclusión. La relación hombre: mujer fue de 1.2 y no se encontró diferencia estadísticamente significativa en la frecuencia de neutropenia, según el sexo del paciente (p= 0.80). La edad promedio de los casos fue de 2.7 años al momento del diagnóstico, con un rango de 0 a 11.8 años, mayor a la encontrada por Quintero en 2003 (tesis de postgrado, no publicada), quien anotó una edad promedio de un año. No se encontró una relación estadísticamente significativa entre el tipo de neutropenia y la edad al momento del diagnóstico (p= 0.29). La distribución de los pacientes por sexo y edad se ilustra en el Cuadro 1.
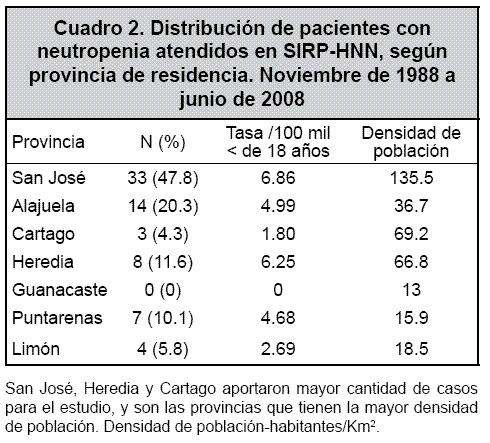
La mayoría de los pacientes estudiados residen en la provincia de San José, seguida por Alajuela, Heredia, Puntarenas, Limón y Cartago. La provincia de Guanacaste no aportó ningún caso al presente análisis. La distribución de las tasas por 100 mil habitantes para cada provincia se puede ver en el Cuadro 2.
Se estudiaron 84 casos; 69 llenaron los criterios de inclusión. La relación hombre: mujer fue de 1.2 y no se encontró diferencia estadísticamente significativa en la frecuencia de neutropenia, según el sexo del paciente (p= 0.80). La edad promedio de los casos fue de 2.7 años al momento del diagnóstico, con un rango de 0 a 11.8 años, mayor a la encontrada por Quintero en 2003 (tesis de postgrado, no publicada), quien anotó una edad promedio de un año. No se encontró una relación estadísticamente significativa entre el tipo de neutropenia y la edad al momento del diagnóstico (p= 0.29). La distribución de los pacientes por sexo y edad se ilustra en el Cuadro 1.

La mayoría de los pacientes estudiados residen en la provincia de San José, seguida por Alajuela, Heredia, Puntarenas, Limón y Cartago. La provincia de Guanacaste no aportó ningún caso al presente análisis. La distribución de las tasas por 100 mil habitantes para cada provincia se puede ver en el Cuadro 2.

El 55% de los pacientes fueron referidos al SIRP-HNN, por presentar neutropenia como hallazgo incidental, mientras que un 39.1% de los casos fue referido por la asociación de neutropenia y un patrón de infección anormal (definido como infección recurrente, multisistémica, inusualmente grave o causada por gérmenes oportunistas). Solo el 5.8% de los casos fueron referidos por un patrón de infección anormal, sin que se documentara neutropenia antes de la evaluación en el SIRP-HNN.
El 92.8% de los pacientes no tenían ningún tipo de antecedente familiar relacionado con inmunodeficiencias, ni antecedentes perinatales de importancia. Es probable que la historia de hipertensión en el embarazo, lo cual constituye un factor ampliamente estudiado como causa de neutropenia transitoria en el recién nacido,1,3 haya sido subestimada en el estudio, dado que en los registros médicos, la historia clínica de los pacientes analizados no siempre investigó el antecedente. Solo en un paciente se documentó el antecedente de neutropenia crónica en el padre.
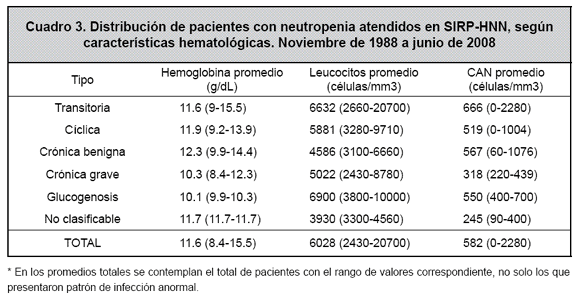
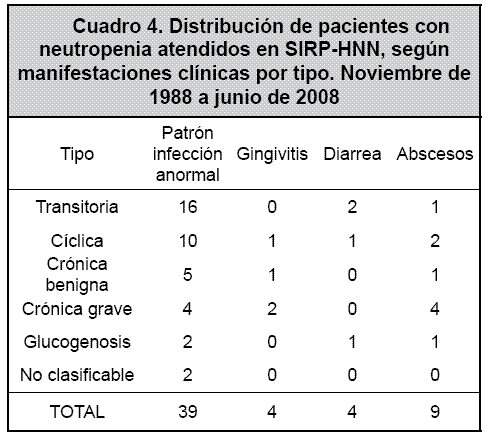
El 52.2% de los pacientes resolvieron completamente la neutropenia en forma espontánea, por lo que fueron asignados al grupo de pacientes con “neutropenia transitoria”. En este grupo de pacientes solo 1 caso ameritó uso de FECG durante una hospitalización. El 21.7% de los casos evolucionó como neutropenia cíclica (uno de los cuales requiere uso de FECG en forma crónica, por la gravedad y recurrencia de sus infecciones); el 13% de los casos se catalogó como neutropenia crónica benigna (ninguno de los cuales ha requerido uso de FECG); el 7.2% de los casos evolucionó como neutropenia crónica grave sintomática (3 de los cuales han requerido uso de FECG en algún momento de su evolución); el 2.9% de los pacientes presenta neutropenia asociada a una glucogenosis tipo 1B, y todos han utilizado FECG en algún momento de su vida, aunque en forma intermitente y por periodos cortos. El 2.9% de los casos de neutropenia no fue clasificables en ninguna de las categorías anteriores. Para cada uno de estos grupos se describen las características hematológicas, así como las manifestaciones clínicas más frecuentes, en los cuadros 3 y 4.
El 56.5% de los casos estudiados presentaba un patrón de infección anormal asociada a su neutropenia, siendo la infección recurrente la queja que afectó al 84.6% de los casos. En el estudio, el 67.9% de las infecciones recurrentes reportadas afectó la vía respiratoria superior, incluyendo otitis media aguda, faringitis y amigdalitis aguda. En el 15% de los pacientes con infección recurrente se reportó como problema la diarrea, igual porcentaje que el observado para las lesiones infecciosas de piel (tanto abscesos como piodermitis recurrentes). Solo en un caso se observó infección del tracto urinario a repetición, sin que se pudiera explicar por causas anatómicas.
Un 12.8% de los casos con patrón de infección anormal presentó infecciones catalogadas como “más graves de lo usual”, entre las cuales destacan una neumonía necrótica abscedada que ameritó resección quirúrgica del lóbulo afectado y decorticación; una varicela grave sobreinfectada con Pseudomona aeruginosa; una osteomielitis aguda de tibia; una traqueobronquitis purulenta; un absceso de cuero cabelludo con osteomielitis secundaria; una septicemia por Staphylococcus haemolyticus; un absceso axilar que ameritó abordaje quirúrgico; tres otitis medias crónicas con mastoiditis, que ameritaron cirugía, y una estomatitis abscedada que ameritó hospitalización.
En el estudio solo se presentó un caso de infección por germen oportunista, en una niña con candidiasis esofágica diagnosticada por endoscopía sin aislamiento microbiológico.
La frecuencia de pacientes con un patrón de infección anormal fue mucho mayor en los casos que presentaron neutropenia transitoria y neutropenia cíclica (16 y 10 casos, respectivamente), y se ilustra en el Cuadro 4.
No fue posible demostrar relación significativa entre tipo de neutropenia y conteo absoluto de neutrófilos al momento del diagnóstico (p= 0.44).
Los gérmenes más frecuentemente identificados como causantes de infecciones graves en estos pacientes se describen en el Cuadro 5 y fueron, en orden de frecuencia: Pseudomona aeruginosa, Staphylococcus spp, Escherichia coli, Salmonella B, Varicela zoster virus.
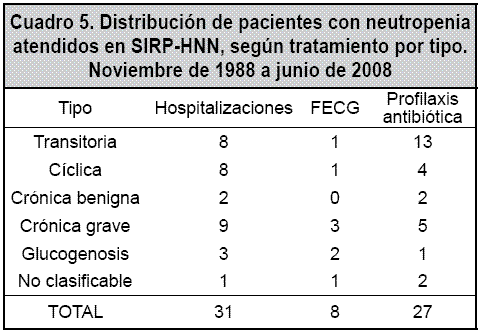
Es importante resaltar que a pesar del patrón de infección anormal observado en los pacientes neutropénicos, solo se lograron 12 aislamientos microbianos, lo cual correlaciona con la cantidad de hospitalizaciones requeridas por infección (asociadas a la neutropenia), por el grupo de pacientes analizados, que fue de 24 en 18 pacientes, para una tasa de 5 hospitalizaciones por 100 pacientes – año (Cuadro 5).
La gingivitis, la diarrea y los abscesos recurrentes se presentaron en el 5.8%, 5.8% y 13% de los pacientes, respectivamente, en algún momento de su evolución. Solo se logró demostrar efecto del tipo de neutropenia sobre la frecuencia de gingivitis (p=0.04) y la de abscesos (p<0.001).
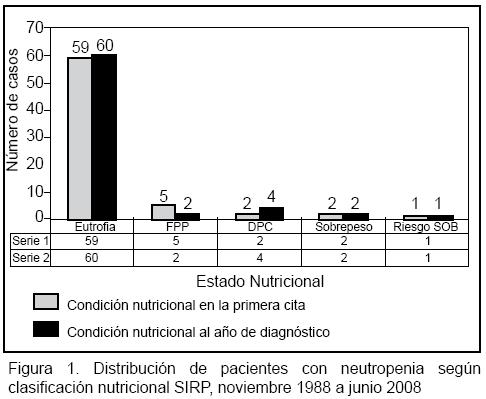
Al evaluar la condición nutricional de los pacientes neutropénicos, se observó que el 85.5% de los casos eran catalogables como eutróficos en el momento del diagnóstico, sin que se modifique el porcentaje en forma significativa al analizar la condición nutricional del paciente al año de seguimiento (Figura 1).
El 69.6% de los pacientes no fue estudiado con médula ósea. En el porcentaje restante solo se encontró un paciente con médula ósea alterada (detención madurativa de la serie granulocítica). La asociación de neutropenia con otras anomalías hematológicas fue infrecuente, presentándose: un y en glucogenosis, como se ilustra en el Cuadro 5. Todos los pacientes que recibieron FECG como parte de su tratamiento, cursaron libres de infección anormal durante el periodo de tratamiento.
No fue posible demostrar relación significativa entre tipo de neutropenia y conteo absoluto de neutrófilos al momento del diagnóstico (p= 0.44).
Los gérmenes más frecuentemente identificados como causantes de infecciones graves en estos pacientes se describen en el Cuadro 5 y fueron, en orden de frecuencia: Pseudomona aeruginosa, Staphylococcus spp, Escherichia coli, Salmonella B, Varicela zoster virus.
Es importante resaltar que a pesar del patrón de infección anormal observado en los pacientes neutropénicos, solo se lograron 12 aislamientos microbianos, lo cual correlaciona con la cantidad de hospitalizaciones requeridas por infección (asociadas a la neutropenia), por el grupo de pacientes analizados, que fue de 24 en 18 pacientes, para una tasa de 5 hospitalizaciones por 100 pacientes – año (Cuadro 5).

La gingivitis, la diarrea y los abscesos recurrentes se presentaron en el 5.8%, 5.8% y 13% de los pacientes, respectivamente, en algún momento de su evolución. Solo se logró demostrar efecto del tipo de neutropenia sobre la frecuencia de gingivitis (p=0.04) y la de abscesos (p<0.001).
Al evaluar la condición nutricional de los pacientes neutropénicos, se observó que el 85.5% de los casos eran catalogables como eutróficos en el momento del diagnóstico, sin que se modifique el porcentaje en forma significativa al analizar la condición nutricional del paciente al año de seguimiento (Figura 1).
El 69.6% de los pacientes no fue estudiado con médula ósea. En el porcentaje restante solo se encontró un paciente con médula ósea alterada (detención madurativa de la serie granulocítica). La asociación de neutropenia con otras anomalías hematológicas fue infrecuente, presentándose: un y en glucogenosis, como se ilustra en el Cuadro 5. Todos los pacientes que recibieron FECG como parte de su tratamiento, cursaron libres de infección anormal durante el periodo de tratamiento.
El patrón de infección en los pacientes neutropénicos motivó el uso de antibióticos profilácticos en el 39.1% de los casos, y de FECG en el 11.6%. El tipo de neutropenia observada en estos casos no se asoció en forma significativa a la decisión de utilizar antibióticos profilácticos (p= 0.32); de ellos, los más frecuentemente utilizados fueron trimetoprim-sulfametoxazol y amoxicilina. Por otra parte, el tipo de neutropenia sí se asoció a un efecto estadísticamente significativo sobre el uso de FECG (p<0.001), siendo este más frecuentemente utilizado en neutropenia crónica grave caso de pancitopenia, uno de talasemia y uno con anemia refractaria a hierro sin diagnóstico etiológico.
El 68.1% de los casos fue evaluado con cuantificación de inmunoglobulinas, encontrándose un caso de hipogammaglobulinemia que a la fecha no ha sido posible clasificar por completo. No se reportan fallecidos entre los pacientes analizados.
Discusión
Los pacientes con neutropenia constituyen no solo un reto diagnóstico -ya que en muchas ocasiones presentan etiologías que requieren intervención urgente- sino también un reto en cuanto a seguimiento y manejo, por lo difícil de predecir cuáles tendrán un curso clínico benigno, y cuáles requerirán intervenciones farmacológicas a consecuencia de complicaciones infecciosas graves.10-14
El estudio no incluye la totalidad de los casos de neutropenia, dado que algunos pacientes podrían estar siendo controlados por pediatras de su comunidad (especialmente los que no presentan implicaciones significativas en su condición clínica), podrían estar absorbidos por la consulta del Servicio de Hematología del HNN, o por otros servicios en hospitales de adultos, si el diagnóstico se realizó después de los 13 años de edad.
San José fue la ciudad que más pacientes aportó para la investigación, probablemente por la centralización de los servicios de atención terciaria ofrecidos en la capital del país, siendo el acceso a la atención pediátrica limitado en muchas áreas rurales del territorio. Por otra parte, se debe tomar en consideración que San José concentra la mayor densidad poblacional, por lo que se espera que aporte mayor cantidad de casos.
El estudio demuestra que los pacientes con neutropenia están siendo referidos a la consulta especializada mucho más tarde que lo descrito por Quintero hace 5 años (tesis de grado no publicada). Esto sugiere: subdiagnóstico, un mejor cuidado local en el área de salud de los pacientes, atención más adecuada de las complicaciones infecciosas, o bien, acceso dificultoso a la medicina especializada. Por otro lado, es posible que muchas familias cuenten con más de un neutropénico entre sus integrantes, pero por lo benigno del curso en la mayoría de los casos, es muy probable que la estadística se haya visto sesgada por la ausencia de síntomas.
Al analizar el impacto de la neutropenia sobre el récord de infección de los pacientes estudiados, es imprescindible considerar que no se puede extraer a los pacientes de su contexto social, ya que está ampliamente demostrado que el patrón de infección depende no solo de condiciones del huésped, sino también de su entorno.8 Sería muy interesante analizar el grupo de pacientes que presentaron un patrón de infección anormal, considerando variables como alergia, exposición a tabaco, condiciones domiciliarias, asistencia a guarderías, etc., las cuales no fueron analizadas en el estudio.
La poca presencia de cultivos positivos en esta serie de casos permite suponer que las infecciones presentadas en la mayoría de los casos sintomáticos, eran infecciones usuales de la niñez. Sin embargo, es probable que los aislamientos microbiológicos sean mucho más frecuentes si los clínicos que evolucionan a estos pacientes toman más muestras para cultivo, lo cual es necesario, no solo para determinar el mejor tratamiento para el paciente, sino para identificar los posibles blancos de la profilaxis antibiótica, en los pacientes que la ameriten.16-20
El uso de FECG en los pacientes con neutropenia crónica grave ha mostrado mejorar en forma significativa la sobrevida, disminuyendo la frecuencia y severidad de las infecciones, al estimular la proliferación y maduración de los granulocitos, y mejorar la fagocitosis y la actividad microbicida de los fagocitos.21
Siendo los neutrófilos un componente trascendental en el mantenimiento de la integridad de la piel y las mucosas, llama la atención la baja frecuencia de gingivitis y abscesos recurrentes en esta serie de casos, aunque es clara la asociación estadística de neutropenia sostenida con la aparición de estos síntomas, tal y como se describe en la bibliografía en general.9, 16
Algunas revisiones como la de Bernini en 1996, sugieren que la evaluación con aspirado de médula ósea podría ser requerida tan frecuentemente como la determinación de inmunoglobulinas, en particular en los casos de neutropenia crónica.2
El abordaje de los pacientes con neutropenia se puede hacer en dos fases: una inicial, que implica el establecimiento de evolución y patrón (sostenida o cíclica, aguda o crónica), y una segunda, en la que se monitorean las repercusiones clínicas de la neutropenia a lo largo del tiempo. En aquellos pacientes que presenten neutropenia sintomática persistente el extenso diagnóstico diferencial, obliga a evaluar la reserva medular y a correlacionar la deficiencia de granulocitos con otros defectos del sistema inmune, o infecciones como el VIH (que puede asociarse a neutropenia hasta en el 75% de los casos),17 antes de que aparezcan complicaciones que amenacen la vida del paciente, secundarias a la etiología de la neutropenia. 22-24
El estudio se vio limitado por el tamaño reducido de la muestra, lo cual es esperable ante una patología poco frecuente y de un curso benigno. Fue necesario excluir un número considerable de casos, por información incompleta.
Agradecimientos: esta investigación no hubiese sido posible sin el apoyo del equipo médico del SIRP-HNN, que a diario vela por satisfacer las necesidades de estos niños, y llena los registros utilizados para el análisis; y tampoco sin el apoyo de las secretarias del SIRP-HNN, que fortalecen la base de datos del Servicio.
Abreviaturas: CAN, conteo absoluto de neutrófilos; FECG, factor estimulante de colonias de granulocitos; HNN, Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera”; SIRP-HNN, Servicio de Inmunología y Reumatología Pediátrica del Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera;VIH, virus de la inmunodeficiencia humana.
Recibido: 21 de julio de 2009 Aceptado: 8 de diciembre de 2009
Los pacientes con neutropenia constituyen no solo un reto diagnóstico -ya que en muchas ocasiones presentan etiologías que requieren intervención urgente- sino también un reto en cuanto a seguimiento y manejo, por lo difícil de predecir cuáles tendrán un curso clínico benigno, y cuáles requerirán intervenciones farmacológicas a consecuencia de complicaciones infecciosas graves.10-14
El estudio no incluye la totalidad de los casos de neutropenia, dado que algunos pacientes podrían estar siendo controlados por pediatras de su comunidad (especialmente los que no presentan implicaciones significativas en su condición clínica), podrían estar absorbidos por la consulta del Servicio de Hematología del HNN, o por otros servicios en hospitales de adultos, si el diagnóstico se realizó después de los 13 años de edad.
San José fue la ciudad que más pacientes aportó para la investigación, probablemente por la centralización de los servicios de atención terciaria ofrecidos en la capital del país, siendo el acceso a la atención pediátrica limitado en muchas áreas rurales del territorio. Por otra parte, se debe tomar en consideración que San José concentra la mayor densidad poblacional, por lo que se espera que aporte mayor cantidad de casos.
El estudio demuestra que los pacientes con neutropenia están siendo referidos a la consulta especializada mucho más tarde que lo descrito por Quintero hace 5 años (tesis de grado no publicada). Esto sugiere: subdiagnóstico, un mejor cuidado local en el área de salud de los pacientes, atención más adecuada de las complicaciones infecciosas, o bien, acceso dificultoso a la medicina especializada. Por otro lado, es posible que muchas familias cuenten con más de un neutropénico entre sus integrantes, pero por lo benigno del curso en la mayoría de los casos, es muy probable que la estadística se haya visto sesgada por la ausencia de síntomas.
Al analizar el impacto de la neutropenia sobre el récord de infección de los pacientes estudiados, es imprescindible considerar que no se puede extraer a los pacientes de su contexto social, ya que está ampliamente demostrado que el patrón de infección depende no solo de condiciones del huésped, sino también de su entorno.8 Sería muy interesante analizar el grupo de pacientes que presentaron un patrón de infección anormal, considerando variables como alergia, exposición a tabaco, condiciones domiciliarias, asistencia a guarderías, etc., las cuales no fueron analizadas en el estudio.
La poca presencia de cultivos positivos en esta serie de casos permite suponer que las infecciones presentadas en la mayoría de los casos sintomáticos, eran infecciones usuales de la niñez. Sin embargo, es probable que los aislamientos microbiológicos sean mucho más frecuentes si los clínicos que evolucionan a estos pacientes toman más muestras para cultivo, lo cual es necesario, no solo para determinar el mejor tratamiento para el paciente, sino para identificar los posibles blancos de la profilaxis antibiótica, en los pacientes que la ameriten.16-20
El uso de FECG en los pacientes con neutropenia crónica grave ha mostrado mejorar en forma significativa la sobrevida, disminuyendo la frecuencia y severidad de las infecciones, al estimular la proliferación y maduración de los granulocitos, y mejorar la fagocitosis y la actividad microbicida de los fagocitos.21
Siendo los neutrófilos un componente trascendental en el mantenimiento de la integridad de la piel y las mucosas, llama la atención la baja frecuencia de gingivitis y abscesos recurrentes en esta serie de casos, aunque es clara la asociación estadística de neutropenia sostenida con la aparición de estos síntomas, tal y como se describe en la bibliografía en general.9, 16
Algunas revisiones como la de Bernini en 1996, sugieren que la evaluación con aspirado de médula ósea podría ser requerida tan frecuentemente como la determinación de inmunoglobulinas, en particular en los casos de neutropenia crónica.2
El abordaje de los pacientes con neutropenia se puede hacer en dos fases: una inicial, que implica el establecimiento de evolución y patrón (sostenida o cíclica, aguda o crónica), y una segunda, en la que se monitorean las repercusiones clínicas de la neutropenia a lo largo del tiempo. En aquellos pacientes que presenten neutropenia sintomática persistente el extenso diagnóstico diferencial, obliga a evaluar la reserva medular y a correlacionar la deficiencia de granulocitos con otros defectos del sistema inmune, o infecciones como el VIH (que puede asociarse a neutropenia hasta en el 75% de los casos),17 antes de que aparezcan complicaciones que amenacen la vida del paciente, secundarias a la etiología de la neutropenia. 22-24
El estudio se vio limitado por el tamaño reducido de la muestra, lo cual es esperable ante una patología poco frecuente y de un curso benigno. Fue necesario excluir un número considerable de casos, por información incompleta.
Agradecimientos: esta investigación no hubiese sido posible sin el apoyo del equipo médico del SIRP-HNN, que a diario vela por satisfacer las necesidades de estos niños, y llena los registros utilizados para el análisis; y tampoco sin el apoyo de las secretarias del SIRP-HNN, que fortalecen la base de datos del Servicio.
Abreviaturas: CAN, conteo absoluto de neutrófilos; FECG, factor estimulante de colonias de granulocitos; HNN, Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera”; SIRP-HNN, Servicio de Inmunología y Reumatología Pediátrica del Hospital Nacional de Niños “Dr. Carlos Sáenz Herrera;VIH, virus de la inmunodeficiencia humana.
Recibido: 21 de julio de 2009 Aceptado: 8 de diciembre de 2009
References
1. Lakshman R, Finn A. Neutrophil disorders and their management. J Clin Pathol. 2001; 54:7-19. [ Links ]
2. Bernini JC. Diagnosis and management of chronic neutropenia during childhood. Pediatr Clin North Am. 1996; 43: 773-792. [ Links ]
3. Berliner N, Horwitz M, Loughran T. Congenital and adquired neutropenia. Hematology. 2004: 63-79. [ Links ]
4. Boxer LA, Blackwood RA. Leukocyte disorders: Quantitative and qualitative disorders of the neutrophil, Part 2. Pediatr Rev. 1996; 17: 47-51. [ Links ]
5. James RM, Kinsey SE. The investigation and management of chronic neutropenia in children. Arch Dis Child. 2006; 91: 852-858. [ Links ]
6. Capsoni F, Sarzi-Puttini P, Zanella A. Primary and secondary autoimmune neutropenia. Arthritis Res Ther. 2005; 7: 208-214. [ Links ]
7. Horwitz M, Duan Z, Korkmaz B, Lee HH, Meallife ME, Salipante SJ. Neutrophil elastase in cyclic and severe congenital neutropenia. Blood. 2007; 109:1817-1824. [ Links ]
8. Slatter MA, Gennery AR. Clinical Immunology Review Series: An approach to the patient with recurrent infections in childhood. Clin Exp Immunol. 2008; 152: 389-396. [ Links ]
9. Rosensweig S, Holland S. Phagocyte immunodeficiencies and their infections. J Allergy Clin Immunol. 2004; 113: 620-626. [ Links ]
10. Roskos RR, Boxer LA. Clinical disorders of neutropenia. Pediatr Rev. 1991;12: 208-213. [ Links ]
11. Dale D, Person RE, Bolyard AA, Aprikyan AG, Bos C, Bonilla MA et al. Mutations in the gene encoding neurophil elastase in congenital and cyclic neutropenia. Blood. 2000; 93: 2317-2322. [ Links ]
12. Online Mendelian Inheritance in Man. Elastase 2. Consultado el 26 de agosto de 2008 En: http://www.ncbi.nlm.nih.gov/entrez/dispomim. cgi?id=130130 [ Links ]
13. Ancliff PJ. Congenital neutropenia. Blood Rev 2003; 17: 209-216. [ Links ]
14. Klein C, Grudzien M, Appaswamy G, Germeshausen M, Sandrock I, Schäffer AA et al. HAX1 deficiency causes autosomal recessive severe congenital neutropenia (Kostmann disease). Nat Genet. 2007; 39: 86-92. size="+1"> [ Links ]
15. Boxer LA. Neutrophil abnormalities. Pediatr Rev. 2008; 24: 52-61. [ Links ]
16. Zaromb A, Chamberlain D, Schoor R, Almas K, Blei F. Periodontitis as a manifestation of chronic benign neutropenia. J Periodontol. 2006; 77:1921-1926. [ Links ]
17. Kuritzkes DR. Neutropenia, neutrophil dysfunction, and bacterial infection in patients with human immunodeficiency virus disease: the role of granulocyte colony-stimulating factor. Clin Infect Dis. 2000; 30: 256-260. size="+1"> [ Links ]
18. Newburger PE. Disorders of neutrophil number and function. Hematology. 2006; 7: 104-110. [ Links ]
19. Segel GB, Halterman JS. Neutropenia in pediatric practice. Pediatr Rev. 2008; 29: 12-25. [ Links ]
20. Boxer LA, Blackwood RA. Leukocyte disorders: Quantitative and qualitative disorders of the neutrophil, Part 1. Pediatr Rev 1996; 17: 19-29. [ Links ]
21. Lehrnbecher T, Welte K. Haematopoietic growth factors in children with neutropenia. Br J Haematol. 2002; 116: 28-56. [ Links ]
22. Lima C, Paula E, Takahashi T, Saad ST, Lorand-Metze S, Costa FFl. Causes of incidental neutropenia in adulthood. Ann Hematol. 2006; 85: 705-709. [ Links ]
23. Palmblad J, Papadaki HA. Chronic idiopathic neutropenias and severe congenital neutropenia. Curr Opin Hematol. 2008; 15: 8-14. [ Links ]
24. Papadaki H, Eliopoulos A, Kosteas T, Gemetzic C, Damianaki A, Kontala H et al. Impaired granulocytopoiesis in patients with chronic idiopathic neutropenia is associated with increased apoptosis of bone marrow progenitor cells. Blood. 2003; 101: 2591-2600.
1. Lakshman R, Finn A. Neutrophil disorders and their management. J Clin Pathol. 2001; 54:7-19. [ Links ]
2. Bernini JC. Diagnosis and management of chronic neutropenia during childhood. Pediatr Clin North Am. 1996; 43: 773-792. [ Links ]
3. Berliner N, Horwitz M, Loughran T. Congenital and adquired neutropenia. Hematology. 2004: 63-79. [ Links ]
4. Boxer LA, Blackwood RA. Leukocyte disorders: Quantitative and qualitative disorders of the neutrophil, Part 2. Pediatr Rev. 1996; 17: 47-51. [ Links ]
5. James RM, Kinsey SE. The investigation and management of chronic neutropenia in children. Arch Dis Child. 2006; 91: 852-858. [ Links ]
6. Capsoni F, Sarzi-Puttini P, Zanella A. Primary and secondary autoimmune neutropenia. Arthritis Res Ther. 2005; 7: 208-214. [ Links ]
7. Horwitz M, Duan Z, Korkmaz B, Lee HH, Meallife ME, Salipante SJ. Neutrophil elastase in cyclic and severe congenital neutropenia. Blood. 2007; 109:1817-1824. [ Links ]
8. Slatter MA, Gennery AR. Clinical Immunology Review Series: An approach to the patient with recurrent infections in childhood. Clin Exp Immunol. 2008; 152: 389-396. [ Links ]
9. Rosensweig S, Holland S. Phagocyte immunodeficiencies and their infections. J Allergy Clin Immunol. 2004; 113: 620-626. [ Links ]
10. Roskos RR, Boxer LA. Clinical disorders of neutropenia. Pediatr Rev. 1991;12: 208-213. [ Links ]
11. Dale D, Person RE, Bolyard AA, Aprikyan AG, Bos C, Bonilla MA et al. Mutations in the gene encoding neurophil elastase in congenital and cyclic neutropenia. Blood. 2000; 93: 2317-2322. [ Links ]
12. Online Mendelian Inheritance in Man. Elastase 2. Consultado el 26 de agosto de 2008 En: http://www.ncbi.nlm.nih.gov/entrez/dispomim. cgi?id=130130 [ Links ]
13. Ancliff PJ. Congenital neutropenia. Blood Rev 2003; 17: 209-216. [ Links ]
14. Klein C, Grudzien M, Appaswamy G, Germeshausen M, Sandrock I, Schäffer AA et al. HAX1 deficiency causes autosomal recessive severe congenital neutropenia (Kostmann disease). Nat Genet. 2007; 39: 86-92. size="+1"> [ Links ]
15. Boxer LA. Neutrophil abnormalities. Pediatr Rev. 2008; 24: 52-61. [ Links ]
16. Zaromb A, Chamberlain D, Schoor R, Almas K, Blei F. Periodontitis as a manifestation of chronic benign neutropenia. J Periodontol. 2006; 77:1921-1926. [ Links ]
17. Kuritzkes DR. Neutropenia, neutrophil dysfunction, and bacterial infection in patients with human immunodeficiency virus disease: the role of granulocyte colony-stimulating factor. Clin Infect Dis. 2000; 30: 256-260. size="+1"> [ Links ]
18. Newburger PE. Disorders of neutrophil number and function. Hematology. 2006; 7: 104-110. [ Links ]
19. Segel GB, Halterman JS. Neutropenia in pediatric practice. Pediatr Rev. 2008; 29: 12-25. [ Links ]
20. Boxer LA, Blackwood RA. Leukocyte disorders: Quantitative and qualitative disorders of the neutrophil, Part 1. Pediatr Rev 1996; 17: 19-29. [ Links ]
21. Lehrnbecher T, Welte K. Haematopoietic growth factors in children with neutropenia. Br J Haematol. 2002; 116: 28-56. [ Links ]
22. Lima C, Paula E, Takahashi T, Saad ST, Lorand-Metze S, Costa FFl. Causes of incidental neutropenia in adulthood. Ann Hematol. 2006; 85: 705-709. [ Links ]
23. Palmblad J, Papadaki HA. Chronic idiopathic neutropenias and severe congenital neutropenia. Curr Opin Hematol. 2008; 15: 8-14. [ Links ]
24. Papadaki H, Eliopoulos A, Kosteas T, Gemetzic C, Damianaki A, Kontala H et al. Impaired granulocytopoiesis in patients with chronic idiopathic neutropenia is associated with increased apoptosis of bone marrow progenitor cells. Blood. 2003; 101: 2591-2600.
- [ Links ]