INTRODUCCIÓN
La melanosis gingival fisiológica (pigmentación racial), también conocida como hiperpigmentación gingival, resulta de la producción excesiva de melanina por células dendríticas denominadas melanocitos (1,2,3,4); consecuentemente, la encía adquiere una coloración oscura y difusa que varía de marrón claro a púrpura intenso (2,5,6). Las pigmentaciones gingivales son de origen multifactorial y pueden estar asociadas a causas endógenas por la actividad melanoblástica de cada individuo (5,7,8). Las pigmentaciones orales de origen exógeno, se asocian al consumo de medicamentos (antipalúdicos, anticonceptivos, minociclina, etc.) (9,10), tabaquismo y depósitos metálicos (5); también pueden presentarse por enfermedades sistémicas como la enfermedad de Addison, acromegalia; incluso afecciones patológicas entre ellas melanoma, sarcoma de Kaposi, síndrome de Peutz Jeghers y hemocromatosis (11,12). El mayor porcentaje de casos de hiperpigmentación, corresponde a lesiones de origen melánico que incluyen formas benignas y malignas, razón por la cual, se debe distinguir del melanoma, definido como un tipo de cáncer de piel producido por la proliferación de melanocitos atípicos (5,9,13).
METODOLOGÍA
Se realizó una revisión bibliográfica de artículos publicados durante el periodo 2000-2020 en las bases de datos PubMed, Medline, Scielo, Cochrane y Lilacs; para la búsqueda se utilizaron las palabras "Gingival Melanosis", "Gingival Pigmentation", "Gingival hyperpigmentation", "Gingival Depigmentation” y en español “Melanosis gingival”, "Pigmentación gingival”, “Hiperpigmentación gingival”, “Despigmentación gingival”.
Se incluyeron en la revisión artículos comparativos, estudios aleatorizados cegados y reportes de casos con diversas étnias, edad, sexo, pacientes fumadores con hiperpigmentación gingival antes de empezar a fumar y donde se haya realizado un seguimiento de al menos 3 meses. Se excluyeron estudios duplicados, estudios in vitro y en animales.
EPIDEMIOLOGÍA
La frecuencia de pigmentación gingival es muy diversa dependiendo de la raza, país de procedencia y el hábito tabáquico de la población evaluada (14). La prevalencia reportada de pigmentación gingival varían de 0% a 89% (14). Aunque la pigmentación fisiológica es característica de la raza negra, no se limita a una única etnia; Deepa Ponnaiyan et al.(14) en Tamil Nadu-India reportan una prevalencia de 2-18.5%; Hassona et al. (15) en Londres-UK 39.9% y Masilana et al. (16) Pretoria-Sudáfrica 54%. Dummett et al. (17) en E.E.U.U. reporta un 98% en afroamericanos; en Latinoamérica, Raposo et al. (18) en Temuco-Chile 6%; Moret et al. (19) en Caracas-Venezuela 24,6%; Cury et al. (20) Brasil 57,4%; Gallegos et al. (21) en Quito-Ecuador 78,57% en afrodescendientes y Hernández et al.(22) en Fereñafe-Perú observó una frecuencia del 81.10%, afectando en un 45,9% a personas con edades comprendidas entre 18-32 años; no obstante, también puede presentarse en niños (22,23) (Figura 1).
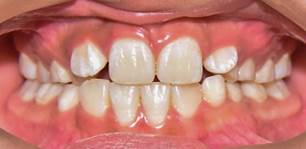
Figura 1 Melanosis gingival en paciente masculino de 9 años de edad. Cortesía de Od. Gabriela León Gallardo.
CARACTERÍSTICAS CLÍNICAS
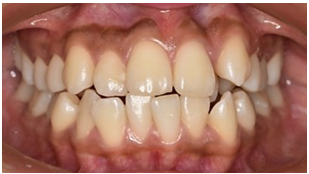
El color gingival depende de algunos componentes principalmente del número y tamaño de la vasculatura, grosor, grado de queratinización y pigmentos dentro del epitelio gingival (24,25). Los pigmentos principales que dan color a la mucosa oral son la melanina, melanoide, caroteno, hemoglobina reducida y oxihemoglobina (24,26). Se presenta como manchas, estrías o hebras de forma irregular, difusas, de color marrón claro, marrón obscuro, negro y púrpura intenso (2,5,6,11) (Figura 2). La melanosis gingival fisiológica abarca la mucosa adherida, papilar, marginal y alveolar, sin embargo, la unión mucogingival se encuentra rara vez afectada; frecuentemente es simétrica bilateral, siendo más extensa en la región anterior que posterior y con mayor grado de pigmentación en la encía vestibular (8,16).
CARACTERÍSTICAS HISTOLÓGICAS
Histológicamente el epitelio gingival es de tipo escamoso estratificado queratinizado y está dividido en capas o estratos: basal, espinoso, granuloso y córneo. Los melanocitos están localizados en la capa basal y sus dendritas se extienden por las capas suprabasales entre los queratinocitos adyacentes (5,27). Existe un aumento de melanina en el estrato basal e incluso en la parte superior del tejido conectivo (Figura 3) (Figura 4). Sus características microscópicas son semejantes a las observadas en la melanosis asociada a tabaquismo y las máculas melanóticas (28).
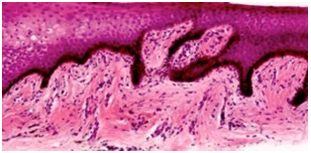
Figura 3 Microfotografía donde se aprecia incremento de melanina en estrato basal. (Tinción H&E 100 X). Cortesía de Od.Esp.Ma.Fernanda Torres C.
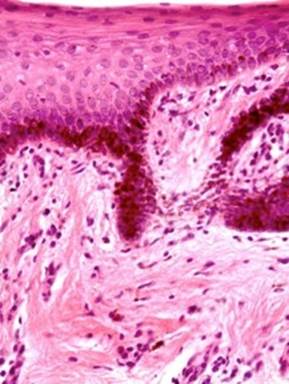
Figura 4 Microfotografía donde se observa melanina en el tejido conectivo, incontinencia melánica. (Tinción H&E 400 X) Cortesía de Od.Esp.Ma.Fernanda Torres C.
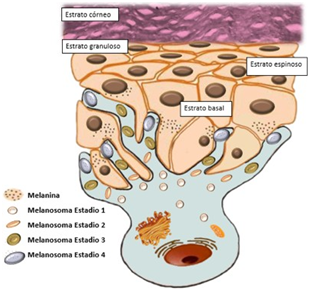
El mecanismo de pigmentación se debe a la producción y la transferencia de melanina a través de orgánulos llamados melanosomas hacia los queratinocitos (8,11,28) (Figura 5). La diferente actividad de los melanocitos produce variación en el color de la mucosa (28) (8). El proceso de pigmentación comprende tres fases:
Activación de melanocitos: factores como las hormonas del estrés, la luz solar, entre otros; permiten la producción de mensajeros químicos como la hormona estimulante de los melanocitos (11).
Síntesis de melanina: la enzima tirosinasa transforma el aminoácido tirosina en una molécula llamada deshidroxifenilalanina (DOPA), la cual se convierte en dopaquinona, para finalmente convertirse en melanina oscura (eumelanina) o melanina clara (feomelanina). Los melanocitos forman gránulos llamados melanosomas (11).
Expresión de melanina: los melanosomas son transferidos desde los melanocitos a los queratinocitos y se observa el color de la melanina en la mucosa (11).
DIAGNÓSTICO DIFERENCIAL
Un historial médico detallado del paciente y un examen histopatológico adicional es crucial para determinar si la causa de melanosis es fisiológica o patológica (4). Se debe distinguir de:
Tatuaje por amalgama: lesión asintomática, unitaria o múltiple, ocasionada por el traslado accidental de partículas metálicas hacia la mucosa oral, su tamaño varía entre 0,1 y 2 cm, es circunscrita o amorfa de acuerdo con la profundidad del metal y de coloración variable entre azul, gris o negro, (11, 29,30). Radiográficamente, se aprecian imágenes radiopacas delimitadas en el sitio de la lesión (5).
Melanosis del fumador: lesiones marrón- negruzcas que afectan con mayor frecuencia a la encía vestibular anterior (15,31); generadas por la nicotina y el benzopireno presentes en el humo del tabaco que incrementan la producción de melanina (29,31,32). Se manifiesta hasta en un 21,5% de los fumadores y suele desaparecer a los 3 años de abandonar el hábito (29).
Melanoma: lesión asimétrica, de color negruzco con un diámetro mayor a 6 mm, que aumenta rápidamente de tamaño, caracterizada por la proliferación de melanocitos malignos en el tejido epitelial y conjuntivo (9,11). Su ubicación más frecuente suele ser el paladar, seguido de la encía (9). Representa menos del 1% de las neoplasias malignas orales, con mayor incidencia en hombres (29).
Síndrome de Peutz-Jeghers: presenta manchas pigmentadas pequeñas y múltiples de coloración café o negro generalmente en el labio inferior y mucosa bucal; sin embargo, en raras ocasiones se observan en el labio superior, lengua, paladar y encía (29,31).
Sarcoma de Kaposi: neoplasia maligna, vascular y multifocal con predominio en personas infectadas por el VIH. Comúnmente afecta el paladar duro, encía y lengua; las lesiones iniciales son planas o ligeramente elevadas, de color marrón a púrpura y bilaterales; lesiones avanzadas se presentan como placas o nódulos, de color rojo oscuro a púrpura. Su diagnóstico definitivo requiere biopsia (29,31).
Enfermedad de Addison: el incremento de la hormona adrenocorticotrópica (ACTH) induce a la hormona estimulante de los melanocitos, a producir pigmentación oral con manchas pardas difusas en encía, mucosa bucal, paladar y lengua, semejante a la pigmentación fisiológica (9,29,31).
Pigmentación por metales pesados: línea de coloración variable de azul a negra a lo largo del margen gingival, originada por niveles elevados de metales en sangre (plomo, bismuto, mercurio, plata, oro y arsénico) (9). En adultos, la causa es la exposición ocupacional a vapores de metales pesados, mientras que en niños puede ser por agua o pintura contaminadas con plomo (29,31).
Pigmentación inducida por fármacos: coloración azul-grisácea o azul-negruzca en el paladar duro o encía (9), generada ante algunos medicamentos como: antipalúdicos (cloroquina), amiodarona, clofazimina, anticonceptivos y minociclina (9,10,29,31). Por lo general, no está directamente asociada con la dosis o la duración del fármaco y usualmente se resuelve en semanas o meses de retirarlo (9).
Hemocromatosis: pigmentación homogénea difusa de coloración marrón oscuro o gris azulado en el paladar duro, encía o mucosa bucal debido al depósito excesivo de hierro (ferritina y hemosiderina) (11,13,31).
MELANOSIS GINGIVAL COMO FACTOR ESTÉTICO
La hiperpigmentación melánica puede ocurrir en cualquier lugar de la cavidad oral, pero la encía es el sitio de mayor predilección (5,28). Se debe considerar que la salud y el aspecto físico de la encía son factores importantes de una sonrisa armoniosa, por lo cual, el cambio de coloración de la encía constituye un problema estético ya que se exhibe al hablar y sonreír, afectando la personalidad y confianza del individuo (6,25,33). Batra et al. demostraron que las personas perciben fácilmente los cambios en el color gingival ocasionados por inflamación y pigmentación, recibiendo calificaciones negativas y clasificándolas como altamente antiestéticas; además, la pigmentación gingival irregular fue percibida como menos atractiva al sonreír a comparación con la melanosis generalizada (34). Esta condición es más notoria en personas con sonrisa gingival ya que la encía superior se expone excesivamente afectando la estética; su prevalencia es del 10% en la población de 20 a 30 años, siendo más frecuente en el sexo femenino (35).
TRATAMIENTO
La despigmentación consiste en un procedimiento quirúrgico periodontal, a través del cual se elimina o se reduce la hiperpigmentación gingival (4,5,30). La elección de la técnica depende de cada caso en particular, pues se debe evaluar el biotipo gingival, el grado de pigmentación, las preferencias del paciente, además del análisis profundo de la historia clínica y experiencia del profesional (2,33). Las técnicas disponibles son las siguientes:
CIRUGÍA CON BISTURÍ
Consiste en la extirpación quirúrgica del epitelio gingival y una delgada capa de tejido conectivo subyacente con hoja de bisturí Nº 15 y 11; posteriormente el tejido conectivo denudado sana por segunda intención y el nuevo epitelio formado carece de pigmentación. Este procedimiento se lo realiza bajo anestesia local y eliminando secciones delgadas, para evitar exponer el hueso subyacente; está contraindicado en áreas gingivales finas, donde se puede originar recesión gingival (5,36,37). Es considerada como el gold estándar (38,39), ofrece ventajas como la facilidad de aplicación, es económica, no requiere instrumental especial, tiempo quirúrgico reducido y el período de cicatrización es más rápido en comparación con otras técnicas. Tiene como desventaja la hemorragia durante y después de la cirugía, además el riesgo de infección (5,38,40). Es necesario cubrir la lámina propia con un apósito periodontal durante 7 a 10 días (24,41).
TERAPIA LÁSER
La fototermólisis selectiva consiste en el uso de un rayo láser con una longitud de onda que absorbe la melanina y destruye las células pigmentadas sin afectar a las células no pigmentadas (27,38,42). Su mecanismo se fundamenta en la absorción de la energía del fotón láser por elementos del tejido oral compuestos por melanina, hemoglobina, proteínas pigmentadas y agua llamados cromóforos, consecuentemente cuando el agua de las células absorbe la energía del láser, la temperatura aumenta y el agua alcanza su ebullición, produciendo una micro explosión (ablación), finalmente el láser exhibe efectos térmicos que producen coagulación (7,38). Entre sus ventajas se mencionan dolor leve o nulo y un campo operatorio limpio y seco, además no hay hemorragia por lo que no requiere un apósito periodontal y el período de cicatrización es corto (38,40,43). Las desventajas implican la necesidad de un equipo sofisticado y por tanto, el costo elevado del tratamiento (24,36,40,43,44). Se debe considerar que el tiempo de tratamiento y la potencia del láser dependen del grosor epitelial, el grado de pigmentación y el área afectada a tratar (5,7). Es recomendable el uso de microscopios o lupas para eliminar la mayor cantidad posible de melanocitos (4). Muchos sistemas de láser como el láser de dióxido de carbono (CO2), láser diodo, de neodimio: itrio, aluminio granate (Nd:YAG), erbio: granate de aluminio e itrio (Er: YAG) y Erbio, itrio dopado con cromo, escandio, galio y granate (Er,Cr:YSGG) han sido usados para este propósito(4,7,45,46,47). El láser debe ser aplicado en modo pulsado, para evitar el sobrecalentamiento de los tejidos circundantes que pueden causar necrosis y poner en peligro la cicatrización (43).
ABRASIÓN CON INSTRUMENTOS ROTATORIOS
La abrasión epitelial o mucoabrasión, se basa en la eliminación del epitelio que contiene depósitos de melanina, mediante instrumentos rotatorios (23,48), comúnmente se emplea fresas de diamante de grano fino en forma de llama (49), diamante redonda (41), pimpollo mediana de grano medio (37), discos de pulido (23) e incluso la fresa de cerámica para cortar tejidos blandos, es una alternativa actual al bísturí (50). Es un método no agresivo, sencillo, económico, con tiempo quirúrgico reducido, poco sangrado, ofrece comodidad al paciente y brinda resultados satisfactorios (5,36,48,50). No presenta riesgos al realizarse adecuadamente (36,48), no obstante, sus principales inconvenientes son el control de la profundidad y eliminación completa de la capa basal cuando el epitelio presenta crestas pronunciadas; para impedir la recidiva es recomendable prolongar la técnica abrasiva más allá del primer sangrado (5,41,42,49). Se debe controlar la velocidad, la presión y el tiempo de sujeción para evitar abrasión excesiva y además irrigar con abundante solución salina (36,49).
CRIOCIRUGÍA
La criocirugía o crioterapia es un método de destrucción controlada de tejidos blandos por congelación rápida. El citoplasma de las células se congela, provocando la desnaturalización de las proteínas, destrucción de mitocondrias y muerte celular (6,30,36,51). Entre las sustancias empleadas en crioterapia está el dimetiléter y propano (-50°C), tetrafluoroetano (-26,2°C), nitrógeno líquido (-190- 196°C), el óxido nitroso (-89 °C) y el dióxido de carbono (-79°C) (5,6,30,52). Es efectivo, fácil, no necesita anestesia, sutura ni apósito quirúrgico; ausencia de sangrado durante o después del tratamiento, mínima formación de cicatriz, no perjudica a tejidos adyacentes, no hay riesgo de infección y no requiere equipos costosos (6,30,49). Se encuentra contraindicada en mieloma múltiple, diálisis renal, discrasias sanguíneas, enfermedad de Raynaud, enfermedades autoinmunes y del colágeno, insuficiencia vascular periférica, intolerancia al frío, tratamiento con fármacos inmunosupresores, además puede inducir vasoconstricción, por lo que puede provocar necrosis tisular no deseada en un área con alteraciones vasculares (30,53).
ELECTROCIRUGÍA
Emplea electrodos activos y pasivos que liberan energía hacia los tejidos, produciendo vaporización del contenido intracelular y consecuentemente, la ruptura de las membranas celulares; la energía eléctrica produce la desintegración de la melanina, tanto en el área tratada como en los sitios adyacentes, por tanto, retrasa la migración de los melanocitos (5,33,36). Sin embargo, requiere experiencia ya que la aplicación de corriente de forma prolongada o repetitiva en un mismo sitio produce sobrecalentamiento y destrucción de los tejidos; debe evitarse el contacto con el periostio y dientes vitales (5,36). La pieza de mano se debe usar a manera de pinceladas ligeras, mantener la punta en movimiento sobre el tejido pigmentado durante un periodo breve (36,37). Ofrece ventajas como un sangrado mínimo y un campo operatorio limpio, sin embargo, genera epitelización retardada por la disminución del flujo sanguíneo postoperatorio y mayor dolor e incomodidad las primeras 24 horas (33,41).
ALOINJERTOS DE MATRIZ DÉRMICA
Es una técnica invasiva donde se realiza una incisión en el margen apical del tejido pigmentado para ser eliminado y reemplazado por un aloinjerto de matríz dérmica que es acelular y no inmunogénico, la curación se produce por repoblación y revascularización en lugar de granulación para limitar la cicatrización (36,37,54). Presenta ventajas como cantidad ilimitada de material de injerto, no demanda equipo especial y brinda excelente estética (36,54). Tiene como desventaja un costo elevado y requiere experiencia del operador ya que podría causar recesión gingival, daño al periostio y un retraso en la cicatrización (5,36,37).
MÉTODOS QUÍMICOS
El ácido ascórbico o Vitamina C, es eficaz en la despigmentación de los tejidos gingivales por vía tópica (gel) o transmucosa (infiltración); inhibe la síntesis de melanina al reducir la formación de dopaquinona (25,39,55). Es administrada hasta que los tejidos se tornen pálidos, se recomienda un máximo de 0,1 ml de ácido ascórbico por cada punción con 2-3 mm de separación(39). Para evitar la recidiva se realizan aplicaciones locales a intervalos semanales y luego mensuales (25). El nitrato de plata es un cristal blanco inorgánico, la punta del lápiz de nitrato de plata al 50% actúa generando coagulación, edema y desnaturalización de las proteínas del epitelio; se utiliza por su acción cáustica como una alternativa en casos de melanosis gingival, además no provoca dolor, no es costoso, pero puede producir un ligero edema local (56,57). Se han empleado varias sustancias como fenol al 90% con alcohol al 95%, sin embargo, el fenol penetra en el tejido conectivo subepitelial causando necrosis o apoptosis de los melanocitos, además puede inducir arritmia cardíaca (11,36).
REPIGMENTACIÓN
El problema principal después del tratamiento es la recurrencia, pues, la tasa de repigmentación está influenciada por factores étnicos, genéticos, hormonales y por el hábito de fumar (4). En algunos casos la recidiva se debe a la presencia de melanocitos activos que no fueron eliminados por completo durante la intervención, los cuales pueden activarse y comenzar a sintetizar melanina (4,6,38). Por lo tanto, para evitar el "efecto de migración" de los melanocitos residuales, se debe eliminar la mayor cantidad posible de estas células de la capa basal, generalmente aparece una ligera repigmentación a los 6 meses después del tratamiento (4). Entre la literatura revisada la repigmentación se presentó con mayor frecuencia en sitios tratados con bisturí a partir de los 3 meses; dependiendo la técnica y la raza la recidiva se observa generalmente a partir de los 6 e incluso 18 meses; siendo el tiempo mínimo recomendable para la evaluación un tiempo mayor a 3 meses (33).
DISCUSIÓN
Se conocen múltiples causas de hiperpigmentación gingival, que van desde mecanismos fisiológicos y patológicos hasta iatrogénicos durante la atención odontológica (5,7,8,11,12,25). Su diagnóstico definitivo es imperativo, puesto que, además de representar una preocupación estética, para aquellos pacientes que presentan exposición gingival excesiva (4,36,41,58); se debe distinguir de aquellas lesiones malignas como el melanoma, en función de las características clínicas e histopatológicas de esta condición, de manera precoz, para implementar un tratamiento oportuno (9,31).
Si bien, las demandas estéticas, en aquellos casos de exposición gingival con presencia de melanosis, han desarrollado el empleo de varias técnicas alternativas para la despigmentación gingival; la más frecuente en ser aplicada es la convencional con bisturí, seguida de la mucoabrasión, ya que son económicas en comparación con aquellas técnicas que requieren equipos más avanzados, mayor destreza del clínico o adquisición de biomateriales para regeneración periodontal (2,31,38). No obstante, estas técnicas producen mayor dolor e incomodidad postoperatoria, en comparación con la aplicación del láser y crioterapia (2,51). Además, existe una cicatrización más rápida en las áreas tratadas con bisturí que las tratadas con láser; en donde la regeneración epitelial se retrasa por falta de contracción en la herida (38,41). Según el estudio de Kathariya et al., la técnica con bisturí proporciona mejores resultados que los de la electrocirugía, debido a que no hubo dolor, hemorragia ni infección (36).
Por otro lado, el procedimiento con láser es bastante aceptado por el paciente, pues no requiere anestesia y causa menos molestias postoperatorias en comparación con la cirugía con bisturí (2, 38); sin embargo, a pesar de que la ablación con láser para la despigmentación gingival sería la técnica más efectiva disponible actualmente, el costo elevado por el equipo que se requiere, representa una desventaja (2,7). Consecuentemente, los láseres combinan las ventajas de la cirugía con bisturí, que consiste en la curación rápida, con el sangrado mínimo, de la electrocirugía (36,43). La terapia con láser de diodo es efectiva por su alta afinidad por la melanina y hemoglobina, además no interactúa con los tejidos duros dentales, esto lo convierte en un método seguro y preferido para la despigmentación de encías (38,43,58). Elemek et al., indican que la penetración de este láser en el tejido es menor que la del láser Nd: YAG, pero la generación de calor es mayor (41,43). En el estudio comparativo de Gholami et al., el láser Er,Cr:YSGG exhibió mejores resultados después de 1 año comparado con el bisturí; la configuración del láser con una duración de pulso corto y mayor pulverización de agua obtuvo mejores resultados generales, no obstante, una duración de pulso más prolongada y menor irrigación generó mejores efectos coagulantes (45); por el contrario Molano et al., determinan que la longitud de onda del láser Nd:YAG, tiene la mayor absorción de agua y menor penetración en los tejidos, produciendo un mínimo daño térmico (5). Finalmente, Esen et al., postulan que uno de los efectos adversos del láser CO2 es la carbonización, que ocurre cuando el tejido absorbe calor más rápido del que puede liberar, por lo que se debe emplear en modo pulsado, para minimizar el daño térmico al tejido circundante (46).
Según Jokar et al., el láser y la crioterapia son los más efectivos para el tratamiento de melanosis fisiológica, no obstante, el láser obtuvo mejores resultados en cuanto a la satisfacción del paciente, escala del dolor (aunque no fue significativo) y presentó un índice de pigmentación gingival (GPI) de cero tras un año de seguimiento (51). Por otro lado, Shirazi et al., utilizando crioterapia redujo la pigmentación pero el GPI no llegó a cero; después de un año se observó recidiva por lo cual los pacientes no estuvieron completamente satisfechos (12).
En cuanto a métodos químicos Shimada et al. y Yusiff et al., corroboraron el rol del ácido ascórbico en el tratamiento de la melanosis gingival, Sheel et al,. incluso lo utilizaron como complemento en la técnica de bisturí, obteniendo buenos resultados a los 9 meses de reevaluación.
CONCLUSIÓN
La hiperpigmentación gingival aunque no constituye un problema de salud, representa un problema estético de gran preocupación por parte de la población que lo padece. Por lo tanto, se han postulado diversas alternativas de tratamiento, siendo el láser la terapia con mejores resultados, no obstante, su costo elevado lleva al paciente a optar por otras técnicas más sencillas.