Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Costarricense de Cardiología
Print version ISSN 1409-4142
Rev. costarric. cardiol vol.8 n.2 San José May. 2006
Prevención de la fibrilación auricular en el paciente hipertenso
Carlos Escobar Cervantes, Alberto Calderón Montero, Vivencio Barrios Alonso
Instituto de Cardiología. Hospital Ramón y Cajal. Madrid
Resumen
Un porcentaje importante de pacientes con hipertensión arterial (HTA) tiene además fibrilación auricular (FA) presencia de HTA incrementa el riesgo de tener FA y su presencia empeora el pronóstico de los pacientes con HTA. La posibilidad de que algunos fármacos interfieran con las vías de transducción específicas que facilitan la aparición de FA resulta prometedora. Hasta la fecha, parece que la medida más efectiva es la inhibición del sistema renina- angiotensina- aldosterona mediante la utilización de inhibidores de la enzima convertidora de angiotensina (IECAs) y los antagonistas de los receptores de angiotensina II (ARA II). Esta aproximación se encuentra actualmente bajo una activa investigación. Algunos ensayos clínicos han evaluado la efectividad de estos fármacos en la prevención de FA. Los datos muestran que ambas clases de fármacos, IECAs y ARA II, parecen efectivos en la prevención de FA. Sin embargo, la ausencia de ensayos clínicos aleatorizados y doble ciego específicos, limita su aplicación en los pacientes con FA sin ninguna otra indicación para su uso.
Palabras clave: fibrilación auricular, hipertensión arterial, sistema renina-aangiotensina-aldosterona, inhibidores de la enzima convertidora de angiotensina y antagonistas de los receptores de angiotensina II.
Abstract
A large percentage of patients with hypertension are affected by atrial fibrillation (AF). The presence of hypertension increases the risk of AF, a condition which in turn aggravates hypertension. The ability of drugs to interfere with specific signal transduction pathways that facilitate the presence of AF in hypertensive patients is promising. To date, the most effective approach appears to be the inhibition of the renin-angiotensin-aaldosterone system with angiotensin-converting enzyme inhibitors (ACEIs) and angiotensin-II receptor blockers (ARBs). This approach is under active investigation. Several trials have evaluated the effectiveness of these drugs in the prevention of AF. Data show that both, ACEIs and ARBs appear effective to prevent AF. However, a lack of prospective randomized double-blind trials data limits their application in AF patients without another indication for their use.
Key words: atrial fibrillation, hypertension, renin-angiotensin-aldosterone system, angiotensin-converting enzyme inhibitors and angiotensin-II blockers.
Introducción
La hipertensión arterial (HTA) constituye un importante factor de riesgo cardiovascular. El riesgo añadido que supone la HTA en el desarrollo de patología cardiovascular, ha sido reiteradamente señalado por diversos organismos. Tanto en el séptimo informe del Comité conjunto americano (JNC-7)1, como en las guías europeas y españolas de HTA2-4, se destaca que los niveles de presión arterial muestran una relación positiva y continua con el riesgo de presentar infarto de miocardio, ictus, insuficiencia cardiaca insuficiencia renal. Ya en 1990, MacMahon et al5 habían demostrado que reducciones en las cifras de presión arterial producían un descenso en la incidencia de infarto cerebral y de eventos coronarios.
La fibrilación auricular (FA) supone, asimismo, un problema clínico de primer orden. Es la arritmia cardiaca más frecuente en la práctica clínica diaria. Afecta al 5 de los individuos a partir de los 65 años y se asocia con un aumento del riesgo de ictus y de mortalidad6,7.
HTA y FA: dos enfermedades que interactúan entre sí
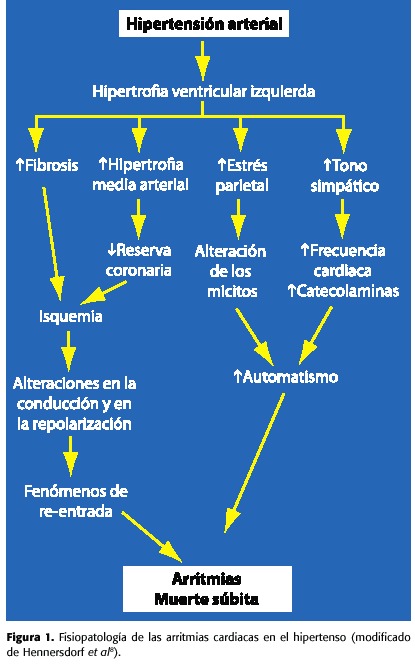
La HTA y la FA no son dos problemas aislados, sino que presentan una clara interrelación, potenciando sus efectos deletéreos entre sí. Como se muestra en la figura 1, la HTA, con el paso del tiempo provoca una serie de cambios estructurales y funcionales en los cardiomiocitos, lo que a su vez produce fibrosis e hipertrofia de la capa media arterial, llevando al corazón a una situación de isquemia relativa que favorece la aparición de arritmias. Asimismo, la hipertrofia ventricular izquierda aumenta el estrés parietal y produce activación del sistema nervioso simpático, lo que provoca un incremento del automatismo y anisotropía y por ende de las arritmias cardiacas. Varios estudios7,9 han señalado que aquellos pacientes con hipertrofia ventricular izquierda tienen probabilidad aumentada de padecer FA. En el estudio PIUMA7 se demostró que el riesgo de arritmia aumenta de forma exponencial con los incrementos de la masa cardiaca y el tamaño auricular. En el estudio LIFE9, que incluía pacientes con HTA e hipertrofia ventricular izquierda por electrocardiograma, la aparición de FA en el seguimiento se asoció con un aumento significativo en el riesgo de ictus fatales y no fatales. En consecuencia, la HTA facilita la aparición de FA.
Por otra parte, la FA, ya sea paroxística o permanente, en los pacientes hipertensos incrementa el riesgo de insuficiencia cardiaca y de padecer embolia, causante del ictus9,10. De hecho, la conjunción de FA y HTA incrementa el riesgo embolígeno de forma importante, lo que obliga a la anticoagulación crónica para reducir el riesgo de ictus. En el cuadro 1 se señala el riesgo relativo de ictus en pacientes con FA no valvular según distintas variables clínicas. Como se puede observar, la HTA incrementa el riesgo de forma considerable11.

Papel de angiotensina II en el desarrollo de FA
Aunque la relación entre la FA y HTA obedece a múltiples mecanismos, que incluyen factores estructurales como la dilatación de la aurícula izquierda, la presencia de zonas de fibrosis y necrosis así como de factores funcionales como la isquemia y las alteraciones del sistema nervioso autónomo, la angiotensina II tiene un papel importante en el desarrollo de la FA.
De hecho, se considera que la angiotensina II tiene un papel central en el remodelado estructural de la aurícula, que ocurre en todos los pacientes con FA, lo que incluye fibrosis y alteración del intersticio de los miocitos auriculares. La probabilidad de presentar FA de novo y de que ésta se haga permanente depende de manera directa con el grado de fibrosis12,13. La angiotensina II regula la proliferación de los fibroblastos cardiacos, estimulando el desarrollo de la fibrosis a través del TGF-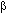
Tratamiento de la hipertensión arterial en pacientes con fibrilación auricular
En el paciente con FA permanente y HTA, el control de las cifras de presión arterial debe ser estricto, así como el control de la frecuencia cardiaca ya que en caso contrario, puede precipitar un episodio de insuficiencia cardiaca17. Asimismo, es fundamental anticoagular al paciente por el riesgo elevado de embolismo. Aunque, como ya se ha comentado anteriormente, uno de los aspectos más relevantes en estos sujetos es la normalización en las cifras de presión arterial con cierta independencia del tipo de fármaco antihipertensivo, las evidencias muestran que no todos los fármacos son iguales. En un subestudio del LIFE se analizaron a algo más de 300 pacientes con FA en el momento de la inclusión en el estudio. Se aleatorizaron a losartán y atenolol (157 y 181 sujetos, respectivamente), demostrándose que aquellos pacientes que habían sido randomizados a losartán, para un mismo control de presión arterial, presentaron una menor tasa de complicaciones durante el seguimiento, con una reducción significativa del objetivo primario combinado (muerte cardiovascular, ictus e infarto), sobretodo debido a una reducción en la incidencia de ictus fatales y no fatales.
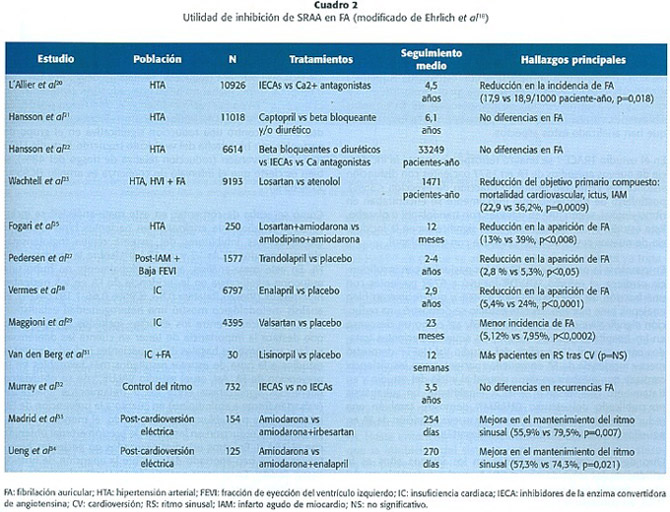
Puesto que la presencia de FA en el paciente hipertenso empeora el pronóstico, resulta de singular importancia la utilización de fármacos que disminuyan la probabilidad de desarrollar FA. En el cuadro 2 se resumen los estudios clínicos más importantes que han utilizado fármacos inhibidores del sistema renina-angiotensina-aldosterona y que se relacionan con la aparición de FA18 y en el cuadro 3 se dividen los ensayos clínicos más relevantes según se analice la FA de nueva aparición o la prevención de las recurrencias de FA19. En un estudio retrospectivo, longitudinal que incluyó 10926 pacientes hipertensos y que comparó pacientes tratados con IECAs frente a calcio antagonistas, se encontró un descenso en los casos de FA de nueva aparición en aquellos pacientes tratados con IECAs20. Sin embargo, otros estudios que compararon el tratamiento con IECAs (captopril, enalapril) frente a otros tratamientos antihipertensivos (beta bloqueantes, antagonistas del calcio, y diuréticos) no encontraron diferencias significativas21,22. El estudio LIFE23, realizado en pacientes hipertensos con HVI por electrocardiograma, comparó losartán frente a atenolol y demostró una reducción significativa en la aparición de FA, así como una reducción en la morbimortalidad cardiovascular y el riesgo de ictus a favor de losartán. Una de las posibles explicaciones de esta reducción podría ser la menor progresión de la dilatación de la aurícula izquierda producida por losartán, lo que a su vez disminuiría el riesgo de formación de trombos a nivel auricular por una menor ectasia sanguínea logrando así disminuir el riesgo de ictus24. Un estudio publicado recientemente25 incluyó 250 pacientes con HTA moderada (PA sistólica > 140 y < 160 mmHg y/o diastólica > 90 y < 100 mmHg) en tratamiento con amiodarona por FA paroxística (en el momento de la inclusión del estudio los pacientes debían estar en ritmo sinusal). Se aleatorizaron a losartán y amlodipino. Tras 12 meses de seguimiento, para un mismo control de PA, losartán redujo significativamente la incidencia de episodios de FA en comparación con amlodipino.

Prevención de la fibrilación auricular en otras situaciones clínicas
No sólo la presencia de FA empeora el pronóstico en los pacientes con HTA, sino que en pacientes con cardiopatía isquémica y/o insuficiencia cardiaca implica una peor evolución26,27. En consecuencia, la prevención de los episodios de FA en estas situaciones suscita un especial interés. Son varios los estudios que han analizado estos aspectos.
En el estudio TRACE27 se analizó retrospectivamente la incidencia de nuevos episodios de FA en 1577 pacientes con disfunción sistólica del ventrículo izquierdo (fracción de eyección < 35%), postinfarto de miocardio, que inicialmente se encontraban en ritmo sinusal, según fuesen tratados con trandolapril o placebo. Este estudio encontró una reducción significativa en la incidencia de nuevos casos de FA en el brazo con trandolapril.
En cuanto a la presencia de FA en los pacientes con insuficiencia cardiaca, el estudio SOLVD28 incluyó a 6797 pacientes con una fracción de eyección inferior a 30 y que recibieron bien enalapril, bien placebo. En este estudio se demostró una reducción significativa en la aparición de FA, así como un descenso en las hospitalizaciones o muerte en aquellos pacientes tratados con enalapril. Un análisis del estudio Val-HeFT29 demostró menor incidencia de FA en aquellos pacientes con insuficiencia cardiaca que estaban en ritmo sinusal al inicio del estudio y en tratamiento con valsartan e IECA. Finalmente, un subanálisis no publicado del estudio CHARM30 demostró también una reducción significativa en los casos de nueva aparición de FA en aquellos pacientes tratados con candesartán.
Otro de los aspectos estudiados en los últimos años es la utilidad de los inhibidores del SRAA en el mantenimiento del ritmo sinusal post-cardioversión. Se ha demostrado que los IECA, en concreto el lisinopril, produce efectos hemodinámicos favorables en pacientes con insuficiencia cardiaca. Van den Berg et al demostraron que el tratamiento con lisinopril produjo una mejora, aunque no significativa estadísticamente, en el mantenimiento del ritmo sinusal en esta situación31. Un análisis retrospectivo del estudio AFFIRM32 que incluyó a 732 pacientes aleatorizados al brazo de control de ritmo demostró que en pacientes con insuficiencia cardiaca, aquellos pacientes tratados con IECAs presentaban menos recaídas de FA. No obstante, los estudios que más luz han puesto en este punto, han sido los trabajos realizados por Madrid et al 33 y Ueng et al 34. En el primero, añadieron irbesartán a amiodarona y lo compararon con el grupo que sólo tomaba amiodarona. Observaron que tras la cardioversión eléctrica, el grupo tratado con irbesartán presentaba menos recurrencias de FA. Resultados similares encontraron Ueng et al al añadir enalapril a amiodarona.
En un reciente meta-análisis publicado por Healey et al35 (figura 2) se analizaron aquellos ensayos clínicos que evaluaron el beneficio de los IECAs y los ARA II en la prevención de FA. Incluyeron 11 estudios, con un total de 56,308 pacientes: cuatro estudios en insuficiencia cardiaca (SOLVD28, Val-HeFT29, CHARM30 y Van Den Berg31), tres en HTA (CAPP21, STOP-222 y LIFE23), dos en pacientes tras cardioversión por FA (Madrid33 y Uen34) y dos en pacientes tras un infarto de miocardio (GISSI-326 y TRACE27). Globalmente, los IECAs y los ARA II redujeron en un 28% el riesgo de presentar FA (IC 95% 15% a 40%, p= 0,0002). La reducción en el riesgo de FA fue similar con los dos tipos de fármacos (IECAs 28%, p= 0,01 y ARA II 29%, p= 0,00002), siendo mayor el beneficio en aquellos pacientes con insuficiencia cardiaca (reducción relativa de riesgo del 44% p= 0,007). De forma global no hubo una reducción significativa en el riesgo de FA en los pacientes con HTA (reducción relativa de riesgo del 12%, p= 0,4), aunque en uno de los estudios incluidos sí se encontró una reducción significativa en el grupo de pacientes con hipertrofia del ventrículo izquierdo (estudio LIFE) tras la cardioversión (reducción relativa de riesgo del 48%), si bien es cierto que el intervalo de confianza es amplio (IC 95% 21% - 65%).

Como se acaba de comentar, en este meta-análisis35 se incluyeron 3 estudios que analizaron en pacientes hipertensos, el efecto de tres inhibidores del sistema renina-angiotensina-aldosterona, dos IECAs21,22 y un ARA II23, sobre la incidencia de FA. En este meta-análisis, aunque globalmente no hubo una reducción significativa en la incidencia de FA en los pacientes hipertensos (Riesgo Relativo 0,88, IC95% 0,66-1,19; p=0,4), el análisis metodológico mostró una heterogeneidad estadísticamente significativa entre los estudios incluidos (p= 0,001), lo que destaca la importancia de tener en cuenta las diferencias en las características basales de los pacientes incluidos en estos estudios a la hora de esperar resultados más favorables en la prevención de FA. Así, en el estudio VALUE36 no se obtuvieron diferencias significativas entre los 2 tratamientos analizados (valsartán frente a amlodipino) en cuanto a la prevención de FA, resultado que probablemente fue influido, al menos en parte, por la menor reducción en las cifras de presión arterial obtenida con el ARA II. En otros estudios realizados en pacientes hipertensos no se han aportado datos sobre la aparición de nuevos casos de FA37. En el meta-análisis de Healey35, el estudio LIFE fue el único capaz de demostrar una reducción significativa en la incidencia de FA en los pacientes hipertensos. No obstante, en este estudio, a diferencia de los otros dos, se incluyeron a pacientes hipertensos con hipertrofia del ventrículo izquierdo que, como es sabido, confiere una mayor susceptibilidad a padecer episodios de FA. En consecuencia, al ser enfermos con mayor riesgo para la aparición de arritmias, la utilización de un inhibidor del sistema renina-angiotensina-aldosterona, en este caso, losartán, podría conferir a priori , un mayor beneficio.
Implicaciones clínicas
Aunque los fármacos antiarrítmicos han demostrado eficacia en la prevención de recurrencias de FA, no están exentos de efectos secundarios, algunos de ellos muy graves. Por este motivo, es importante la búsqueda de fármacos que junto a los antiarrítmicos,ayuden a disminuir los episodios de FA38. La inhibición del sistema renina-angiotensina-aldosterona mediante la utilización de IECAs o ARA II parece reducir la incidencia de FA así como las complicaciones relacionadas con esta arritmia. Sin embargo, todavía no existe suficiente evidencia proveniente de ensayos clínicos aleatorizados y doble ciego diseñados específicamente para analizar este punto que nos permita recomendar de una manera concluyente la utilización de esta clase de fármacos en la prevención de FA. Tampoco se conoce si la combinación de un IECA y un ARA II aporta un beneficio.En este sentido, los datos del estudio Val-HeFT29 en el que se añadíó un ARA II a pacientes ya tratados con un IECA o los del CHARM30 en los que también había un porcentaje de pacientes con IECA y ARA II, apuntan hacia la posibilidad de que los ARA II podrían añadir un beneficio adicional al obtenido con IECAs solamente. Estudios en curso como el ACTIVE-I, que ha incluido aproximadamente a 9.000 pacientes con FA con y sin historia de HTA, randomizados a irbesartán o placebo con un seguimiento medio de 3 años y cuyo objetivo primario es la variable compuesta ictus, infarto de miocardio y muerte vascular o como el estudio ONTARGET, que analizará como objetivo secundario el efecto del telmisartán,ramipril o la combinación de ambos sobre la FA39, ayudarán a valorar la eficacia de este tipo de fármacos en la FA. Hasta entonces, lo que las evidencias actuales indican es que la inhibición del sistema renina-angiotensina-aldosterona en pacientes con FA de alto riesgo (insuficiencia cardiaca, tras un infarto de miocardio o hipertensos con hipertrofia del ventríclo izquierdo) podría tener un efecto beneficioso en la prevención de FA.
Referencias
1. Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo JL, et al . and the National High Blood Pressure Education Program Coordinating Committee. The Seventh Report of the Joint National Committee: on prevention, detection, evaluation, and treatment of high blood pressure. JAMA 2003; 289: 2560-72 [ Links ]
2. 2003 European Society of Hypertension European Society of Cardiology guidelines for the management of arterial hypertension. J Hypertens 2003; 21: 1011-53 [ Links ]
3. González-Juanatey JR, Mazón P, Soria F, Barrios V, Rodríguez-Padial L, Bertomeu V. Actualización (2003) de las guías de práctica clínica de la Sociedad Española de Cardiología en hipertensión arterial. Rev Esp Cardiol 2003; 56: 487-97. [ Links ]
4. Marín R, Armario P, Banegas JR, Campo C, de la Sierra A, Gorostidi M, et al . Guía española de hipertensión arterial 2005. Hipertension 2005;22(Supl 2): 1-83. [ Links ]
5. MacMahon S, Peto R, Cutler J, Collins R, Sorlie P, Neaton J, et al. Blood pressure, stroke, and coronary heart disease. Part 1, Prolonged differences in blood pressure: prospective observational studies corrected for the regression dilution bias. Lancet 1990; 335: 765-74 [ Links ]
6. Kannel WB, Abbott RD, Savage DD, McNamara PM. Epidemiologic features of chronic atrial fibrillation: the Framingham Study. N Engl J Med 1982; 306: 1018-22. [ Links ]
7.Verdecchia P, Reboldi G, Gattobigio R, Bentivoglio M, Borgioni C, Angeli F, et al. Atrial fibrillation in hypertension: predictors and outcome. Hypertension 2003; 41: 218-23. [ Links ]
8. Hennersdorf MG, Strauer BE. Arterial hypertension and cardiac arrhythmias. J Hypertens 2001: 19: 167-77. [ Links ]
9. Wachtell K, Hornestam B, Letho M, Slotwiner DJ, Gerdts E, Olsen MH, et al. Cardiovascular morbidity and mortality in hypertensive patients with a history of atrial fibrillation: the Losartan Intervention For End Point Reduction in Hypertension (LIFE) study. J Am Coll Cardiol 2005; 45: 705-11 [ Links ]
10. Garcia-Acuña JM, Gonzalez-Juanatey JR, Alegria E, Gonzalez I, Listerri JL. La fibrilación auricular permanente en las enfermedades cardiovasculares en España. Estudio CARDIOTENS 1999. Rev Esp Cardiol 2002; 55: 943-52. [ Links ]
11. Fuster V, Ryden LE, Asinger RW, Cannom DS, Crijns J, Frye RL, et al. ACC/AHA/ESC guidelines for the management of patients with atrial fibrillation: executive summary. A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines and Policy Conferences. J Am Coll Cardiol 2001; 38: 1231-65. [ Links ]
12. Goette A, Staack T, Rocken C, Arndt M, Geller JC, Huth C, et al. Increased expression of extracellular signal-regulated kinase and angiotensin-cconverting enzyme in human atria during atrial fibrillation. J Am Coll Cardiol 2000; 35: 1669-77.
13. Goette A, Arndt M, Rocken C, Spiess A, Staack T, Geller JC, et al. Regulation of angiotensin II receptor subtypes during atrial fibrillation in humans. Circulation 2000; 101: 2678-81. [ Links ]
14. Dostal DE. Regulation of cardiac collagen: angiotensin and cross-talk with local growth factors. Hypertension 2001; 37: 841-44. [ Links ]
15. Li D, Shinagawa K, Pang L, Leung TK, Cardin S, Wang Z, Nattel S. Effects of angiotensin-converting enzyme inhibition on the development of the atrial fibrillation substrate in dogs with ventricular tachypacing-induced congestive heart failure. Circulation 2001; 104: 2608-14. [ Links ]
16. Cardin S, Li D, Thorin-Trescases N, Leung TK, Thorin E, Nattel S. Evolution of the atrial fibrillation substrate in experimental congestive heart failure: angiotensin-dependent and -independent pathways. Cardiovasc Res 2003; 60: 315-25. [ Links ]
17.Gonzalez-Juanatey JR, Grigorian L. Tratamiento de la hipertensión arterial en pacientes con fibrilación auricular. Implicaciones para la práctica clínica. En: Manejo de la fibrilación auricular en el paciente hipertenso. Madrid: Sociedad Española de Cardiología 2006: 51-58. [ Links ]
18. Ehrlich JR, Hohnloser SH, Nattel S. Role of angiotensin system and effects of its inhibition in atrial fibrillation: clinical and experimental evidence. Eur Heart J 2006; 27; 512-18. [ Links ]
19. Kalus J, Coleman CI, White CM. The impact of suppressing the renin-angiotensin system on atrial fibrillation. J Clin Pharmacol. 2006; 46: 21-8. [ Links ]
20. L' Allier PL, Ducharme A, Keller PF, Yu H, Guertin MC, Tardif JC. Angiotensin-converting enzyme inhibition in hypertensive patients is associated with a reduction in the occurrence of atrial fibrillation. J Am Coll Cardiol 2004; 44: 159-64. [ Links ]
21. Hansson L, Lindholm LH, Niskanen L, Lanke J, Hedner T, Nicklason A, et al. Effect of angiotensinconverting-enzyme inhibition compared with conventional therapy on cardiovascular morbidity and mortality in hypertension: the Captopril Prevention Project (CAPPP) randomised trial. Lancet 1999; 353: 611-16 [ Links ]
22. Hansson L, Lindholm LH, Ekbom T, Dahlof B, Lanke J, Schersten B, et al . Randomised trial of old and new antihypertensive drugs in elderly patients: cardiovascular mortality and morbidity: the Swedish Trial in Old Patients with Hypertension-2 Study. Lancet 1999; 354: 1751-56 [ Links ]
23. Wachtell K, Lehto M, Gerdts E, Olsen MH, Hornestam B, Dahl B, et al. Angiotensin II receptor blockade reduces new-onset atrial fibrillation and subsequent stroke compared to atenolol: the Losartan Intervention For End Point Reduction in Hypertension (LIFE) study. J Am Coll Cardiol 2005; 45: 712-19. [ Links ]
24. Devereux RB, Palmieri V, Liu JE, Watchtell K, Bella JN, Boman K, et al. Progressive hypertrophy regression with sustained pressure reduction in hypertension: the Losartan Intervention For Endpoint Reduction study. J Hypertens 2002; 20: 1445-50. [ Links ]
25. Fogari R, Mugellini A, Destro M, Corradi L, Zoppi A, Fogari E, et al. Losartan and prevention of atrial fibrillation recurrence in hypertensive patients. J Cardiovasc Pharmacol 2006; 47: 46-50 [ Links ]
26. Pizzetti F, Turazza FM, Franzosi MG, Barlera S, Ledda A, Maggioni AP, et al. Incidence and prognostic significance of atrial fibrillation in acute myocardial infarction: the GISSI-3 data. Heart 2001; 86: 527-32 [ Links ]
27. Pedersen OD, Bagger H, Kober L, Torp-Pedersen C. Trandolapril reduces the incidence of atrial fibrillation after acute myocardial infarction in patients with left ventricular dysfunction.Circulation 1999; 100: 376-60. [ Links ]
28. Vermes E, Tardif JC, Bourassa MG, Racine N, Levesque S, White M, Guerra PG, Ducharme A. Enalapril decreases the incidence of atrial fibrillation in patients with left ventricular dysfunction: insight from the Studies Of Left Ventricular Dysfunction (SOLVD) trials. Circulation 2003; 107: 2926-31. [ Links ]
29. Maggioni AP, Latini R, Carson PE, Singh SN, Barlera S, Glazer R, et al. Valsartan reduces the incidence of atrial fibrillation in patients with heart failure: results from the Valsartan Heart Failure Trial (Val-HeFT) Am Heart J 2005; 149: 548-57 [ Links ]
30. Swedberg K, Pfeffer M, Coen-Solal A, et al. Prevention of atrial fibrillation in symptomatic chronic heart failure by candesartan: results from the CHARM study (abstr). J Am Coll Cardiol 2004; 43 (Suppl A): 222A. [ Links ]
31. Van Den Berg MP, Crijns HJ, Van Veldhuisen DJ, Griep N, De Kam PJ, Lie KI. Effects of lisinopril in patients with heart failure and chronic atrial fibrillation. J Card Fail 1995; 1: 355-63. [ Links ]
32. Murray KT, Rottman JN, Arbogast PG, Shemanski L, Primm RK, Campbell WB, et al. Inhibition of angiotensin II signaling and recurrence of atrial fibrillation in AFFIRM. Heart Rhythm 2004; 1: 669-75. [ Links ]
33. Madrid AH, Bueno MG, Rebollo JM, Marin I, Pena G, Bernal E, et al. Use of irbesartan to maintain sinus rhythm in patients with long-lasting persistent atrial fibrillation. Circulation 2002; 106: 331-36 [ Links ]
34. Ueng C, Tsai TP, Yu WC, Tsai CF, Lin MC, Chan C, et al. Use of enalapril to facilitate sinus rhythm maintenance after external cardioversion of long-standing persistent atrial fibrillation. Results of a prospective and controlled study. Eur Heart J 2003; 24: 2090-98. [ Links ]
35. Healey JS, Baranchuk A, Crystal E, Morillo CA, Garfinkle M, Yusuf S, et al. Prevention of atrial fibrillation with angiotensin-converting enzyme inhibitors and antengiosin receptor blockers: a meta-analysis. J Am Coll Cardiol.2005; 45: 1832-39. [ Links ]
36. Julius J, Kjeldsen SE, Weber M, Brunner HR, Ekman S, Hansson L, et al. Outcomes in hypertensive patients at high cardiovascular risk treated with regimens based on valsartan or amlodipine. Lancet 2004; 363: 2022-31. [ Links ]
37.Lithell H, Hansson L, Skoog I, Elmfeldt D, Hofman A, Olofsson B, et al. The Study on Cognition and Prognosis in the Elderly (SCOPE) principal results of a randomized double-blind intervention trial. J Hypertens. 2003; 21: 875- 86. [ Links ]
38. Lafuente-Lafuente C, Mouly S, Longas-Tejero MA, Mahe I, Bergmann JF. Antiarrhythmic drugs for maintaining sinus rhythm after cardioversion of atrial fibrillation: a systematic review of randomized controlled trials. Arch Intern Med 2006; 166: 719 -28. [ Links ]
39. Teo K, Yusuf S, Sleight P, Anderson C, Mookadam F, Ramos B, et al. Rationale, design, and baseline characteristics of 2 large, simple randomized trials evaluating telmisartan, ramipril and their combination in high-risk patients: the Ongoing Telmisartan Alone and in Combination with Ramipril Global Endpoint Trial/Telmisartan Randomized Assessment in ACE Intolerant Subjects with Cardiovascular Disease (ONTARGET/TRANSCEND). Am Heart J 2004; 14: 52-61. [ Links ]
Dirección para correspondencia: Vivencio Barrios Alonso. Servicio de Cardiología, Hospital Ramón y Cajal, Ctra. De Colmenar, km 9.100. 28034 Madrid. Tel: 913368259; Fax: 913368665. E-mail: vbarriosa@meditex.es; vbarrios.hcr@salud.madrid.org