Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revistas de Ciencias Administrativas y Financieras de la Seguridad Social
versión impresa ISSN 1409-1259
Rev. cienc. adm. financ. segur. soc vol.9 no.2 San José ene. 2001
Resumen
El proceso de reforma del sector salud muestra avances importantes en áreas estratégicas: calidad, mejoramiento del nivel y composición de la inversión, reducción de la infección intrahospitalaria, la equidad y la participación social. Sin embargo, aún existen áreas donde los avances son modestos, principalmente el componente de asignación de recursos y la consolidación de la separación de funciones entre el comprador, financiador y proveedores, asimismo en la introducción de ciertos grados de libertad de elección del usuario del prestador de servicios de salud, y fundamentalmente en el diseño del rol de asegurador público de la CCSS.
Introducción
La evaluación de los procesos de reforma y sus logros constituye uno de los retos de la sociedad. En términos generales las metodologías de evaluación de procesos de reforma, es posible agruparlas en:
a) Una evaluación contra la historia: estimar el valor de la reforma comparando el desempeño del periodo previo a las reformas con el obtenido en el periodo de reforma.
Una evaluación contra una situación ideal: este enfoque estimaría el valor de las reformas en el tanto se acerquen a una situación ideal y predeterminada.
Una evaluación de la capacidad explicativa de las reformas: estimar el valor de las reformas en el tanto explican el desempeño durante su implementación y posterior a ellas.
Este trabajo utiliza una metodología híbrida. Contiene elementos de la primera y tercera metodología. En algunos tópicos se compara su desempeño con el periodo anterior, pero también, estima el valor de la reforma en tanto explica el desempeño de la Institución durante el periodo de implementación. Sin embargo, es necesario realizar dos observaciones.
- La reforma enfocada hacia la creación de un mercado interno mediante la separación de funciones del comprador, financiador y proveedor, constituye una parte de un proceso continuo de mejoramiento del Sistema de Salud y de su desempeño. Es decir, la reforma se inscribe en la historia institucional y organizacional de la Caja Costarricense de Seguro Social (CCSS).
- El trabajo no pretende indicar señalar una relación de causa-efecto entre los resultados obtenidos y las políticas. Es difícil distinguir el impacto de las diferentes políticas en los resultados obtenidos. Aunque ciertamente la estructura de incentivos implícitos en políticas inspiradas en la propuesta conceptual y metodológica de la reforma, favorece la calidad, eficiencia y eficacia. Asimismo tiende a promover la participación social, es decir, a otorgarle "voz" al usuario de los servicios de salud.
El documento presenta una descripción de los avances relevantes observados en el marco del proceso de reforma. Los indicadores propuestos por Knowles (1997;1) para medir el desempeño del sistema de salud son:
- Acceso
- Equidad
- Calidad
- Eficiencia
- Sustentabilidad
El documento no considera indicadores de sustentabilidad directamente. Indirectamente se consideran algunos vinculados con la sustentabilidad económica.
En la primera parte, se presentan los objetivos del proceso de reforma. En la segunda, se muestra el avance logrado en las áreas de: equidad, inversión, calidad, participación social, mejoramiento de la transparencia y el rendimiento de cuentas. Finalmente, se presentan las conclusiones respectivas.
Avances del proceso de reforma del sector salud
El proyecto de reforma se estructura bajo el amparo del préstamo No. 36-54-CR, por un monto de US$ 22 millones. El avance en la implementación del proceso ocurre en áreas fácilmente cuantificables, hasta en otras áreas donde lo que predomina son los elementos cualitativos.
El objetivo de este documento fundamentalmente se centra en aquellos elementos posibles de cuantificación monetaria. Al final del documento pasamos revista en forma muy breve a los notorios avances en áreas donde la cuantificación presenta mayores limitaciones como por ejemplo la participación social.
Objetivos del proceso de modernización
Mejorar la equidad en el acceso y en la distribución de los recursos: A pesar de que los indicadores macro en salud del país, son positivos, cuando se realiza un análisis micro y sectorial se encuentran debilidades en el acceso a los servicios de salud, especialmente en aquellas familias más pobres. La equidad en la distribución, se estima, presenta limitaciones importantes; es así como aquellos cantones con un IDS alto presentan el mayor gasto real per cápita; por supuesto, en los cantones con los bajo, el caso es contrario.
Mejorar la eficiencia en la gestión de los recursos públicos de la salud: "valor del dinero":
Los análisis realizados demuestran en forma contundente que el sector salud tenía amplias opciones para mejorar la eficiencia (técnica y asignativa) de los recursos del Seguro de Salud. Una medida que ha probado ser efectiva es introducir cierto nivel de competencia en el sector (valor del dinero) con el objeto de modificar el comportamiento y desempeño de los proveedores de servicios de salud.
Mejorar la calidad y eficacia de la provisión de los servicios de salud: La calidad en servicios sanitarios es algo difícil de definir. En general, el concepto de calidad está ligado a la exactitud del diagnóstico y a la conveniencia del tratamiento. Teniendo este marco claro, el objetivo de la reforma en esta área se dirige a mejorar la calidad en sus dos vertientes: técnica: mediante la introducción de protocolos, guías clínicas de actuación, gestión clínica y medicina basada en la evidencia; interpersonal: Gestión de las quejas y reclamaciones, mejora en la hotelería por parte de los proveedores de servicios de salud.
Fortalecer la regulación sanitaria: El servicio sanitario es un bien para el cual el mercado no funciona. Ello se debe a las características del servicio de salud: es un bien con algunas características públicas (presenta altas externalidades), su producción presenta rendimientos crecientes a escala (por lo menos hasta cierto tamaño de funcionamiento), existen fuertes indivisibilidades (en equipos técnicos y de especialistas), y se decide su nivel con base en argumentos de equidad y seguros (que llevan a establecer mínimos de cobertura para toda la población). Estas razones se traducen, en términos de políticas, en fortalecer la regulación y evaluación con el objeto de que las reformas en curso beneficien la equidad y eficiencia.
Crear mecanismos e instrumentos para mejorar la participación social: El objetivo es diseñar, desarrollar e implementat mecanismos e instrumentos que promuevan y faciliten la participación social en el quehacer de los servicios de salud.
Resultados
A) Mejoras en la equidad
La equidad es un concepto sujeto a múltiples definiciones. La equidad como posibilidad de acceso a los servicios de salud muestra un notable avance como resultado de la implementación del proceso de reforma.
Antes de la reforma, con el modelo tradicional, se estima que había un médico para cada 10.000 personas. Con el nuevo modelo de atención existe en promedio un médico cada 3.500 a 4.000 habitantes. Además de mejoras en la cobertura de atención por los servicios de salud, la misión del Equipo de Atención es ofrecer atención integral. Es decir, se busca prevenir la enfermedad atacando los factores de riesgo, al tiempo que se promueve la salud. Así, se estima que hasta un 40 por ciento de las horas contratadas por los funcionarios de los EBAIS y del Área de Salud se dedica a actividades de promoción.
La cobertura del nuevo modelo de atención, abarca a un 75 por ciento de la población, tal y como lo recoge el siguiente cuadro.
| Población País | |
| Población Cubierta | |
| % de cobertura | |
La introducción y la gradual consolidación del nuevo modelo de atención, operativizado por medio de los Equipos Básicos de Atención Integral (EBAlS)2 focalizando fundamentalmente en aquellas áreas más desprotegidas por los servicios de salud, muestra un efecto positivo sobre la equidad según acceso.
Así, la conclusión de un estudio del Instituto de Investigaciones en Salud (INISA), de la Universidad de Costa Rica, subvencionada por la Organización Panamericana de Salud (OPS) concluye que "...gracias fundamentalmente al establecimiento de los EBAlS, la reforma ha reducido la brecha en la equidad de acceso. La proporción de población con acceso deficiente o iniquitativo a los servicios de salud pasó de 20% a 15% en las áreas pioneras que iniciaron la reforma en 1995" 3.
B) Mejorar la eficiencia en la gestión de los recursos públicos de la salud: "valor del dinero"
La mejora de la eficiencia sea tanto técnica como asignativa de los recursos públicos se relaciona directamente con el volumen y composición de la inversión del Seguro de Salud en el marco del proceso de reforma.
Inversión del Seguro de Salud
El volumen de la inversión en activos reales del Seguro de Salud en los últimos cuatro años muestra un ritmo de crecimiento positivo.
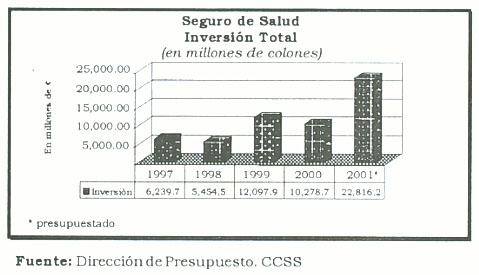
La inversión del Seguro de Salud, en el marco de la reforma crece. Así, por cada colón invertido en 1997, en el año 2000 se invierten 2,61 colones. Es evidente que ello es un logro relevante, dadas las rigideces jurídicas que presentan las licitaciones en el sector público.
El aumento de la inversión total del Seguro de Salud se traduce en una mayor inversión per cápita. El siguiente gráfico, muestra la evolución de este indicador para el periodo 1997-2001. Por cada colón que se invierte en 1997, en el año 2000 se destinan 2,46 colones.
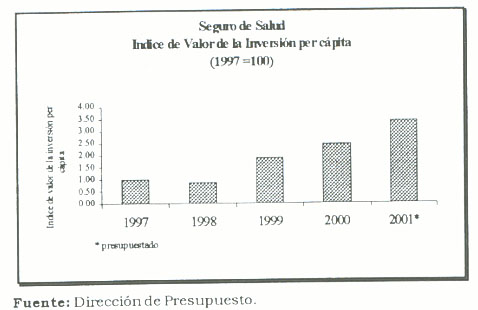
El analizar el comportamiento esta partida es relevante en la medida que es un indicador proxy de la efectiva capacidad de ofrecer diagnósticos adecuados y oportunos por parte de los profesionales en ciencias de la salud. Un diagnóstico oportuno y adecuado representa la diferencia entre la vida y la muerte o discapacidad en un asegurado. El siguiente gráfico muestra la evolución de la inversión del Seguro de Salud en la partida equipo médico y laboratorio.
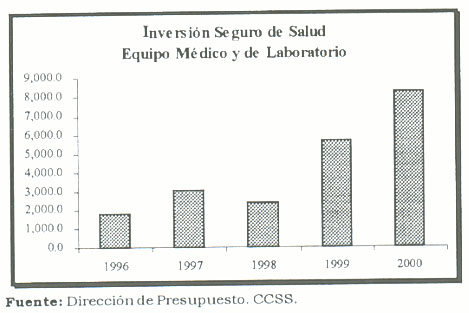
De 1996 al año 2000 la inversión dirigida a la compra de materiales y equipo, aumenta 4,6 veces, es decir, por cada colón de 1996 de inversión, para el año 2000 existe un equivalente a casi 5 colones. La inversión per cápita aumenta, en aproximadamente 4,29 veces.
La evidencia empírica muestra que la inversión en el primer nivel de atención presenta el mayor rendimiento social por cada colón invertido. La razón es simple. El fortalecimiento de este nivel se traduce en mayores acciones y actividades de promoción y prevención. Desde la conferencia de Alma-Ata se reconoce cómo el primer nivel incide en la disminución y erradicación de enfermedades transmisibles, la disminución del número de egresos evitables en el nivel hospitalario, acciones que tienden a reducir la carga de enfermedad del país.
El siguiente gráfico, recoge la evolución del gasto (=inversión) en este nivel.
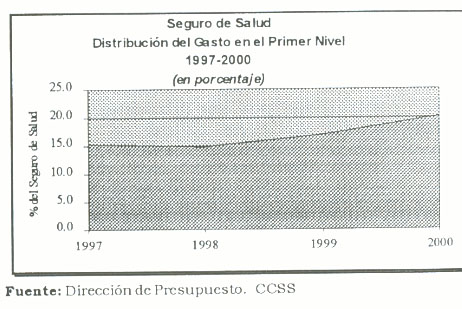
Así, en el marco del proceso de reforma de la CCSS, la participación del gasto del primer nivel en el gasto total del Seguro de Salud, pasa de un 15 por ciento a inicios de 1997 hasta un 20 por ciento en el año 2000. Es decir, un aumento de 5 puntos porcentuales en cuatro años.
La eficiencia del primer nivel se basa en la longitudinalidad, el papel de filtro hacia los niveles asistenciales especializados (papel de "gatekeeper") y en la globalidad. A nivel internacional, el Informe Tomlinson (Tomlinson B, 1992), el Informe del King's Fund (King's Fund, 1992) y otros observadores apuntan hacia un reforzamiento de la atención primaria por razones tecnológicas, demográficas, de salud y económicas, lo que coincide plenamente con el modelo y las políticas seguidas por Costa Rica en el marco de la reforma.
C) Mejoramiento de la calidad de la provisión de los servicios de salud
Disminución de la Infección Intrahospitalaria
La infección como complicación adicional a la enfermedad que motivó el internamiento, prolonga en promedio cinco días la estancia.
Antes de la reforma, su nivel era mayor al recomendado por la OMS. La reducción en la tasa de infección hospitalaria, implica también ahorros por la disminución de estancias innecesarias y evitables.
El cuadro muestra la reducción de más de 6 puntos porcentuales en el indicador de infección hospitalaria. Se estima, que la Institución tiene un ahorro de ¢4.500 millones por esta reducción, es decir, aproximadamente un 20 por ciento del monto del préstamo No. 3654 CR. Según la información de la Dirección Técnica de Servicios de Salud, la tasa de infección intrahospitalaria para el año 2000 se redujo al 7,3 por ciento.
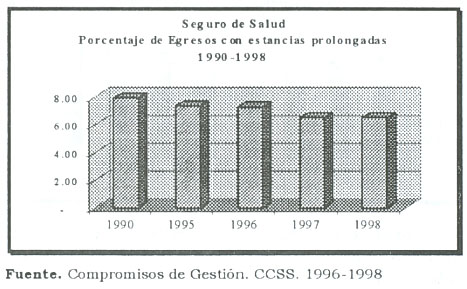
Reducción de egresos con estancias innecesariamente prolongadas
El exceso de estancias en aquellos egresos que clínicamente está demostrado que no se necesitan tiene al menos dos impactos positivos: A) reduce el riesgo de infecciones intrahospitalarias y B) significa un ahorro económico para el Seguro de Salud.
Con ello el proceso de reforma logra dos objetivos estratégicos. El primero es que mejora la calidad clínica del paciente, es decir, del asegurado y con ello mejora sus posibilidades de recuperación de la salud, y en segundo lugar utiliza eficazmente sus recursos y puede re distribuir estos recursos hacia intervenciones costo-efectivas.
El siguiente gráfico recoge la evolución de la disminución de los egresos clínicamente innecesarios en el Seguro de Salud.
Aumento de la Atención Ambulatoria
Existe un fuerte consenso en el sentido de que evitar estancias prolongadas es factible y deseable e incluso es mejor convertir la atención hospitalizada en una actividad ambulatoria. En definitiva, la actitud de permanecer en el hospital ha cambiado entre los pacientes y los mismos profesionales clínicos.
El aumento de la atención ambulatoria indirectamente optimiza los recursos hospitalarios. La gestión hospitalaria se orienta a mejorar el rendimiento de los quirófanos, a la disminución de la estancia media y al incremento de la rotación de camas. La posibilidades que genera la atención ambulatoria introducen un cambio fundamental al no precisar el recurso cama para su realización..
La práctica regular de cirugía mayor ambulatoria resuelve un gran número de los procedimientos más prevalentes (cataratas, hernia inguinal, artroscopia, etc,) y a la vez libera recursos de camas hospitalarias. En este sentido el hospital se agudiza con pacientes ingresados adecuados a los costos de un centro asistencial complejo y traslada aquellos pacientes menos complejos a unidades específicamente diseñadas y adecuadas para la patología y casuística de estos pacientes.
Los Compromisos de Gestiòn incentiva el desarrollo y utilizan de la atención ambulatoria, a través de la escala de valor relativo de las Unidades de Producción Hospitalaria (UPHs).
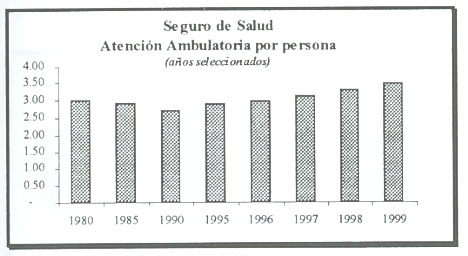
El gráfico muestra el aumento de la atención ambulatoria por persona, durante los años seleccionados.
Aumento de las consultas de primera vez
La relación consultas de primera vez con relación a las consultas subsecuentes es un indicador de calidad en la atención de los servicios de salud.
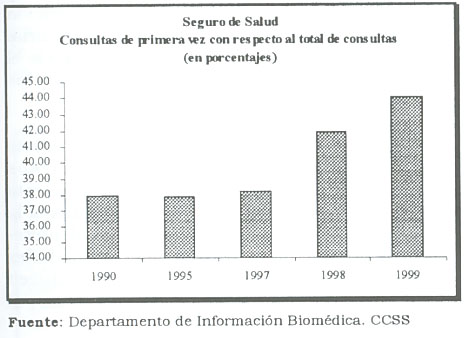
De acuerdo con la información del gráfico, en 1997 menos de un 38 por ciento del total de consultas del Seguro de Salud eran de primera vez, esta razón pasa a un 43,85 por ciento en 1999. Es decir, en menos de tres años la Institución en el marco del proceso de reforma aumenta en 5.85 puntos porcentuales las consultas de primera vez. Es de esperar que ello se traduzca en un ahorro sustancial.
Las consultas subsecuentes implican no sólo un aumento de costos directamente para el Seguro de Salud sino también para la productividad y eficiencia de la economía. Cuando un asegurado activo tiene que asistir múltiples veces innecesariamente a los servicios de salud no sólo aumenta los costos para la CCSS, sino para la economía puesto que su productividad laboral disminuye.
Fortalecimiento de la regulación sanitaria
Creación e implementación de la Superintendencia de Servicios de Salud
El proceso de mejoramiento de la regulación de los servicios de salud tiene tres ámbitos. A nivel macro. En el proceso de reforma, el Ministerio de Salud asume el rol de rector del sector, es decir, es el responsable del marco jurídico y legal y su vigilancia y monitoreo. A nivel meso. La CCSS diseña, desarrolla e implementa la Superintendencia de Servicios de Salud (SUGESSS), que tiene como misión regular la calidad en la prestación de servicios.
El gráfico muestra la misión y contexto de creación de la SUGESS.
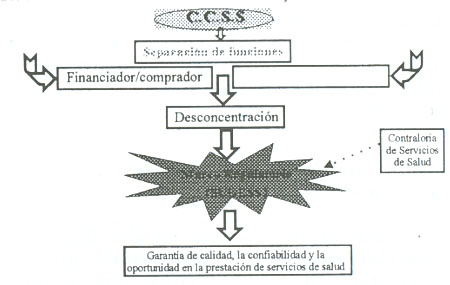
Como resultado directo del trabajo de esta instancia, se han implementado las Contralorías de Servicio, que tienen una cobertura de un 95 por ciento de los hospitales de la Institución.
A nivel micro, y en el marco del proceso de reforma se separan las funciones de compra, provisión y financiamiento del Seguro de Salud. Como resultado directo de esta separación se crea la Dirección de Compra de Servicios de Salud, que tiene como misión implementar el ciclo contractual de la compra. Es decir, desde la negociación hasta la evaluación de estos.
Es clásico que en el sector público los diversos programas y proyectos no se evalúen. La introducción y consolidación de los Compromisos de Gestión se acompaña de un proceso de mejoramiento de la evaluación. Así, todos los proveedores de servicios de salud (120 en total) cada año son evaluados en este marco. Se evalúan objetivos de calidad, asistenciales, organizacionales y económicos.
Mejoras en los mecanismos de evaluación, vigilancia y control
En una reciente investigación realizada por el Banco Interamericano de Desarrollo (BID) tendiente a medir el impacto del compromiso de gestión en la rendición de cuentas y corrupción en los hospitales de la CCSS concluye que "se observa que independientemente del tipo de profesional, las calificaciones en presencia de compromiso de gestión son superiores que cuando no se aplica esa modalidad de gestión en el hospital. Además, cabe anotar que las diferencias en calificación según esta variable
resultaron estadísticamente significativas. Es decir, existe suficiente evidencia para afirmar que la implantación de los compromisos de gestión tiende a elevar la percepción sobre la eficacia de los mecanismos de control, fiscalización y sanción..."4
Mecanismos e instrumentos para mejorar la participación social
La participación social tiene varios ámbitos. Primero, otorga voz a los usuarios de los servicios de salud, que a su vez son los que por medio de sus contribuciones los financian. Segundo, es un excelente mecanismo para introducir y mejorar la ansiada cultura de rendimientos de cuenta en el sector público. Y finalmente, constituye un mecanismo para mejorar la transparencia y por tanto para minimizar la corrupción. Algunos de los hitos más relevantes en esta línea en el marco del proceso de reforma son:
- Apertura de Juntas de Salud: Actualmente existen 105 Juntas funcionando, elegidas democráticamente.
- Carta de Derechos y Deberes de los Asegurados: la CCSS, con el objeto de introducir el consentimiento informado, explícita los derechos y deberes de sus usuarios.
- Apertura de Contralorías de Servicios: el 95% de los hospitales cuenta con este mecanismo, el cual facilita la opción de voz de los usuarios.
Otros Resultados
- 100% de proveedores con Compromiso de Gestión: De 12 proveedores de salud en compromiso de gestión en 1997, actualmente su cobertura alcanza al 100% de los proveedores.
- Mejoras en la medida del producto hospitalario: La introducción de los Grupos Relacionados con el Diagnóstico (DRGs) supone una mejora cualitativa en la gestión de los hospitales a la vez que mejora la calidad de la atención a las personas. Es nuestra expectativa que en el corto plazo entre un 15-25 por ciento de la asignación de recursos al hospital se base en DRGs
- Modernización de la planificación institucional: La planificación normativa y enfocada hacia la oferta, se moderniza con el desarrollo de: (1) Plan Estratégico Corporativo (2) Plan de Atención a las Personas (PASP)5 y (3) Plan Estratégico de Servicios de Salud (PESS). La Junta Directiva de la CCSS aprueba, en mayo del 2000, el PEC, que tiene como propósito proporcionar los lineamientos estratégicos en forma global, con un enfoque corporativo, orientando el desarrollo institucional a los requerimientos del país, dentro de una realidad desconcentrada. El PASP se aprueba en mayo del 2001, sesión 7549 y la institución inicia la elaboración del PESS y se espera que en noviembre esté concluido y aprobado por la Junta Directiva.
Conclusión
Durante el periodo 1997-2000, el desempeño de la Institución, en las áreas de:
- equidad,
- inversión,
- asignación de recursos
- calidad clínica
- transparencia y rendición de cuentas participación social
- modernización de la planificación y regulación institucional
Lograr conciliar resultados en objetivos disímiles e incluso contrapuestos, por ejemplo mejoramiento de la equidad a través del aumento de la cobertura del Modelo Readecuado de Atención de la Salud y al tiempo mejorar algunos indicadores de calidad, como la infección intra-hospitalaria que se traduce en ahorros estimados de ¢4.500 millones, es un resultado notable en el marco el proceso de reforma.
Asimismo, la reforma ha creado e incentivado nuevos espacios para la participación social. La creación, difusión e implementación de las Juntas de Salud, constituye un paso esencial en la promoción de la participación social en el quehacer de los servicios de salud. Es evidente que este proceso que recién inicia presenta áreas de mejora, no sólo las vinculadas con el mejoramiento del reglamento, sino también en la instauración de una nueva cultura de gestión. Una gestión donde la participación social, tiene voz y voto.
La mejoras introducidas en el circuito de planificación se dirigen a promover una planificación basada en la demanda y las necesidades de salud. La aprobación por la Junta Directiva de nuestra Institución del Plan Estratégico Corporativo, del Plan de Atención a las Personas, constituyen señales adecuadas en Modernización lidera el proceso de diseño del Plan Estratégico de Servicios de Salud (PEES), cuyo objetivo es adecuar los servicios de salud a las necesidades y prioridades de salud identificadas en el Plan de Atención a las Personas. Tanto el PASS como el PEES, constituyen además elementos esenciales en el fortalecimiento del circuito de compra de servicios de salud.
Los logros obtenidos son satisfactorios, pero no suficientes. Uno de los aspectos que presenta resultados modestos es el del Sistema de Asignación de Recursos. La reforma de salud estableció que el modelo de asignación de recursos, dentro del esquema de modernización de la gestión de la red de proveedores, debía ser uno de asignación prospectiva, descentralizada y con elementos de competitividad. A pesar que se creó la figura del Presupuesto por Producción (PP) su implementación, como mecanismo efectivo de asignación de recursos, continúa presentado rezagos. Así, en el caso de los hospitales, este esquema no se está aplicando, de forma que la asignación se realiza con base en el presupuesto histórico, con lo que la inercia inflacionaria que le caracteriza continúa vigente.
La introducción de la facturación aún no logra establecerse como el mecanismo adecuado que permita impulsar la responsabilidad y descentralización presupuestaria. Las dificultades de poner en práctica la facturación se deben en gran medida a la ausencia del diseño de una Cámara de Compensación que ejerza su función. Una de las principales razones por lo que dicha Cámara no ha sido creada, se debe a la escasa coordinación sectorial presente en el Sistema de Salud costarricense y que, de paso, impide el logro de beneficios tales como economías de escala y centros de especialidad entre otros.
Un área crítica, para lograr avances efectivos en el proceso de reforma, es la introducción de ciertos grados de libertad de elección del prestador de servicios de salud. Es necesario buscar un balance óptimo entre libertad de elección del usuario, del prestador, y el fortalecimiento de la red de servicios de salud. En principio, la estructuración de la red de servicios, tiene que estar basada menos en criterios burocráticos y más en los flujos reales de pacientes.
Finalmente, una tarea fundamental que la Caja Costarricense de Seguro Social tiene que afrontar es adecuar el perfil del Asegurador Público. Es innegable que no resulta posible hacer lugar a todas las demandas relacionadas con la salud. El sistema de salud es una institución compleja y con una gran amplitud de funciones que abarcan, desde la atención básica, hasta la cirugía estética y servicios de hotelería.
Un sistema igualitario no tiene la obligación de responder a todas ellas. Por ello, es importante contar con una pauta que, atendiendo a la equidad, contribuya a establecer prioridades sobre las demandas competitivas y otorgue una orientación sobre las prestaciones por financiar con recursos públicos.
Bibliografía
Cercone James, Durán Valverde, Fabio y Muñoz Vargas Erlend: Compromisos de Gestión. Rendición de Cuentas y Corrupción en los Hospitales de la Caja Costarricense de Seguro Social. BID. Documentos de Trabajo de la Red de Centros. ILAPP. Noviembre, 2000. [ Links ]
Cohen, Ernesto, Tapia, Leonel, Navarrete, Cecilia et al: Los desafíos de la reforma el Estado en los programas sociales: tres estudios de caso. Serie Políticas Sociales. CEPAL. División de Desarrollo Social. Enero, 2001. [ Links ]
McPake, Barbara y Mills, Ana: What can we learn from international comparisons of health systems and health system reform? En Boletín de la Organización Mundial de la Salud. No. 78. Vol. 6 2000. [ Links ]
Knowles, James y Leighton, Charlotte y Stinson, Wayne: Indicadores de medición del desempeño del Sistema de Salud. LACRSS. Setiembre, 1977. [ Links ]
Rosero Bixby, Luis y Güell, Douglas: Oferta y acceso a los servicios de salud en Costa Rica: estudio basado en un sistema de información geográfica (GIS). Instituto de Investigaciones en Salud (INISA). Noviembre, 1998. [ Links ]
Unidad Coordinadora Proyecto de Reforma: Memoria. Seminario sobre Reforma del Sector Salud en Costa Rica: Su viabilidad política y sostenibilidad financiera. San José, Costa Rica. Octubre, 1977. [ Links ]
1 Claudio Arce es economista de la Unidad Coordinadora del Proyecto de Reforma del Sector Salud.
2 Juan Carlos Sánchez es el Gerente de la División de Modernización y Desarrollo de la Caja Costarricense de Seguro Social.
La comunicación dirigirla a aclaud@starmedia.com
2 El EBAIS está constituido por un médico general, auxiliar de enfermeria y un asistente técnico de atención primaria (ATAP).
3 Rasero Bixby, Luis y Güell, Douglas: Oferta y acceso a los servicios de salud en Costa Rica: estudio basado en un sistema de información geográfica (GIS). Instituto de Investigaciones en Salud (INISA). Noviembre, 1998. Pág 18.
4 Cercone James, Durán Valverde, Fabio y Muñoz Vargas Erlend ( 2000): Compromisos de Gestión. Rendición de Cuentas y Corrupción en los Hospitales de la Caja Costarricense de Seguro Social. BID. Documentos de Trabajo de la Red de Centros. Noviembre. Pág 45
5 El PASP, abarca en total, 22 problemas de salud, 3 problemas de servicio y 29 intervenciones para atender estos problemas y realizar acciones de promoción de la salud.