Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Acta Pediátrica Costarricense
Print version ISSN 1409-0090
Acta pediátr. costarric vol.17 n.2 San José Jan. 2003
Reproducido con permiso de la Asociación Española de Ortopedistas.
Todas las personas tienen tejidos susceptibles de lesionarse por debilidad intrínseca o factores biomecánicos. Por ejemplo, los Pacientes con lordosis lumbar exagerada tienen un riesgo elevado de padecer dolor lumbar cuando manejan un bate de béisbol, y los Pacientes con pronación excesiva de los pies pueden presentar dolor en la rodilla cuando corren distancias largas. Sin corrección, el riesgo de lesión crónica es elevado porque en todos los deportes se producen movimientos específicos repetitivos. El dolor suele desaparecer cuando se abandona la actividad, pero reaparece cada vez que se reanuda.
Etiología:
Uso excesivo. La causa más frecuente de lesión muscular o articular es el uso excesivo (sobrecarga). Si se continúa con el ejercicio cuando aparece el dolor se puede empeorar la lesión. El uso excesivo puede deberse a no respetar el descanso de al menos 48 h tras un ejercicio intenso, independientemente del grado de preparación.
Cada vez que se someten a esfuerzo los músculos, algunas fibras se lesionan y otras usan el glucógeno disponible. Debido a que sólo las fibras no lesionadas o aquellas que conservan una función glucolítica adecuada funcionan bien, el ejercicio intenso solicita el mismo esfuerzo para menos fibras, aumentando la probabilidad de lesión. Las fibras tardan 48 h en recuperarse y aún más para reponer el glucógeno. Los deportistas que trabajan a diario deben someter a esfuerzo diferentes regiones del cuerpo.
La mayoría de los métodos de entrenamiento recogen el principio de difícil-fácil, es decir, ejercicio intenso un día (correr a un ritmo de unos 2 km en 5 min) y con un ritmo más lento el día siguiente (2 km en 6 a 8 min). Si un deportista se entrena dos veces al día, cada trabajo intenso se debe seguir de tres esfuerzos leves. Sólo los nadadores pueden tolerar un esfuerzo intenso y otro más leve a diario.
Presumiblemente, la flotabilidad del agua ayuda a proteger sus músculos y articulaciones.
Factores biomecánicos. Los músculos, tendones y ligamentos se pueden lesionar cuando están débiles para el ejercicio (se pueden fortalecer mediante ejercicios de resistencia, con pesos progresivos). Los huesos se pueden debilitar por osteoporosis. Las articulaciones se lesionan con más frecuencia cuando los músculos y ligamentos que las estabilizan se encuentran débiles.
Las anomalías estructurales pueden ejercer una sobrecarga irregular en determinadas regiones corporales (p. ej., dismetría). La carrera en pistas con bancada o terrenos con desnivel requiere un mayor esfuerzo de la cadera de la pierna que golpea contra el suelo, aumentando el riesgo de dolor o lesión en esta zona.
El factor biomecánico que produce con más frecuencia lesiones en el pie, pierna o cadera es la pronación excesiva (giro del pie después de contactar con el suelo) durante la carrera. Después de la pronación, el pie gira hacia la cara plantar lateral (supinación), después se eleva sobre los dedos antes de despegar del suelo y desplazar el peso hacia el otro pie. La pronación ayuda a prevenir las lesiones distribuyendo la fuerza del impacto contra el suelo. La pronación excesiva puede producir lesiones por un giro medial excesivo de la zona inferior de la pierna, provocando dolor en pie, pierna, cadera y rodilla. Los tobillos son tan flexibles que, durante la deambulación o carrera, los arcos tocan el suelo haciendo que éste parezca poco profundo o ausente.
El pie cavo tiene un arco muy elevado. Mucha gente que parece tener un pie cavo tiene en realidad un arco normal con un tobillo rígido, por lo que la pronación es muy escasa. Estos pies absorben mal los impactos, por lo que aumenta el riesgo de fractura por sobrecarga en los huesos del pie y la pierna.
Diagnóstico
Después de una anamnesis y exploración física adecuada (p. ej., inicio agudo o subagudo, cambios en el entrenamiento, equipamiento, superficie) se debe considerar la posibilidad de remitir al Paciente a un especialista para realizar las pruebas complementarias oportunas (p. ej., radiografía simple, gammagrafía ósea, radiografías de esfuerzo bajo anestesia general, TC, RM, artroscopia, electromiografía, pruebas fisiológicas asistidas por ordenador).
Prevención
El calentamiento implica ejercitar los músculos de forma relajada durante unos minutos antes de un esfuerzo intenso. Unos pocos minutos de ejercicio pueden elevar la temperatura muscular hasta los 38 ºC, haciendo que el músculo sea más elástico, fuerte y resistente a la lesión. El calentamiento activo por el ejercicio prepara los músculos para un trabajo intenso de manera más eficaz que el calentamiento pasivo con agua caliente, bolsa de calor, ultrasonidos o lámpara de infrarrojos.
El estiramiento no previene la lesión, pero puede mejorar el rendimiento, elongando los músculos para que puedan desarrollar un esfuerzo mayor. El estiramiento se debe realizar tras el calentamiento u otro ejercicio. Para evitar una lesión directa, los deportistas nunca hacen un estiramiento superior al que pueden mantener durante 10 seg.
El enfriamiento (descenso progresivo hasta detener el ejercicio) puede prevenir el mareo y el síncope. En una persona que hace ejercicio intenso y se detiene bruscamente, la sangre se puede quedar estancada en las venas dilatadas, produciendo mareo y síncope. El enfriamiento mantiene el aumento de la circulación y ayuda a eliminar el ácido láctico del torrente circulatorio. No previene el dolor muscular del día siguiente (agujetas), que está producido por lesiones de las fibras musculares.
Tratamiento
En primer lugar se recomienda el tratamiento agudo de la lesión mediante control del dolor y reposo de la parte lesionada (p.ej., uso de férula).
RHCE. El tratamiento inicial para la mayoría de las lesiones deportivas es RHCE (reposo, hielo, compresión y elevación). El reposo debe comenzar inmediatamente para reducir al mínimo la hemorragia, la lesión y la tumefacción. El hielo limita la inflamación y reduce el dolor. La compresión y la elevación reducen el edema.
La parte lesionada debe estar elevada. Sobre la parte lesionada se debe colocar una bolsa de frío o llena de hielo picado (que se adapta mejor) o en cubitos envuelta en una toalla. Se aplica un vendaje elástico sobre la bolsa de frío y alrededor de la parte lesionada sin comprometer el flujo sanguíneo. Después de 10 min se retira la bolsa y el vendaje, pero se mantiene elevada la zona lesionada. Se alternan 10 min con frío y sin éste durante 60 a 90 min, varias veces al día durante las primeras 24 h.
Puede existir una vasodilatación refleja después de 9 a 16 min tras la aplicación de hielo y dura unos 4 a 8 min tras su retirada. Por estas razones, el hielo se debe retirar si se produce vasodilatación refleja o después de 10 min, pero se puede volver a aplicar a los 10 min de su retirada.
Inyecciones locales de corticoides. Las inyecciones de corticoides periarticulares o intraarticulares pueden aliviar el dolor y reducir la inflamación y son un complemento útil a los analgésicos y el reposo. Sin embargo, también inhiben la función de los fibroblastos y el depósito de colágeno, por lo que pueden retrasar la cicatrización. Las inyecciones de corticoides reducen de forma significativa la vascularización del tendón, que puede producir necrosis, aumentando el riesgo de rotura.
La inyección se debe hacer en la proximidad pero no en el espesor del tendón. Los tendones de carga que han sido infiltrados son más débiles que los no infiltrados durante unos 15 meses. Las inyecciones intraarticulares repetidas pueden hacer que el cartílago pierda su aspecto hialino y se vuelva blando y con fibrilación. Las inyecciones esporádicas pueden evitarlo.
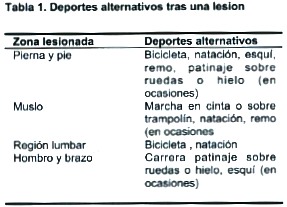
Deportes alternativos. El Paciente debe evitar la actividad o el deporte hasta que se produzca la curación. Se debe recomendar un deporte diferente que no sobrecargue la zona lesionada ni produzca dolor (v. tabla 1). Este tipo de ejercicio ayuda a mantener la forma física. Cada semana de reposo suele precisar 2 semana o más de ejercicio para recuperar el nivel previo. El Paciente lesionado debe recuperar la flexibilidad, resistencia y potencia antes de volver de lleno a la actividad deportiva.
Ortosis. La pronación excesiva se trata con frecuencia mediante ortosis (plantillas). Pueden ser flexibles, semirrígidas o rígidas y se pueden extender en dirección proximal a la cabeza de los metatarsianos o proximal o más allá de los dedos. La mayoría de las plantillas para corredores son semirrígidas y se extienden hasta un punto proximal a los dedos. Las buenas zapatillas para correr deben tener un contrafuerte de talón rígido para controlar el retropié, una montura para evitar que el pie se deslice medialmente sobre la ortosis con pronación excesiva y un reborde almohadillado para evitar que el tobillo gire excesivamente hacia adentro. También deben dejar espacio para la plantilla, que suele reducir un número la anchura del calzado.
Lesiones mas frecuentes
I. Fractura del metatarsiano por sobrecarga
Los corredores se elevan sobre los dedos (despegue), ejerciendo una presión excesiva sobre la cabeza de los metatarsianos, especialmente los dos primeros. El segundo, tercero y cuarto son susceptibles a la fractura porque sus diáfisis son muy delgadas. Los factores de riesgo son el pie cavo, los zapatos que absorben mal los impactos y la osteoporosis.
Síntomas, signos y diagnóstico
Los Pacientes suelen presentarse con dolor en el antepié, tras un esfuerzo intenso o prolongado, que desaparece a los pocos segundos de dejar el ejercicio. Al volver al ejercicio el inicio del dolor es cada vez más temprano, y puede llegar a ser tan intenso que impide el ejercicio y persiste incluso después de que el Paciente esté en reposo en cama. La palpación del área tumefacta produce dolor. La radiografía no permite diagnosticar la fractura hasta que se forma el callo, de 2 a 3sem después de la lesión. La gammagrafía ósea con difosfonato de tecnecio es necesaria para el diagnóstico con cierta frecuencia.
Tratamiento
El tratamiento consiste en evitar la carrera, usar el calzado apropiado para absorber los impactos y, tras la consolidación, realizar la carrera sobre hierba u otras superficies blandas. No suele ser necesaria la inmovilización con escayola, aunque cuando se utiliza se debe mantener durante 1 a 2 semana porque pueden provocar una atrofia muscular excesiva y retrasar la rehabilitación. La consolidación suele tardar de 3 a 12 semana (incluso más en Pacientes ancianos o debilitados). Las mujeres con fracturas por sobrecarga recidivantes pueden presentar osteoporosis y deben ser evaluadas y tratadas.
II. Síndrome compartimental por ejercicio
Anterolateral
Los músculos del compartimiento anterior (tibial anterior, extensor largo del dedo gordo, extensor largo de los dedos) mantienen elevado el antepié durante el descenso del pie y se contraen excéntricamente una vez que el talón contacta con el suelo. Los músculos sóleo y gemelos, más voluminosos, tiran del pie hacia abajo. La tremenda tensión generada por la contracción excéntrica puede lesionar los músculos del compartimiento anterior.
Síntomas, signos y diagnóstico
El dolor en los músculos del compartimiento anterior comienza inmediatamente después de que el talón golpea contra el suelo durante la carrera. Si se sigue corriendo, el dolor se hace constante. Con el tiempo se produce hipersensibilidad en un punto sobre el compartimiento muscular anterior. El diagnóstico se basa en los síntomas y signos clínicos.
Tratamiento
El tratamiento incluye el reposo deportivo, estiramiento de los músculos de la pantorrilla y fortalecimiento de los músculos del compartimiento anterior después de su curación, realizando el ejercicio del asa de cubo a días alternos, por ejemplo (v. tabla 2).
Posteromedial
Los músculos del compartimiento posteromedial supinan el antepié y elevan y evierten el talón inmediatamente antes del despegue del pie. El aumento de la tracción sobre estos músculos se produce por una pronación excesiva y por correr en pistas con bancada o terrenos con desnivel (exacerbado por usar calzado que no limita la pronación de manera adecuada). La pronación excesiva hace que el arco caiga por debajo de lo normal, aumentando la fuerza necesaria para elevarlo durante la supinación.
Se produce una tendinitis en los músculos del compartimiento posterior profundo (flexor largo del dedo gordo, flexor largo de los dedos, tibial posterior). Al continuar la carrera, el dolor puede progresar hacia los músculos. La tracción sobre el tibial posterior puede separar el músculo de su origen óseo, produciendo hemorragia subperióstica y periostitis. Con la tracción continuada se puede producir una avulsión parcial de la tibia.
Síntomas, signos y diagnóstico
El dolor suele comenzar en los músculos del compartimiento posteromedial, de 2 a 20 cm por encima del maléolo medial. Se hace más intenso cuando se levantan los dedos o se evierte el pie. Con la carrera continuada, el dolor se desplaza hasta afectar la cara medial de la tibia, alcanzando hasta 5 a 10 cm de la rodilla. Existe una hipersensibilidad localizada en la cara medial de la tibia en algún punto por encima del maléolo medial hasta inmediatamente por debajo de la rodilla. Puede ser necesaria la gammagrafía ósea para diferenciar el síndrome posteromedial de las fracturas de tibia por sobrecarga.
Tratamiento
Se debe interrumpir la carrera para evitar el dolor. El uso de calzado con contrafuerte de talón rígido y soporte especial para el arco para limitar la pronación, evitar la carrera en pistas con bancada y terrenos con desnivel y el fortalecimiento de los músculos posteromediales lesionados por ejercicios de elevación de los dedos y movimientos de pronación (v. tabla 3) pueden ser muy útiles.
Si los músculos flexor largo de los dedos y tibial posterior sufren avulsión de sus inserciones en la cara posterior de la tibia, el tratamiento puede consistir en evitar la carrera durante un tiempo prolongado. Los difosfonatos o el nebulizador nasal de calcitonina de salmón durante 3 a 6 meses pueden mejorar el síndrome que no responde a otras medidas. A veces ningún tratamiento es efectivo.
III. Tendinitis poplítea
El músculo poplíteo se origina en la cara lateral del cóndilo femoral lateral y se inserta en el área triangular de la cara dorsal de la tibia. Limita el desplazamiento anterior del fémur junto con el ligamento cruzado anterior. La carrera en descenso de pendientes y la pronación excesiva tienden a aumentar el desplazamiento femoral anterior y la tensión sobre el tendón poplíteo.
Síntomas, signos y diagnóstico
La sensibilidad del tendón poplíteo se acentúa por el descenso de pendientes. El diagnóstico requiere que el Paciente se siente con la cara lateral del talón de la extremidad afectada descansando sobre la rodilla de la otra pierna: se palpa una zona sensible inmediatamente anterior al ligamento colateral peroneo.
Tratamiento
El Paciente debe usar una cuña varizante en el calzado (cuña de forma triangular que se coloca en la mitad medial del espacio entre el talón y el cuerpo del calzado) o una ortosis para limitar la pronación. Se debe evitar el ejercicio en carrera hasta que se pueda realizar sin dolor, evitando el descenso de pendientes durante algunas semanas más.
IV. Tendinitis aquílea
Durante la carrera los músculos de la pantorrilla bajan el antepié contra el suelo después del apoyo del talón y elevan el talón durante la fase de despegue. La tendinitis del tendón de Aquiles se produce por fuerzas repetitivas que causan inflamación del tendón.
Durante la carrera en descenso de pendientes el antepié apoya contra el suelo con más fuerza que en terreno llano porque cae más y tiene más distancia para acelerar. Durante la carrera en pendiente ascendente el talón está mucho más bajo que el antepié, por lo que los músculos de la pantorrilla ejercen más fuerza para elevar el talón antes de la fase de despegue.
Un contrafuerte de talón blando permite un movimiento excesivo del talón en el interior del calzado. El retropié es menos estable y el tendón de Aquiles tiene que traccionar de una inserción oscilante, ejerciendo una tensión no uniforme sobre el tendón y aumentando la probabilidad de rotura. El calzado con suela rígida que no se flexiona inmediatamente por detrás de la primera articulación metatarsofalángica produce una presión excesiva sobre el tendón de Aquiles antes del despegue. Los factores biomecánicos son una pronación excesiva, apoyo del talón demasiado posterior, genu varo (rodillas arqueadas), musculatura isquiotibial y de la pantorrilla tensa, pie cavo, tendón de Aquiles poco extensible y deformidad en varo del talón.
Síntomas y signos
El tendón de Aquiles no tiene una vaina sinovial verdadera, pero está rodeado por un paratendón (tejido areolar graso que separa el tendón de su vaina). El dolor inicial de la tendinitis del tendón de Aquiles está producido por afectación del paratendón más que del propio tendón. El dolor es más intenso cuando el Paciente se levanta por la mañana y suele mejorar con la deambulación continuada, ya que el tendón se desplaza con más libertad dentro del paratendón. De forma similar el dolor aumenta al iniciar el ejercicio y suele mejorar al progresar éste. El tendón de Aquiles es doloroso cuando se comprime entre los dedos.
Si se ignora el dolor y se continúa corriendo, la inflamación se propaga al tendón, que puede sufrir degeneración mucoide y fibrosis. En este caso el dolor en el tendón es constante y empeora con los movimientos.
Tratamiento
El deportista debe dejar de correr. Se puede reducir la tensión sobre el tendón colocando una cuña elevadora en el calzado, mediante estiramiento de los isquiotibiales tan pronto como esta maniobra no produzca dolor y con el uso de calzado con suela flexible que se doble con facilidad inmediatamente detrás de la primera articulación metatarsofalángica. El control del retropié puede mejorar por la inserción de ortosis en el calzado con contrafuerte de talón rígido y fuerte. El tendón de Aquiles se puede fortalecer realizando elevaciones sobre los dedos si esta maniobra no produce dolor (v. tabla 3). El Paciente debe evitar la carrera rápida con ascenso y descenso de pendientes hasta que el tendón haya curado.
V. Dolor femororrotuliano (Rodilla de corredor)
El dolor femororrotuliano está producido por una rótula alta (una rótula en posición elevada de origen congénito), plicas (bandas fibrosas insertadas en la rótula), isquiotibiales poco flexibles, tendón de Aquiles poco distensible, tensión del vasto lateral, tracto iliotibial y retináculo lateral, debilidad del músculo vasto medial y ángulo Q (formado entre el tendón rotuliano y el eje mayor del muslo) superior a 15°.
Durante la pronación, la zona inferior de la pierna gira en dirección medial, mientras que el cuádriceps tracciona de la rótula lateralmente y el vasto medial lo hace en dirección medial.
La causa tratable más frecuente es una combinación de pronación excesiva y tracción lateral exagerada de la rótula, que hace que la rótula roce contra el cóndilo lateral del fémur (v. fig.).
Síntomas, signos y diagnóstico
El dolor suele ser anteromedial y anterolateral a la rótula y por detrás de ella. Suele aparecer cuando el Paciente corre descendiendo una pendiente, pero acaba por aparecer durante la carrera en cualquier tipo de superficie e incluso cuando el Paciente no corre (como al bajar escaleras).
Cuando la rótula mira hacia arriba con el Paciente sentado y las rodillas flexionadas a 90°, se puede suponer que existe una rótula alta.
Tratamiento
Se debe interrumpir el ejercicio en carrera hasta que se pueda realizar sin dolor. Se permite montar en bicicleta si esto no produce dolor. Puede ser útil hacer ejercicios de estiramiento de los isquiotibiales y cuádriceps, empleando soportes de arco (si el dolor continúa puede ser necesaria una ortosis a medida), así como ejercicios para fortalecer el vasto medial (v. tabla 4).
VI. Distensión en la musculatura temoral posterior (Desgarro de isquiotibiales)
El músculo cuádriceps flexiona la cadera y extiende la rodilla durante la carrera y el salto. La contracción simultánea del cuádriceps y los isquiotibiales puede producir una distensión muscular femoral posterior si los isquiotibiales tienen una potencia menor del 60% de la del cuádriceps.
Síntomas, signos y diagnóstico
La distensión muscular femoral posterior suele presentarse como un dolor agudo en la cara posterior del muslo cuando los músculos se contraen de manera brusca y violenta (p. ej., cuando un velocista despega de los tacos de salida o un saltador de altura despega de la pista). Cuando se comprimen los músculos de la región posterior del muslo, el Paciente presenta dolor que no se extiende por debajo de la rodilla. El dolor ciático no suele producir sensibilidad localizada y suele irradiarse por debajo de la rodilla. El dolor femoral posterior profundo puede estar producido por fracturas por sobrecarga del fémur y con frecuencia sólo puede diagnosticarse mediante gammagrafía ósea.
Tratamiento
Se recomienda reposo, hielo, compresión y elevación durante la fase aguda. También puede ser útil la reafirmación, evitar la carrera y el salto y el fortalecer los músculos isquiotibiales lesionados después de iniciada la fase de curación (v. tabla 4).
VII. Síndrome piriforme
El dolor ciático puede estar producido por compresión del nervio ciático por el músculo piriforme (piramidal). El músculo piriforme se extiende desde la superficie pélvica del sacro al borde superior del trocánter mayor femoral y, durante la carrera o la sedestación, puede comprimir el nervio ciático en la zona donde el nervio sale bajo el piriforme para colocarse sobre los músculos gemelos y obturador interno.
Síntomas y signos
El dolor crónico punzante, quemante o con entumecimiento nace en la nalga, pero se puede irradiar siguiendo el trayecto del nervio ciático hacia abajo por toda la cara posterior del muslo y la tibia y por la cara anterior de la tibia. El dolor suele ser crónico y empeora cuando se presiona el piriforme contra el nervio ciático (p. ej., mientras se está sentado en el inodoro, el asiento del coche o un sillín de bicicleta estrecho, o durante la carrera). A diferencia del dolor piriforme, la compresión del nervio ciático por material discal suele acompañarse de dolor lumbar, en especial durante la extensión lumbar.
Diagnóstico
Es esencial una exploración física meticulosa para realizar el diagnóstico. La maniobra de Freiberg (rotación medial forzada del muslo extendido) pone en tensión el músculo piriforme, produciendo dolor. La maniobra de Pace (abducción de la extremidad afectada) despierta el dolor en el Paciente sentado. Para la maniobra de Beatty, el Paciente yace en una camilla sobre el lado no afectado. Se coloca la pierna afectada por detrás de la no afectada con la rodilla flexionada sobre la camilla. Al elevar la pierna unos centímetros separándola de la camilla se produce dolor en la nalga. Para la prueba de Mirkin, el Paciente debe estar en bipedestación, manteniendo las rodillas rectas e inclinándose lentamente hacia el suelo. El explorador debe presionar sobre la nalga en el lugar donde el nervio ciático cruza al músculo piriforme, produciendo dolor que comienza en el punto de contacto y se extiende hacia abajo por la cara dorsal del muslo. También se puede producir dolor durante la exploración pélvica o rectal.
Tratamiento
El Paciente debe dejar de correr, montar en bicicleta o realizar cualquier actividad que produzca el dolor. Un Paciente cuyo dolor empeora al estar sentado debe levantarse de inmediato o, si es incapaz, debe cambiar de postura para elevar el área dolorosa del asiento. Los ejercicios de estiramiento, aunque se recomiendan con frecuencia, son beneficiosos en pocas ocasiones, y cualquier movimiento que eleve la rodilla contra resistencia suele empeorar los síntomas. La inyección de corticoides en la región donde el músculo piriforme cruza el nervio ciático suele producir mejoría, presumiblemente por reducción de la grasa que rodea el músculo, reduciendo la probabilidad de compresión del nervio.
VIII. Esguince lumbar
(Dorsalgia del levantador de pesas)
Cualquier fuerza de intensidad suficiente puede producir un desgarro en los músculos y tendones de la zona lumbar. Esto se produce con frecuencia en los deportes que requieren empujar o traccionar contra resistencia elevada (p. ej., levantamiento de pesas, fútbol americano) o un giro brusco de la espalda (p. ej., baloncesto, béisbol, golf).
Los factores de riesgo incluyen una lordosis lumbar acentuada, una pelvis inclinada hacia adelante, unos músculos paravertebrales débiles y poco distensibles, unos isquiotibiales poco distensibles, una musculatura abdominal débil y una estructura lumbar intrínsecamente débil (p. ej., artritis, espondilolisis, espondilolistesis, rotura discal, estenosis vertebral, tumor, epifisitis de Scheuermann).
Síntomas, signos y diagnóstico
Durante el giro, al empujar o al traccionar el Paciente experimenta dolor lumbar brusco. Al principio se puede continuar con el ejercicio, pero después de 2 a 3 h la hemorragia distiende los músculos y tendones y el espasmo muscular resultante produce un dolor intenso que empeora con los movimientos de la espalda. El Paciente prefiere permanecer en posición fetal, con las rodillas flexionadas y la columna lumbar arqueada hacia atrás (es decir, el tronco flexionado).
En la exploración física puede existir dolor localizado o espasmo e hipersensibilidad difusa en la región lumbar, agravados por cualquier movimiento, especialmente por la flexión hacia adelante. El dolor localizado en la columna lumbar, asociado con aumento importante del mismo en extensión, debe hacer que se sospeche la presencia de espondilolistesis (fractura de la porción interarticular).
Tratamiento
El Paciente debe tratarse mediante reposo, hielo y compresión lo más pronto posible. El tratamiento del Paciente debe consistir en reposo, hielo y compresión (la elevación no es posible en lesiones del tronco). Una vez que comienza la curación, la mayoría de los Pacientes se benefician de los ejercicios de fortalecimiento de los músculos abdominales y de estiramiento y fortalecimiento de los músculos paravertebrales para recuperar la flexibilidad.
La lordosis lumbar exagerada aumenta la tensión sobre los músculos y ligamentos que estabilizan la columna. El grado de afectación viene determinado por la inclinación de la pelvis. Los ejercicios que producen inclinación hacia atrás de la parte superior de la pelvis reducen la lordosis lumbar. Así, se deben acortar los músculos rectos del abdomen por medio de ejercicios contra resistencia y elongar los músculos isquiotibiales y cuádriceps mediante ejercicios de estiramiento. El tratamiento a largo plazo consiste en la realización de ejercicios lumbares (v. tabla 5).
IX. Epicondilitis lateral (Codo de tenista)
Etiología
Este síndrome por sobrecarga está producido por una tensión mantenida sobre los músculos de la presión (extensor radial del carpo corto y largo) y los músculos supinadores (supinador largo y corto) del antebrazo, que se originan en el epicóndilo lateral del húmero. El dolor comienza en los tendones extensores cuando se extiende la muñeca contra resistencia (p. ej., al usar un destornillador). Si el esfuerzo se mantiene, los músculos y tendones duelen incluso en reposo, y se produce una hemorragia subperióstica, periostitis, calcificación y formación de osteofitos en el epicóndilo lateral.
Tratamiento
El tratamiento consiste en reposo, hielo, estiramiento, fortalecimiento y reducción de la intensidad del deporte para permitir un cambio adaptativo. Se debe evitar cualquier actividad que produzca dolor al extender o pronar la muñeca. Al iniciarse la curación se pueden realizar ejercicios para fortalecer los extensores de la muñeca (v. tabla 6). También se recomiendan en la mayoría de los casos ejercicios para fortalecer los flexores y pronadores de la muñeca (v. tabla 7).
X. Epicondilitis medial_(Codo de jugador de golf, codo de jugador de baloncesto, codo de portador de maletas)
La flexión y pronación forzada de la muñeca puede lesionar los tendones que se insertan en el epicóndilo medial. Este tipo de fuerza se produce durante el servicio de tenis con mucho efecto (con raqueta pesada, bolas pesadas, empuñadura infradimensionada o servicio con efecto o mucha tensión del cordaje, junto con debilidad de los músculos de hombro y mano), lanzamiento en béisbol, lanzamiento de jabalina o al llevar una maleta muy pesada. Si el Paciente continúa forzando los flexores de la muñeca, el tendón se puede separar del hueso, produciendo una hemorragia subperióstica, periostitis, formación de osteofitos y desgarro del ligamento colateral medial.
Síntomas, signos y diagnóstico
El Paciente refiere dolor en los tendones flexores y pronadores (que se originan en el epicóndilo medial) y en el epicóndilo medial cuando se flexiona o prona la muñeca contra resistencia o al comprimir una pelota de goma dura.
Para confirmar el diagnóstico el explorador hace sentar al Paciente en una silla con el antebrazo apoyado sobre la mesa. Se supina la mano, y el Paciente intenta levantar la mano flexionando la muñeca mientras que el explorador hace resistencia en sentido contrario. Se produce dolor en el epicóndilo medial y en los tendones flexores y pronadores.
Tratamiento
El Paciente debe evitar cualquier actividad que produzca dolor al flexionar o pronar la muñeca. Se le debe enseñar al Paciente a golpear la bola aplicando más fuerza en el hombro y realizando ejercicios para fortalecer los flexores y pronadores de la muñeca (v. tabla 7). También se deben realizar ejercicios para fortalecer los extensores de la muñeca (v. tabla 6). En los casos en los que el dolor no mejora está indicado el tratamiento quirúrgico, que suele conseguir buenos resultados.
XI. Tendinitis del manguito de los rotadores (Hombro de nadador, hombro de tenista, hombro de lanzador, síndrome de pinzamiento subacromial)
El manguito de los rotadores (supraespinoso, infraespinoso, subescapular y redondo menor) mantiene la cabeza humeral en la fosa glenoidea de la escápula. La rotura e inflamación de estos tendones suele producirse en los deportes que requieren movimientos repetitivos del brazo por encima de la cabeza (p. ej., béisbol, natación a estilo libre, espalda y mariposa, levantamiento de pesas y deportes de raqueta). La elevación hacia adelante hace que la cabeza humeral, con el hombro en flexión anterógrada, choque contra el acromión y el ligamento coracoacromial, que rozan contra el tendón del supraespinoso. La irritación crónica puede producir bursitis subacromial, inflamación y erosiones de los tendones. Una fuerza excesiva aguda puede producir una rotura en el manguito rotador. Si se continúa con el ejercicio a pesar del dolor, la lesión progresa a una periostitis y a la avulsión de los tendones de sus inserciones en las tuberosidades del húmero.
Síntomas, signos y diagnóstico
El dolor se produce inicialmente sólo durante la práctica del deporte que requiere la elevación del brazo por encima de la cabeza con flexión hacia adelante. Más tarde, el dolor puede producirse al mover el brazo hacia adelante, como al estrechar la mano de alguien. Habitualmente el dolor se produce al empujar objetos, sin dolor al traccionar de éstos.
Para palpar el manguito de los rotadores se debe abducir el brazo hacia atrás separándolo del cuerpo en rotación medial con el codo extendido. El Paciente refiere dolor sobre los tendones, especialmente cuando se eleva el brazo por encima del hombro, pero no cuando el brazo se mantiene pegado al cuerpo. La aducción del brazo por delante del tórax produce un dolor intenso. La abducción humeral es débil, debido por lo general a atrofia del deltoides por desuso. La RM no puede detectar la mayoría de las veces una rotura parcial del manguito de los rotadores, pero sí las roturas completas.
Tratamiento
Los tendones lesionados deben permanecer en reposo y se deben fortalecer los músculos del hombro no afectados (v. tabla 8). El Paciente debe evitar los movimientos de empujar y realizar movimientos de tracción siempre que no produzcan dolor. Puede ser necesaria la cirugía si la lesión es grave, si existe una rotura completa del manguito de los rotadores o si no se produce la curación en 6 meses.
XII. Esguinces de tobillo
El tobillo está estabilizado lateralmente por el ligamento peroneoastragalino anterior (LPAA), el ligamento peroneocalcáneo (LPC) y el ligamento peroneoastragalino posterior (LPAP). En el esguince de tobillo el primero en romperse por lo general es el LPAA y después el LPC. Si el LPAA está roto, se debe explorar la posible rotura concomitante del LPC: en el 64% de los casos se lesiona sólo el LPAA, mientras que en el 17% también lo hace el LPC. El LPAP se rompe en raras ocasiones.
Las personas con laxitud ligamentosa que tienen una inversión subastragalina exagerada suelen ser propensas a las lesiones por inversión. La debilidad de los tendones peroneos es un factor predisponente, presente en ocasiones, que puede deberse a patología del disco intervertebral lumbar. El antepié valgo, en el que el antepié tiende a la eversión durante el ciclo de la marcha provocando que la articulación subastragalina lo compense mediante inversión, puede predisponer al esguince de tobillo. Algunas personas presentan una tendencia heredada a desarrollar articulaciones subastragalinas con inversión (varo subastragalino ).
Síntomas, signos y diagnóstico
Se examinan la estructura y función del pie para detectar factores predisponentes. La simple palpación de la cara lateral del tobillo determina la localización de la lesión ligamentosa. El esguince de tobillo se puede clasificar clínicamente dependiendo de los síntomas de afectación del tejido blando (v. tabla 9). El signo del cajón es útil para detectar la rotura del LPAA. Cuando el LPAA está roto es posible el desplazamiento anterior del astrágalo. El paciente se sienta en el lateral de una mesa con las piernas colgando. Con la mano izquierda del explorador colocada frente a la pierna del paciente, la mano derecha del explorador sujeta el talón del paciente y trata de desplazar el astrágalo en dirección anterior.
Las radiografías de esfuerzo del tobillo pueden contribuir a determinar la extensión de la lesión ligamentosa. Se deben hacer radiografías anteroposteriores (con 15° de rotación medial) de la mortaja. Si la diferencia en la inclinación del astrágalo supera los 5°, se puede considerar que existe un deterioro funcional. Si la diferencia es mayor de 10°, los síntomas aumentan mucho y se produce un tobillo inestable con frecuencia.
La RM puede mostrar la integridad de los ligamentos colaterales del tobillo, especialmente en pacientes alérgicos al contraste empleado en la artrografía.
La artrografía del tobillo ayuda a determinar la localización y extensión exactas de la lesión ligamentosa y está indicada sólo cuando se valora la corrección quirúrgica de un ligamento roto. Sin embargo, la técnica se debe practicar en los primeros días tras el traumatismo, porque el retraso produce resultados poco fiables.
Tratamiento
En estos pacientes está indicado el control profiláctico del desplazamiento del tobillo mediante ortosis. El esguince de tobillo se trata según su clasificación (v. tabla 9). La cirugía no suele estar indicada porque la extrema fragmentación del ligamento hace que la reparación sea muy difícil. Algunos cirujanos emplean la inmovilización con escayola para las roturas aisladas del LPAA, pero recomiendan la reparación quirúrgica cuando se rompe también el LPC.
Complicaciones
Cuerpo meniscoide. Es un nódulo pequeño que se encuentra en el LPAA. El atrapamiento entre el maléolo externo y el astrágalo de este ligamento capsular revestido de sinovial, causado por una lesión de grado 2 o 3, produce una sinovitis persistente y, con el tiempo, una tumefacción por fibrosis con induración permanente. La inmovilización tiene poco sentido. La infiltración con corticoides solubles e insolubles y un anestésico local entre el astrágalo y el maléolo externo suele producir una mejoría importante y duradera. La cirugía está indicada en muy pocas ocasiones.
Neuralgia del nervio cutáneo dorsal. Esta rama del nervio peroneo superficial cruza sobre el LPAA y suele lesionarse como consecuencia de un esguince por inversión. La percusión del nervio reproduce con frecuencia el signo de Tinel (v. más atrás). En ocasiones son efectivos los bloqueos nerviosos con anestésicos locales.
Tenosinovitis de los peroneos. La tumefacción crónica bajo el maléolo externo debida a tenosinovitis de los tendones peroneos está producida por eversión crónica de la articulación subastragalina durante la deambulación. En pocos casos, los tendones peroneos luxados por esguinces graves de repetición pueden presentar tumefacción e hipersensibilidad.
Algodistrofia (distrofia simpática refleja, atrofia refleja postraumática de Sudeck). Tumefacción dolorosa del pie asociada con osteoporosis difusa que puede deberse a un espasmo vascular secundario a esguince de tobillo. El edema se debe diferenciar del producido por la lesión ligamentosa. De modo característico, el dolor parece desproporcionado para los hallazgos clínicos. Es característica la presencia de múltiples puntos gatillo de dolor que se desplazan de un sitio a otro y de cambios en la humedad o color de la piel.
Síndrome del seno del tarso. La patogenia del dolor persistente en el seno del tarso tras esguinces de tobillo sigue siendo incierta. Puede estar involucrada la rotura parcial del ligamento interóseo astragalocalcáneo o haz del ligamentocruzado inferior del tobillo. Dado que el seno del tarso suele ser sensible en condiciones normales, se deben explorar ambos tobillos. Debido a que el LPAA es sensible cerca del seno del tarso, los pacientes con dolor persistente sobre el LPAA suelen ser diagnosticados de manera errónea de dolor en el seno del tarso. El tratamiento consiste en la infiltración de 0,25 ml de acetónido de triamcinolona (40 mg/ml) con 1 ml de lidocaína al 2% en adrenalina 1: 100.000 en el seno del tarso.
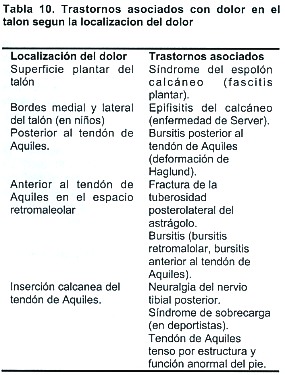
Trastornos asociados con dolor en talón
El diagnóstico diferencial suele estar basado en la localización del dolor (v. tabla 10).
l. Síndrome del espolón calcáneo
Dolor en la cara plantar del calcáneo producido por la tracción de la fascia plantar sobre el periostio con presencia de espolón calcáneo en las radiografías o sin ella.
Los espolones son probablemente el resultado de tracción o estiramiento excesivos del periostio del calcáneo por la fascia plantar. El estiramiento puede producir dolor a lo largo del borde interno de la fascia plantar (fascitis plantar). El pie plano y la contractura del tendón de Aquiles pueden producir espolones calcáneos por el aumento de la tensión en la fascia plantar.
Síntomas, signos y diagnóstico
La región inferior del calcáneo tiende a ser dolorosa durante el inicio del desarrollo de un espolón, debido a la tracción de la fascia plantar sobre el periostio, incluso con signos radiográficos muy sutiles o sin ellos. Al aumentar de tamaño el espolón, suele mejorar el dolor, probablemente por los cambios adaptativos del pie. El espolón se puede hacer doloroso de forma súbita después de ser asintomático, con frecuencia tras un traumatismo local (p. ej., lesión deportiva, v. cap 62). En ocasiones se desarrolla una bolsa sinovial que se puede inflamar (bursitis calcánea inferior) produciendo aumento de temperatura en la planta del talón, con dolor pulsátil.
A la exploración, la presión firme con el pulgar aplicada sobre el centro del talón produce más dolor. El dolor provocado por una presión digital firme sobre todo el borde de la fascia con el tobillo en flexión dorsal confirma la presencia de fascitis plantar asociada.
Aunque la demostración de un espolón calcáneo en la radiografía confirma el diagnóstico, una radiografía negativa no puede descartarlo por completo. Pocas veces los espolones calcáneos aparecen mal definidos en las radiografías, mostrando la formación de hueso nuevo débil, que sugiere una artropatía seronegativa o HLA-B27 (p.ej., espondilitis anquilosante, síndrome de Reiter). La AR y la gota son otras causas posibles.
Estas artropatías, que suelen ser indistinguibles de las causas locales de dolor en el talón por la presencia de tumefacción y calor moderados o intensos, se comentan en otras secciones del Manual.
Tratamiento
Los ejercicios de estiramiento de la pantorrilla y las férulas nocturnas suelen ser efectivas para eliminar o disminuir el dolor, por lo que son recomendables. El uso de cintas o vendajes adhesivos (similar al control con ortosis) alivia la tensión sobre la fascia plantar y reduce la tracción perióstica dolorosa. También se deben usar AINE por v.o. La infiltración con un anestésico local sin corticoide suele ser efectiva. Cuando existen signos y síntomas de inflamación (p. ej., calor leve, inflamación, antecedentes de dolor pulsátil [bursitis calcánea inferior]) está indicada una mezcla de corticoides solubles e insolubles. La infiltración se hace perpendicular al borde medial del talón, dirigiéndola hacia el punto gatillo.
II. Epifisitis del calcáneo (Enfermedad de Sever)
Fragmentación dolorosa del cartílago del talón que aparece en niños.
El calcáneo se desarrolla a partir de dos centros de osificación. Uno está presente en el nacimiento y el otro suele aparecer hacia los 8 años. Antes de la osificación completa (por lo general hacia los 16 años), los dos huesos o las fibras de la inserción tendinosa en las epífisis están conectados por cartílago. La tracción excesiva por actividades vigorosas fragmenta este cartílago en ocasiones.
Diagnóstico y tratamiento
El diagnóstico está basado en la localización típica del dolor a lo largo de los bordes del calcáneo (centros de crecimiento del talón), la edad del paciente y los antecedentes de práctica deportiva. En ocasiones existe calor y tumefacción local. Las radiografías no son útiles.
Las plantillas (taloneras) reducen la tracción del tendón de Aquiles sobre el talón. La inmovilización del pie con escayola suele ser efectiva. La comunicación con el paciente y sus padres debe ser adecuada, ya que los síntomas pueden persistir durante varios meses.
III. Bursitis posterior al tendón de aquiles (Deformidad de Haglund)
Inflamación de la bolsa situada sobre el tendón de Aquiles, provocada por cambios en la posición y función del talón.
La bursitis posterior del tendón de Aquiles aparece sobre todo en mujeres jóvenes, pero puede existir en hombres. El talón tiende a funcionar en posición de inversión durante el ciclo de la marcha, comprimiendo excesivamente los tejidos blandos entre la cara posterolateral del calcáneo y el contrafuerte del calzado (la zona rígida elevada que forma el talón del zapato). Esta zona del calcáneo se hace prominente, se puede palpar con facilidad y se confunde con frecuencia con una exostosis.
Síntomas y signos
En la fase inicial sólo se aprecia una pequeña área eritematosa, ligeramente indurada y sensible en la zona posterosuperior del talón. Los pacientes suelen colocar cinta adhesiva sobre la zona para reducir la presión del zapato. Cuando la bolsa inflamada aumenta de tamaño, se convierte en un bulto eritematoso y doloroso sobre el tendón. En ocasiones la tumefacción sobrepasa ambos lados del tendón, dependiendo del tipo de calzado. En los casos crónicos, la bolsa se hace fibrosa de forma permanente.
Tratamiento
Las almohadillas de silicona o fieltro elevan el talón, eliminando la presión por el calzado. Una ortosis para el zapato controla la movilidad anormal del talón. La dilatación del zapato o la abertura posterior del mismo pueden aliviar la inflamación en algunos casos. El uso de protectores alrededor de la bolsa permite reducir la presión en ocasiones. Los AINE por v.o. ofrecen alivio temporal. La infiltración de un corticoide soluble con un anestésico local reduce la inflamación. Se debe tener precaución cuando se infiltra cerca del tendón de Aquiles. Cuando el tratamiento conservador no consigue buenos resultados, puede estar indicada la extirpación quirúrgica de la región posteroexterna del calcáneo.
IV. Fractura de la tuberosidad posterolateral del astrágalo
Fractura debida a flexión plantar en la que se produce un impacto sobre la tuberosidad del astrágalo por el borde posteroinferior de la tibia.
La fractura de la tuberosidad posterolateral suele producirse por un salto brusco sobre el pie o los dedos (p. ej., en baloncesto o tenis) o por saltar hacia atrás desde una silla con fuerza. Las personas que caminan sobre los dedos tienen una elongación de la tuberosidad astragalina lateral (apófisis de Stieda) y parecen ser más propensos a esta lesión.
Síntomas, signos y diagnóstico
Es frecuente el dolor y la tumefacción por detrás del tobillo, con dificultad para descender pendientes o bajar escaleras. La tumefacción puede ser persistente, sin antecedente claro de traumatismo. Puede existir un aumento de temperatura discreto. La flexión plantar reproduce el dolor y la flexión dorsal del dedo gordo también. La radiografía del tobillo en proyección lateral confirma el diagnóstico. Las radiografías bilaterales permiten descartar que se trate de un os trigonum .
Tratamiento
Está indicada la inmovilización con escayola durante 4 a 6 sem. Si el dolor persiste y existe inflamación de tejidos blandos, pueden ser efectivas las infiltraciones de corticoides mezclados con anestésico. Puede ser necesaria la extirpación quirúrgica de la tuberosidad lateral.
V. Bursitis anterior al tendón de aquiles (Enfermedad de Albert)
Inflamación de la bolsa situada en posición anterior a la inserción del tendón de Aquiles en el calcáneo.
La bursitis anterior del tendón de Aquiles puede aparecer por traumatismo o artritis inflamatoria (p. ej., AR). Cualquier situación que aumente la tensión sobre el tendón o factores como un zapato rígido o con contrafuerte elevado pueden producirla.
Síntomas, signos y diagnóstico
Los síntomas de bursitis producidos por traumatismo tienen un comienzo rápido; los de la bursitis producida por enfermedad sistémica tienen un inicio gradual. Son frecuentes el dolor, la tumefacción, el aumento de temperatura en el espacio retrocalcáneo y la dificultad para caminar o calzarse el zapato. Al principio la inflamación se localiza anterior al tendón de Aquiles, pero con el tiempo se extiende en dirección medial y lateral. El calor y la tumefacción contiguos al tendón, con dolor localizado fundamentalmente en los tejidos blandos, diferencian este trastorno de la fractura de la tuberosidad posterolateral. Son necesarias las radiografías para descartar fracturas o cambios reumatoides erosivos en el calcáneo.
Tratamiento
El tratamiento se realiza mediante inyección en el interior de la bolsa de un corticoide soluble mezclado con anestésico local. Se debe tener cuidado para evitar infiltrar directamente el tendón de Aquiles. También se recomiendan las compresas calientes y el reposo.
VI. Neuralgia del nervio tibial posterior
Término que se refiere normalmente al dolor que se extiende siguiendo el curso del nervio tibial posterior (neuralgia).
En el tobillo el nervio tibial posterior pasa a través de un canal osteofibroso bajo el retináculo flexor (ligamento lacinado) y se divide en los nervios plantares interno y externo. El síndrome del túnel tarsiano se refiere a la compresión del nervio en el interior de este canal, pero el término se ha aplicado de manera poco estricta a la neuralgia del nervio tibial posterior de diferentes causas. La sinovitis de los tendones flexores del tobillo producida por una función anormal del pie o artritis inflamatoria puede producir en ocasiones neuralgia por compresión del nervio tibial posterior, así como edema por estasis venosa (con menos frecuencia).
Síntomas, signos y diagnóstico
El dolor (en ocasiones quemante y con escozor) se localiza en el tobillo y alrededor del mismo y suele extenderse a los dedos. El dolor empeora durante la deambulación y mejora con el reposo. El dolor puede aparecer también durante la bipedestación o al utilizar determinados tipos de calzado.
La percusión o palpación del nervio tibial posterior bajo el maléolo interno en la zona de compresión o lesión suele producir un hormigueo distal (signo de Tinel). Las pruebas electrodiagnósticas pueden confirmar el diagnóstico y se deben realizar en todos los pacientes que se vayan a someter a cirugía del pie. Cuando existe tumefacción en la región del nervio, se debe intentar determinar su causa (p. ej., enfermedad reumática, flebitis, fractura).
Tratamiento
La inmovilización del pie en posición neutra o con inversión ligera o el uso de una ortosis para el calzado que mantenga el pie en posición de inversión reduce la tensión sobre el nervio. En los casos en los que no existe compresión osteofibrosa del nervio en el interior del canal, la infiltración local de corticoides insolubles con un anestésico local puede ser efectiva. La cirugía de descompresión puede ser necesaria en los casos recalcitrantes.
Trastornos asociados con metatarsalgia
l. Dolor del nervio interdigital
Se puede producir una neuralgia o formar un neuroma en cualquier nervio interdigital. Los nervios interdigitales del pie pasan a través de los metatarsianos y bajo ellos, extendiéndose distalmente por el antepié para inervar los dedos. El tercer nervio interdigital plantar es una rama de los nervios plantar interno y externo, y suele ser asiento de neuromas (neuroma de Morton). La formación de un neuroma suele ser unilateral más que bilateral y es más frecuente en mujeres que en hombres.
Síntomas y signos
La neuralgia interdigital se caracteriza por el inicio súbito del dolor en el trayecto de uno o más nervios del pie irradiado hacia el antepié y los dedos. Esto se puede deber a pérdida de la almohadilla grasa que protege los nervios interdigitales del pie, a traumatismos repetidos de baja intensidad o a un calzado inadecuado. El neuroma interdigital supone un engrosamiento benigno progresivo con aumento de tamaño del perineuro de un nervio interdigital del pie (o con menos frecuencia de dos o más). En la fase inicial, los pacientes con neuroma refieren sólo un dolor leve o malestar en el antepié, con más frecuencia en la región situada sobre la cabeza del cuarto metatarsiano. En ocasiones se experimenta una sensación de quemazón o escozor. Los pacientes notan como si tuvieran una piedrecilla o bolita en el interior del antepié. Los síntomas suelen ser más pronunciados con determinados tipos de calz ado. Al avanzar la enfermedad, las sensaciones son más específicas, con quemazón constante que se irradia hacia la punta de los dedos. Los pacientes pueden necesitar quitarse los zapatos para seguir caminando.
Diagnóstico y tratamiento
La neuralgia o el neuroma interdigital se diagnostica mediante una anamnesis característica y la palpación plantar del espacio interdigital. La presión con el pulgar aplicada entre las cabezas del tercer y cuarto metatarsianos reproduce el dolor cuando existe un neuroma.
La neuralgia interdigital suele desaparecer rápidamente con calzados y plantillas adecuadas. La lidocaína suele mejorar la neuralgia simple. Por el contrario, la presencia de un neuroma puede precisar infiltraciones perineurales de corticoides de acción prolongada mezclados con anestésico. La inyección se hace formando un ángulo de 45° con el pie, en el espacio interdigital a nivel de la cara dorsal de las articulaciones metatarsofalángicas. Puede ser necesario repetir las infiltraciones dos o tres veces a intervalos de 1 a 2 meses. Es útil el uso de una ortosis en este tiempo. Una ortosis diseñada y fabricada a medida puede ser efectiva para reducir los síntomas. Siempre se debe intentar el tratamiento conservador antes de la cirugía. Cuando el tratamiento conservador no consigue la mejoría, la extirpación quirúrgica del neuroma suele conseguir una resolución completa de los síntomas.
II. Dolor en la articulación metatarsofalángica
Dolor que afecta a la articulación metatarsofalángica.
El dolor en la articulacion metatarsofalángica es frecuente, siendo el resultado por lo general de la alteración en el alineamiento de las superficies articulares, con subluxación y atrapamiento capsular y sinovial y destrucción final del cartílago articular (enfermedad articular degenerativa). Estas subluxaciones se producen en pacientes con rigidez del antepié, deformidad de los dedos en martillo, pie cavo (arco elevado), eversión excesiva de la articulación subastragalina (desplazamiento de los tobillos hacia adentro [pronación]) y hallux valgus juanete). Como consecuencia del acabalgamiento del dedo gordo, los pacientes con juanetes pueden desarrollar subluxaciones traumáticas y dolor en la segunda articulación metatarsofalángica. El dolor en las articulaciones metatarsofalángicas de los dedos pequeños puede estar causado también por artropatías sistémicas (p. ej., A R).
Síntomas, signos y diagnóstico
La ausencia de calor y tumefacción intensos sobre la articulación descarta por lo general una artropatía inflamatoria, pero es útil descartar la existencia de un trastorno reumático. Se debe diferenciar el dolor de origen articular de una neuralgia o neuroma de los nervios interdigitales por la ausencia de quemazón, hormigueo y escozor. La palpación y movilización de la articulación a lo largo de todo el arco de movilidad suele poner de manifiesto la presencia de sensibilidad en su cara plantar y dorsal, aunque los síntomas se limitan generalmente a la superficie plantar.
Tratamiento
En el pie cavo o los dedos en martillo la causa es aparente: debilidad del músculo tibial anterior, tensión en el tendón de Aquiles, enfermedad neurológica (p. ej., ataxia de Friedreich, enfermedad de Charcot-Marie-Tooth), o se puede deber a contracturas de los dedos tras ictus. Las ortosis redistribuyen y reducen la presión en las articulaciones afectadas. Dos o tres inyecciones semanales de anestésico local en el espacio interdigital doloroso pueden producir una mejoría duradera. Si existe inflamación asociada (sinovitis) el anestésico local se debe mezclar con un corticoide soluble o insoluble o una combinación de ambos. Las infiltraciones se deben realizar cada 2 meses. Cuando existe una eversión subastragalina excesiva o si se trata de un pie cavo, se debe usar una ortosis para controlar la movilidad anormal y reducir la presión plantar. Puede ser necesario el tratamiento quirúrgico si el conservador no cons igue beneficios.
III. Hallux rigidus
Artrosis de la primera articulación metatarsofalángica.
Este trastorno, extremadamente frecuente, suele ser resultado de variaciones en la posición del primer metatarsiano causadas por desplazamiento anormal de los tobillos (pronación), desviación lateral del dedo gordo (hallux valgus), flexión dorsal del primer metatarsiano (metatarsiano elevado) o aumento de longitud o desviación medial del primer metatarsiano, aunque en ocasiones puede existir un antecedente traumático.
Síntomas y signos
Inicialmente, el único hallazgo puede ser el dolor con la movilización y una tumefacción leve de la articulación debida a engrosamiento capsular. La articulación es sensible y el calzado agrava esta situación. Al empeorar el trastorno, el dolor aumenta, la formación de exostosis comienza a limitar la movilidad articular y el paciente deja de flexionar la articulación durante la deambulación. Aunque suele estar ausente, puede existir un aumento de temperatura al final de la evolución por irritación secundaria de la membrana sinovial.
Diagnóstico y tratamiento
El diagnóstico se establece por la demostración de una articulación metatarsofalángica del primer dedo aumentada de tamaño y con limitación de la movilidad, dolor a la palpación de la cápsula articular (en especial en su cara lateral) y aumento de la flexión dorsal de la falange distal. Las radiografías dorsoplantar y lateral pueden mostrar un estrechamiento articular y la presencia de osteofitos en la cabeza del metatarsiano. La anamnesis debe incluir preguntas sobre ataques de artritis aguda, como ocurre en la gota, porque la gota crónica puede producir dolor y aumento de tamaño de la primera articulación metatarsofalángica.
El tratamiento inicial consiste en ejercicios pasivos y tracción del dedo para aumentar la movilidad articular. Las infiltraciones periarticulares de un anestésico local reducen el dolor y el espasmo muscular, aumentando la movilidad. La inyección intraarticular de un corticoide insoluble junto a un anestésico local en el punto gatillo doloroso de la articulación también puede producir buenos resultados. La estabilización temprana del pie restaura una posición y función adecuadas del metatarsiano. En casos resistentes al tratamiento conservador puede ser aconsejable la limitación de la movilidad (p. ej., por ortosis o calzado especial) para reducir el dolor. Puede ser necesaria la cirugía para controlar el dolor y aumentar la movilidad.