Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Médica Costarricense
versão On-line ISSN 0001-6002versão impressa ISSN 0001-6012
Acta méd. costarric vol.43 no.1 San José Mar. 2001
Resumen
El síncope neurocardiogénico es uno de los llamados síncopes reflejos. Es un trastorno muy frecuente y su diagnóstico es relativamente fácil si se tiene en mente. Hasta hace algunos años, muchos de estos síncopes se catalogaban como de causa desconocida. El uso de la prueba de inclinación ha permitido un estudio más completo de estos enfermos y por lo tanto un tratamiento más adecuado. En este artículo se hace una revisión de algunos conceptos generales de esta entidad, así como su fisiopatología, características clínicas de los pacientes, respuestas a la prueba de inclinación y tratamiento tanto farmacológico como no farmacológico.
Descriptores
Síncope, prueba de inclinación, vasovagal, ortostatismo, neurocardiogénico.
Recibido: 16 de agosto de 2000
Acepatado para publicación: 23 de enero de 2001
El síncope recurrente es un trastorno clínico frecuente, que representa aproximadamente el 6% de todas las admisiones hospitalarias y el 3% de las consultas de urgencia.1 El síncope se puede definir como una pérdida súbita y transitoria de la conciencia y del tono postural. Casi 3% de las personas pueden experimentarlo en algún momento de su vida2 aunque hay informes que refieren una incidencia de hasta un 30% en la población adulta joven.3 Puede ser causado por varias alteraciones patológicas o por cambios fisiológicos. Sin embargo hasta hace algún tiempo, a pesar de un adecuado estudio de estos pacientes, en un 30-50% de ellos no se lograba identificar una causa clara.4,5 Uno de los más frecuentes es el llamado síncope vasovagal; este término lo introdujo Lewis6 en 1932, para denominar un cuadro de hipotensión (por vasodilatación debida a inhibición simpática) y bradicardia (mediada por el vago) con compromiso secundario de la irrigación cerebral. Lewis consideró como factores desencadenantes al estrés emocional y al dolor. Posteriormente se observó que cuadros similares eran provocados por maniobras que disminuían el retorno venoso como flebotomías, ortostatismo prolongado, presión negativa en las extremidades inferiores, vasodilatadores y esfuerzos intensos. Sin embargo, en ocasiones el diagnóstico de este trastorno es por exclusión y puede pasar a formar parte de los llamados síncopes de causa desconocida. A partir de 1986 con la introducción de las pruebas de reto ortostático en tabla basculante ("head-up tilt test") o prueba de inclinación (PI) en la práctica clínica7 se observó que en la mayoría de los pacientes sin cardiopatía y con síncope de causa desconocida se podían reproducir sus síntomas (bradicardia e hipotensión) con este tipo de "estrés ortostático", ampliando el espectro clínico del síncope vasovagal y mejorando la identificación y tratamiento de estos enfermos.8 En nuestro país hemos utilizado este método en los últimos 3 años, con buenos resultados.9
Debido a que las investigaciones en este campo continúan, aún se mantienen diferentes formas para clasificar y denominar esta enfermedad;10 como las siguientes: "Síncope vasovagal benigno (típico)", el cual se refiere a aquél en el que los factores desencadenantes están ligados a un gran componente emocional; su inicio suele acaecer en la juventud, y por ello algunos lo llaman "síncope emocional".
El "sincope vasovagal maligno (atípico)", se refiere al que se presenta en forma recurrente, sin que se identifiquen factores etiológicos específicos; es más frecuente en adultos. Puede ser reproducido por las PI. Algunos autores, en especial en la literatura anglosajona, utilizan este término para referirse al síncope que cursa con asistolia prolongada durante la PI, mientras que en Europa este término se aplica al síncope que ocurre en forma súbita (sin pródromos), y que resulta en algún tipo de lesión física.
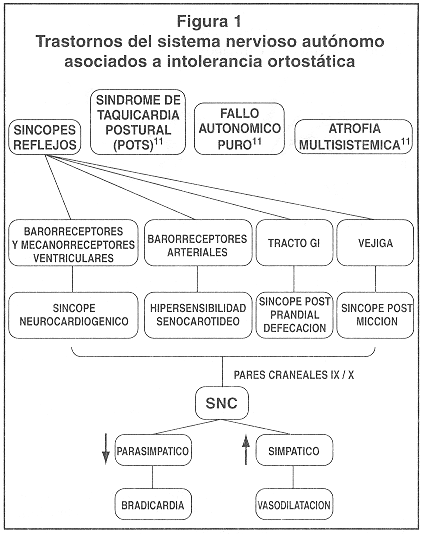
El término de "síncope neurocardiogénico" usualmente es sinónimo del vasovagal. Es el más frecuente de los llamados síncopes reflejos, entre los cuales también están las desencadenadas por reacciones vagares ante estímulos gastrointestinales (estado post-prandial, deglución, defecación), vesicales (micción), e hipersensibilidad del seno carotídeo. Todos ellos comparten vías aferentes y eferentes similares (a través de los pares craneales IX y X), aunque con receptores diferentes; y forman parte de los trastornos del control autonómico, asociados con intolerancia al ortostatismo (Figura 1).
Para efectos de esta revisión, síncope neurocardiogénico (SNCG) es aquel que se presenta en pacientes en los que se excluye cualquier trastorno cardiocirculatorio mecánico, estructural o electrofisiológico y alteraciones en el sistema nervioso central o metabólicas como causas del mismo, y que además tienen una Pl positiva con alguna de las respuestas hemodinámicas de tipo vasovagal.
Fisiopatología
Las alteraciones en la regulación de la presión sanguínea durante la posición de pie generalmente se denominan como trastornos asociados a intolerancia ortostática (Figura l). Ellos se pueden dividir en dos grandes categorías, con base a las respuestas cardiovascular y autonómica: en la primera, el sistema nervioso autónomo (SNA) tiene una respuesta de hipersensibilidad al estrés ortostático lo cual resulta en síncope mediado por el reflejo de Bezold-Jarich (como se describe más adelante). En estos pacientes, la respuesta cardiovascular inicial a la posición de pie es relativamente normal, pero posteriormente hay una súbita disminución de la actividad simpática y aumento del tono parasimpático (respuesta vasovagal). En la segunda categoría tenemos la intolerancia ortostática que ocurre cuando el SNA más bien no reacciona o falla desde el inicio para compensar la disminución en el retomo venoso, si este fallo es severo, puede ocurrir una franca hipotensión ortostática que puede presentarse rápidamente (al inicio de la posición ortostática) o en la mayoría de los casos, en forma gradual (respuesta disautonómica).11
La respuesta que se presenta en el SNCG es del primer tipo. El mecanismo fisiopatológico preciso del SNCG aún no está completamente elucidado. Sin embargo, se conoce una serie de acontecimientos que lo pueden explicar en parte (Figura 2). En personas normales, al asumir la posición de pie ocurre un desplazamiento de la sangre hacia las extremidades inferiores (aprox. 800cc quedarán en ese lecho vascular), lo que causa una disminución en el retorno venoso y por tanto en el llenado ventricular. De esta manera, disminuyen el volumen latido y la presión arterial, lo cual activa en forma refleja al sistema nervioso simpático, causando taquicardia y vasoconstricción, inhibición del tono parasimpático y liberación de renina y vasopresina. La actividad aferente para tales reflejos se origina en barorreceptores arteriales y mecanorreceptores cardiacos, que son terminaciones nerviosas sensitivas del nervio glosofaríngeo y del vago.12 Estas terminaciones nerviosas son sensibles a deformaciones mecánicas (estiramiento) o bien a factores químicos, paracrinos y endocrinos. La activación de este reflejo revierte la caída de la presión arterial y mantiene la perfusión cerebral.
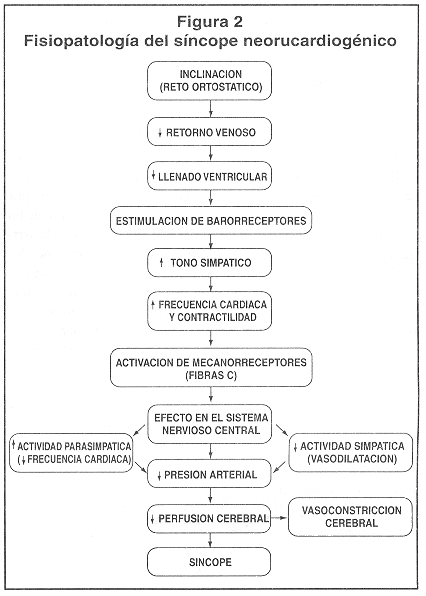
En los pacientes con SNCG, al asumir la posición de pie, la respuesta compensatorio recién descrita se interrumpe después de algunos minutos y es reemplazada por una pérdida paradójica de la actividad simpática y un aumento de la actividad parasimpática (vagal), ambas causantes de vasodilatación y bradicardia. Se cree que estas respuestas vasovagales se deben a una excesiva activación de los mecanorreceptores cardiacos sensibles al estiramiento (fibras C) por hipersensibilidad o por un efecto inotrópico rniocárdico exagerado, el cual ha sido demostrado por medio de ecocardiografía durante la Pl.13
Estos mecanorreceptores son fibras no mielinizadas, que se encuentran en los atrios, ventrículos (principalmente en la región postero-inferior izquierda) y en la arteria pulmonar. Su estimulación causa una súbita descarga de impulsos nerviosos hacia el tallo encefálico que pueden semejar las condiciones imperantes durante la hipertensión extrema y así provocar el reflejo paradójico de bradicardia y vasodilatación periférico, siendo ésta última la causa principal de la hipotensión arterial, hipoxia cerebral y pérdida del conocimiento. No obstante, también es probable que participen mecanismos diferentes a la activación de mecanorreceptores cardiacos, ya que se han observado respuestas similares en corazones desnervados.14 La mayoría de las investigaciones concuerda en que durante el síncope existe inhibición de la respuesta simpática y el aumento de la parasimpática.15 En la fase presincopal, los niveles de catecolaminas son altos, pero después de la caída de la tensión arterial y la frecuencia cardiaca, se han encontrado niveles bajos de noradrenalina, con incrementos hasta de cuatro veces en los de adrenalina,16 cortisol, glucosa y hormona somatotropa. Lo anterior sugiere que en la fase presincopal se produce la activación simpática (respuesta normal a la posición ortostática), mientras que después del síncope más bien hay una activación del eje hipófisis-suprarrenal.
Existe especulación sobre el papel de algunos mediadores químicos en los arcos reflejos aferente y eferente en el SNCG. Se sabe que algunos de estos mediadores, como la adenosina, la epinefrina y posiblemente la vasopresina y las prostaciclinas, son capaces de llevar a cabo la estimulación química de los mecanorreceptores.17 La serotonina podría jugar también un papel en la inhibición central de la actividad simpática, pues se ha observado que los inhibidores de la recaptación de serotonina pueden ser eficaces en la prevención del SNCG.12,18 Otro potencial mediador de la inhibición central de la actividad simpática, es el óxido nítrico endógeno; sin embargo, su función en el SNCG es poco clara.17 Probablemente la adenosina participa en la fisiopatología de este trastorno, ya que como se sabe puede causar bradicardia e hipotensión importantes. Además, la teofilina (un antagonista de los receptores de la adenosina) ha tenido éxito en el tratamiento del síncope neurocardiógeno.19
Por último, mediante el uso del Doppler transcraneal en pacientes con SNCG, se ha visto que durante la fase de hipotensión, aunque parezca paradójico, ocurre vasoconstricción cerebral, lo cual favorece la hipoperfusión y el síncope.20,21
Diagnóstico
Características clínicas de los pacientes con SNCG: La mayoría de los síncopes (75%) en pacientes con "corazón sano" se deben a SNCG. Aproximadamente el 70% de los pacientes con SNCG son menores de 65 años. Es más frecuente en varones que en mujeres. Estos enfermos tienen una alta incidencia de trastornos neuropsiquiátricos y algunos sufren de "síncope psicógeno", pudiendo llegar a presentarlo en la PI, pero sin alteraciones en la frecuencia cardiaca o la presión arterial. También tienen una alta incidencia de cefalea.17
La mayor parte de los episodios de SNCG se relacionan con factores precipitantes como dolor, miedo, estrés emocional, ingesta de alcohol o de una comida copiosa, ejercicios fuertes en clima muy caliente, uso de diuréticos, restricción de sodio en la dieta. Los episodios ocurren generalmente con el sujeto sentado o de pie, también se han reportado casos que se presentan al ir conduciendo vehículos,22 aumentando riesgo de daños fatales para el paciente y otras personas. Aunque algunos de estos enfermos pueden presentar en mayor o menor grado hipotensión ortostática, la mayoría tienen un presión arterial normal entre los episodios sincopales. En muchos casos el síncope está precedido de pródromos (que pueden durar de segundos a minutos), entre ellos tenemos: bostezos, malestar epigástrico, debilidad, parestesias, calor, ansiedad, disminución del campo visual, hiperventilación, palpitaciones, palidez, diaforesis, náuseas, cefalea, mareo y sensación de desmayo inminente; pero en otros la pérdida de la conciencia es súbita, por lo que el riesgo de sufrir lesiones físicas secundarias a la caída es mayor. Estas presentacione atípicas, sin pródromos, son más frecuentes en personas de edad avanzada. Mientras que la forma típica, descrita inicialmente, es más común en pacientes más jóvenes, generalmente adolescentes.
Durante el episodio sincopal el paciente puede presentar palidez, diaforesis profusa, piel fría, pupilas dilatadas y menos frecuentemente hay incontinencia fecal o urinaria. También en algunos casos se pueden observar movimientos tónicos o clónicos, indicando que se alcanzó el umbral anóxico cerebral. La pérdida del conocimiento es breve, con una recuperación rápida al cambiar la posición. Es inusual que se presenten arritmias que pongan en peligro la vida del paciente sin embargo se han reportado casos de asistolias prolongadas y taquicardias ventriculares polimórficas.
Cuando las crisis se inician en la adolescencia, por lo general, van disminuyendo con el tiempo. En las mujeres jóvenes los episodios se hacen más frecuentes durante el período menstrual. En pacientes con SNCG recurrente, se ha encontrado una mayor incidencia de trastornos neuropsiquiátricos (depresiones, somatizaciones, trastornos de pánico), y neurosomáticos, tales como cefaleas vasculares, problemas digestivos de tipo funcional. También se ha relacionado con el síndrome de fatiga crónica.23
Prueba de inclinación: El uso de la Pl con mesa basculante para provocar síncope con fines de investigación es antiguo, pero como método diagnóstico del SNCG en la práctica clínica se inició en 1986. 7 En términos generales dicha prueba consiste en colocar al paciente en una camilla con capacidad de inclinación, se mantiene entre 60 y 80 grados por 20 a 30 minutos con monitoreo continuo del ritmo cardiaco y de la presión arterial, en este periodo inicial no se utiliza ningún tipo de fármaco (Fase I), si al finalizar esa etapa no se documentaron síntomas clínicos ni alteraciones de la presión arterial o la frecuencia cardiaca, el paciente se vuelve a la posición supina y se inicia una segunda etapa en la cual en la cual se utiliza una provocación farmacológica (Fase II) usualmente con isoproterenol o nitratos sub-linguales asociados de nuevo al mismo grado de inclinación de la primera fase. Muchos grupos de investigadores han reportado sus resultados con esta prueba, algunos de los cuales difieren en cuanto a sus sensibilidad y especificidad, debido probablemente a que existe una gran variación en los tipos de protocolos utilizados en las diferentes series, pues aún es controversial el grado óptimo de inclinación, la duración y el uso de provocación farmacológica con isoproterenol.
El porcentaje de resultados positivos de la PI en el grupo de pacientes con síncope oscila, en promedio, entre el 26 y el 75% de los casos, mientras que en los controles está entre el 0 y 7% en las diferentes series analizadas.24-37 En nuestro medio se ha reportado una sensibilidad de un 81%.9
Respuestas a la PI: Las respuestas hemodinámicas a la Pl pueden ser de diferentes tipos. Las que corresponden al síncope neurocardiogénico (vasovagal), se clasifican de la siguiente forma: 38,39
1.- Respuesta Mixta ó Tipo 1: Caracterizada por hipotensión arterial (PAS < ó = 70 mm Hg), que precede a una disminución de la FC (> del 10%, pero no menor de 40 1pm por más de 10 seg.)
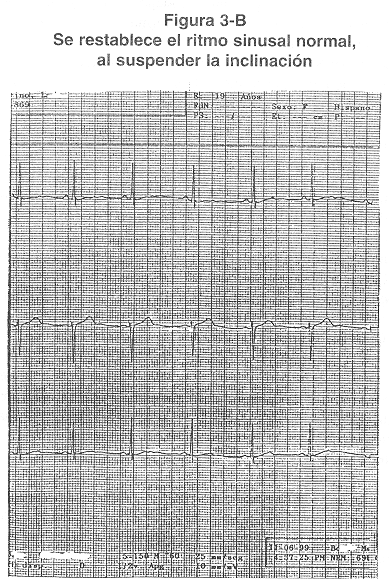
2.- Respuesta Cardioinhibidora ó Tipo 2: La FC disminuye a menos de 40 Ipm por más de 10 seg ó se presenta de asistolia por más de 3 seg. (Figura 3), esta a su vez se divide en: Tipo 2 A: La PA disminuye antes de la disminución de la FC y Tipo 2 B: La PA disminuye después de la disminución de la FC.
3.- Respuesta vasodepresora ó Tipo 3: Caracterizada por una disminución de la PA de un 20 a 30%, ó descenso mayor de 30 mmHg en la PA sistólica. La FC no varía, y si hay disminución, no es mayor de 10%.
En el grupo de pacientes con respuesta mixta, generalmente el componente vasodilatador precede a la respuesta cardioinhibidora.40 En algunos pacientes con respuesta cardioinhibidora (principalmente el tipo 2B) se han documentado periodos de asistolia prolongados, los cuales podrían semejar o incluso producir muerte súbita, otros pueden presentar bloqueos AV completos. Sin embargo, las complicaciones que ponen en peligro la vida son poco frecuentes durante la PI.
La recurrencia del síncope en pacientes con una Pl positiva es mayor en aquellos en los cuales hay historia de síntomas de más de dos años de duración ó más de 6 episodios sincopales.41
Indicaciones de la PI: Aunque hay múltiples situaciones clínicas en las que puede estar indicada una PI, se podría decir que ésta se debe seleccionar para aquellos pacientes con episodios de síncope recurrente y cuya causa no se ha podido determinar por los estudios diagnósticos iniciales. Algunos investigadores han encontrado que el SNCG puede provocar cierto grado de movimientos tónico-clónicos ("síncope convulsivo"), por lo que puede confundirse con epilepsia, de modo que ciertos enfermos que presentan episodios sugestivos de convulsiones, en particular al estar de pie, con electroencefalogramas normales y mala respuesta al tratamiento anticonvulsivo, deben someterse a la Pl para determinar si se trata de un síncope convulsivo.25 En pacientes jóvenes con síncope de causa desconocida, la Pl tiene un valor predictivo mayor que el del estudio electrofisiológico, por lo que debe indicarse en etapas tempranas del proceso diagnóstico.42 En pacientes con síndrome de fatiga crónica, se ha observado que pueden presentar hipotensión y/o bradicardia neuralmente mediadas23 y la Pl puede ayudar a identificar los casos que se pueden beneficiar con un tratamiento para su problema neurocardiogénico.
Tratamiento
La selección del tratamiento en pacientes con SNCG debe individualizarse, de acuerdo a sus manifestaciones clínicas y los resultados de la PI.
Medidas Generales: Se debe explicar al enfermo la naturaleza de su problema e instruirlo para que evite los factores predisponentes (calor extremo, deshidratación, conglomerados de personas, etc.), así como también a reconocer los síntomas premonitorios, de modo que, al presentarse éstos, pueda adoptar una posición de decúbito y realizar maniobras que aumenten el retorno venoso. Cuando existen factores que limitan la precarga, como un retorno venoso inadecuado o hipovolemia crónica (Ej: uso de diuréticos, etc.), puede ser que los síntomas desaparezcan al corregir dichos factores (adecuaciones en las dosis de diuréticos, uso de medias elásticas compresivas, entre otros).15 Es muy importante instruir al paciente para que aumente la ingesta de sal y líquidos en su dieta. Puede hacer ejercicio, pero debe instruirse para que consuma bebidas hidratantes antes y después del mismo.
Tratamiento Farmacológico: Cuando los episodios son recurrentes e incapacitantes a pesar de la corrección de factores predisponentes, puede recurrirse a las medidas farmacológicas, entre las cuales figuran las siguientes:
Bloqueadores Adrenérgicos beta (BB): Su utilidad en el SNCG se informó desde 1987,43 fecha a partir de la cual muchos autores han descrito sus resultados, que en su mayoría coinciden en indicar su eficacia para suprimir el síncope en un porcentaje importante de los casos. Se han utilizado varios de ellos (pindolol, metoprolol 50 a 100 mgs/día, atenolol 50 a 100 mgs/día, propranolol 20 a 40 mgs/día, etc.), con buenos resultados.44En ciertos casos se puede utilizar el esmolol IV durante la Pl para reproducir la respuesta clínica a los BB orales.45
Su indicación se basa en el hecho de que el SNCG se produce por la estimulación de los mecanorreceptores cardiacos debido a la estimulación adrenérgica y a un estado hipercontráctil. Por lo tanto, la disn-únución de la contractilidad cardiaca causada por los BB y el bloqueo de los altos niveles de catetecolaminas, debería inhibir la estimulación de dichos mecanorreceptores. Sin embargo, no todos los casos responden a este tratamiento, y en ciertos individuos, por el contrario, pueden agravarse los síntomas.46 Se ha observado que los pacientes que no desarrollan taquicardia antes de presentar alguna de las respuestas descritas previamente (durante el síncope), no responden bien a los BB.47 También se ha visto que responden mejor aquellos que desarrollan el síncope durante la fase de infusión del isoproterenol (Fase II), que los que lo presentan en la etapa inicial (sin isoproterenol o Fase l).17
Verapamil: Puede ser efectivo en la prevención del SNCG. Su mecanismo se supone similar al de los BB. Además de inhibir la vasoconstricción cerebral asociada y aumentar el umbral isquémico del cerebro por inhibición de los canales de calcio. La dosis usual es de 80 mgs 2 a 3 veces al día. Se han informado respuestas adecuadas (supresión del síncope) de hasta un 70% de los casos.17
Disopiramida: Tiene efecto inotrópico negativo, además de propiedades anticolinérgicas, características que lo convierten en un fármaco de gran utilidad en el SNCG. Algunas series indican éxitos de 70 a 90%.17 Es una buena opción, principalmente en aquellos pacientes que no desarrollan taquicardia antes del síncope en la Pl,47 o que no han respondido a los beta-bloqueadores. La dosis puede ser de 100 a 200 mg c/12 ó c/8 hs, pero hay estudios en los que se observaron mejores resultados con dosis mayores.48 No todos los investigadores concuerdan en su utilidad, y se debe tener cautela por su potencial arritmogéno (prolongación del QT y riesgo de inducir una taquicardia helicoida]).15 Otros de sus efectos secundarios están con relación a sus manifestaciones anticolinérgicas, tales como: boca seca, visión borrosa, constipación, retención urinaria.
Fludrocortisona: Es un mineralocorticoide, que actualmente se usa con frecuencia en el tratamiento del síncope vasovagal, especialmente en niños. Incrementa la reabsorción renal de sodio, por lo tanto aumenta la expansión del volumen sanguíneo. Esto mejora la precarga y puede evitar el síncope. Además se ha observado que también incremento la sensibilidad de los vasos sanguíneos a los efectos vasoconstrictores de la norepinefrina y reduce la actividad nerviosa simpática. La dosis inicial puede ser de 0.025 a 0.05 mgs/día aumentándola hasta 0. 1 mgs una o dos veces al día. Se puede utilizar en conjunto con suplementos de potasio (1 0 a 20 mEq/día), lo cual mejora su tolerancia clínica. No hay muchos estudios clínicos randomizados que demuestren su efectividad en este campo. Sin embargo se está utilizando en el manejo del síncope neurocardiógeno desde etapas iniciales ya que no se ha asociado con efectos secundarios significativos. Ocasionalmente se pueden presentar: hipertensión, edema periférico, acné, depresión, e hipocalemia.44
Estimulantes adrenérgicos alfa: Ya que la inhibición del sistema simpático y la consecuente vasodilatación juegan un papel importante en el SNCG, parece lógico que el uso de los fármacos estimulantes alfa adrenérgicos puedan tener un efecto benéfico, lo cual ya ha sido señalado en varios estudios 27.49,50 en los que se indican éxitos hasta de 80% con algunos de estos medicamentos. Algunos de los que se han estudiado son: efedrina (25 mgs dos veces al día), seudoefedrina (60 mgs dos veces al día), etilefrina (75 mgs/día), dextroanfetamina y fenilefrina, entre otros. Sin embargo pueden existir contraindicaciones para su uso, que deben tenerse presentes.
No todos ellos han demostrado una eficacia concluyente. Uno de los agentes que más se ha probado en este campo es la Midodrina (ProAmatineR),44 éste es un agonista selectivo de los adrenorreceptores alfa1 en arteriolas y venas, ejerce su efecto al aumentar la resistencia vascular periférico y disminuir la capacitancia venosa. Es una pro-droga, que en la circulación sistémica es sometida a un proceso de hidrólisis enzimática y es transformada en su metabolito activo (desglimidodrine). No cruza la barrera hemato-encefálica, por lo que no se asocia con efectos en el SNC.
Se absorbe muy bien por vía oral. La dosis recomendada es de 10 mgs 2 a 3 veces al día, la primera dosis se recomienda en la mañana (antes de la actividad física), la segunda al medio día y si se requiere la tercera, debe darse preferentemente al final de la tarde (idealmente antes de las 6 pm), para disminuir el riesgo de la hipertensión supina que se puede presentar en un 7% de los pacientes. Otros efectos secundarios son: hormigueo en las extremidades, prurito en el cuero cabelludo, escalofríos y retención urinaria.
Medicamentos anticolinérgicos: Se ha intentado el uso de propantelina, aunque, su utilidad principal se reconoce en casos de síncope vasovagal con signos de hipertonía vagal crónica. Lo anterior limita sus indicaciones, ya que en la mayoría de los pacientes con SNCG no parece existir, basalmente, un tono vagal elevado,51 aunque si esté presente en el momento del síncope. Además, el antagonismo a los efectos colinérgicos no altera el componente vasodepresor y en general, no evita el síncope. De este grupo de fármacos, la escopolamina es uno de los que ha tenido un mejor resultado en la prevención del SNCG, posiblemente debido al efecto depresor central que tiene, por lo que actuaría modulando el flujo autonómico cerebral.8 No hay suficientes estudios con éstos fármacos para llegar a conclusiones definitivas. Sus efectos secundarios son: boca seca, visión borrosa, confusión, retención urinaria y constipación.
Inhibidores de la recaptación de Serotonina (IRS): Estos medicamentos previenen la recaptación de serotonina en el agujero sináptico, por lo que hay un aumento de la concentración de serotonina intrasináptica y disminución en la densidad de receptores post-sinápticos. Con esto se obtiene una disminución en la respuesta a la serotonina, la cual contribuye al desarrollo de la hipotensión y bradicardia durante el SNCG. Las fluctuaciones en los niveles centrales de serotonina, al igual que de otros neurotransmisores, parece facilitar la patogénesis del síncope neurocardiógeno. Algunos de los IRS han sido estudiados como terapia del SNCG, uno de ellos es la paroxetina que a dosis de 20 mgs/día ha mostrado una mejoría significativa en los síntomas de algunos pacientes resistentes a los tratamientos farmacológicos convencionales.18 El uso de la fluoxetina y sertralina también ha mostrado una tendencia a la mejoría de los síntomas en algunos pacientes. Sin embargo, algunos no toleran los efectos secundarios de estos fármacos tales como: ansiedad, insomnio, somnolencia, cefalea, anorexia, sopor y fatiga.44
Teofílina: A pesar de que este fármaco tiene efectos cronotrópico y dromotrópicos positivos, existen series en las que se ha tenido éxito hasta del 80% en la supresión del SNCG.19 Se cree que su efecto en este sentido se consigue a través del bloqueo de la acción de la adenosina, la cual es un importante mediador de la hipotensión y bradicardia.
Tal como se ha señalado existen muchas opciones de tratamiento farmacológico, pero solamente los beta bloqueadores, la midodrina y los IRS han confirmado su eficacia en estudios prospectivos y randomizados. De modo que en los próximos años se esperan nuevos estudios a nivel de la terapia farmacológica del SNCG.
Duración del tratamiento farmacológico: En la actualidad, aún no se han definido criterios para la interrupción del tratamiento. Por lo tanto, su duración es muy variable en cada caso en particular. Puede durar desde 3 meses hasta años. Una vez que los síntomas han sido controlados, uno de los criterios utilizados para determinar si el paciente se mantendrá bien sin la terapia, es el resultado de una nueva prueba de inclinación. Algunos investigadores52 han demostrado que si la PI resulta negativa (luego de suspender el medicamento), la probabilidad de recurrencia del SNCG es de un 14%, mientras que si resulta positiva la probabilidad es de un 75%.
Tratamientos no farmacológicos
Entrenamiento de inclinación: Se ha postulado que la exposición repetida del sistema cardiovascular al estrés ortostático puede tener un efecto terapéutico en la regulación de los mecanismos reflejos cardiovasculares. Pareciera ser que la respuesta de los baroreceptores puede ser condicionada por inclinaciones repetidas y que es posible un "entrenamiento" del sistema nervioso autónomo. Se han propuesto programas de inclinaciones repetidas, primero en una fase hospitalaria: con inclinaciones prolongadas a 60 grados, por 60 a 90 minutos (según la tolerancia del enfermo). Luego en una fase extra-hospitalaria, se instruye al paciente para continuar el programa en su casa, con dos sesiones diarias de 30 minutos, en las que se mantiene de pie contra una pared vertical. Utilizando este protocolo el grupo de Reybrouck y col53 demostró la desaparición de los síntomas en un 86% de los casos en un seguimiento promedio de 15 meses.
Marcapasos: Desde hace algunos años se ha propuesto el tratamiento con marcapasos en algunos casos de SNCG, pero sigue siendo un tema controversial. Pues si bien es cierto que se suprime la bradicardia durante el episodio, no tienen efecto sobre la vasodilatación. Hay estudios que indican que la estimulación cardiaca, principalmente la bicameral puede abortar el síncope en el 85% de los pacientes54 y mantener la conciencia a pesar de que aparezcan algunos síntomas, evitándole traumatismos a los enfermos. Otros investigadores indican que el tratamiento farmacológico es superior al uso de marcapasos para prevenir el síncope.55
Hasta el momento, se postula que el grupo de pacientes que pueden beneficiarse del uso de marcapasos son aquellos en los que se presenta un SNCG resistente al tratamiento médico, con un componente cardioinhibidor predominante y los que se han denominado de alto riesgo (más de 6 episodios sincopales, más de un episodio por año, ausencia de pródromos). Aunque no es indispensable para la indicación de este tratamiento, se puede realizar una prueba terapéutica colocando un marcapaso bicameral temporal durante una Pl (esta prueba aún es controversial), en caso de que se obtenga una buena respuesta, parece razonable la colocación de un marcapaso bicameral,56-57 y en ocasiones se puede combinar con la terapéutica farmacológica.58 En los próximos años se espera tener más evidencia para aclarar como seleccionar los pacientes y cual es el mejor modo de estimulación.
En el esquema de tratamiento recomendado por la autora es el siguiente:
Medidas generales: Aumentar la ingesta diaria de líquidos evitar estados de deshidratación, en caso de ejercicio y sudoración profusa o las mujeres durante los periodos menstruales ingerir soluciones hidratantes con electrolitos (Gatorade, etc.), no restringir la sal en la dieta. Evitar estar de pie por periodos muy prolongados, en caso de requerirlo por el tipo de ocupación, utilizar medias elásticas firmes hasta la rodilla. Evitar sitios encerrados y calientes, manejar con aire acondicionado. Restringir al máximo cualquier tipo de medicamento taquicardizante.
Fármacos: Iniciar con un beta bloqueador (metoprolol 50 mgs c/día, que se puede aumentar a 100 mgs al día o disminuir a 25 mgs al día, según se requiera). Si no hay una adecuada respuesta clínica un mes después de iniciado, agregar fludrocortisona (0.1 mg/día). Si existe contraindicación para los beta bloqueadores, puede iniciarse con la fludrocortisona, o bien con midodrine o disopiramida a las dosis señaladas previamente, estos dos últimos fármacos no se consiguen en nuestro país, pero se pueden adquirir en el extranjero. En caso de no ser posible conseguirlos, se sugiere el uso de uno de los IRS antes señalados. Una vez obtenida una adecuada respuesta clínica (supresión de los síntomas), se mantiene el tratamiento por un periodo variable de 3 meses a un año, al cabo del cual se suspende y se insiste en que mantenga las medidas generales para prevenir la reaparición de los síntomas. En ocasiones puede ser necesario repetir el tratamiento farmacológico por ciclos cortos de tiempo.
Si este manejo no da resultado y el paciente presenta síncopes repetitivos sin pródromos, con un componente cardioinhibidor (tipo IIB) documentado, se sugiere la colocación de un marcapaso.
Abstract
The neurocardiogenic syncopc is one of the reflex syncopes. lt is very frequent in clinical practice and its diagnostics is relatively easy. In the past, many of these syncopes were classified as of undetermined cause. A basic understanding of syncopes and related disorders is essential for the diagnosis and its proper treatment. The tilt test is very important in this context. This article provides an overview of these conditions, their pathophysiology, clinical features, head-up tilttable testing responsos, pharmacologie and non pharmacologic therapy.
Agradecimiento
Al Dr. Roberto Ortiz Carazo, por permitir utilizar los electrocardiogramas de la Figura 3, correspondientes a una de sus pacientes, que estudiamos con la prueba de inclinación.
Referencias
1 . Manolis AS, Linzer M, Salem D, Estes M. Syncope: Current diagnostic evaluation and management. Ann Int Med 1990; 112:850-863. [ Links ]
2. Savage DO, Corwin L, McGee D. Epidemiologic features of isolated syncope: the Framingharn study. Stroke 1985; 16:626-629. [ Links ]
3. Derksian G, Lamb LE. Syncope in a population of healthy young adults: incidence, mechanisms and significance. JAMA 1958; 168: 1200-1207. [ Links ]
4. Kapoor W, Karpf M, Wiland S, Peterson J, Levey G. A prospective evaluation and follow-up of patients with syncope. N Engl J Med 1983; 309:197-204. [ Links ]
5. Kapoor W. Diagnostic evaluation of syncope. Am J Med 1991; 90:91 1034. [ Links ]
6. Lewis T. Vasovagal syncope and the carotid sinus mechanism. Br Med J 1932; 1:873-876. [ Links ]
7. Kenny RA, Ingram A, Bayliss J, Sutton R. Head-up tilt a useful test for investigating unexplained syncope. Lancet 1986; 1:1352-1354. [ Links ]
8. Castle LW. The usefulness of head-up tilt testing and hemodynamic investigations in the workup of syncope of unknown origin. PACE 1988; 11:1202-1214. [ Links ]
9. Araya V, Elizondo JC, Sáenz E, Speranza M, Rodríguez G. Utilidad de la prueba de inclinación "tilt test" en la evaluación de pacientes con síncope: experiencia inicial en Costa Rica. Acta Med Costarrie 1998; 40 (Supl. 1 Abst 13): 14.
10. Fitzpatrick A, Theodorakis G, Vardas P. The incidence of malignant vasovagal syndrome in patients with recurrent syncope. Eur Heart J 1991; 12:389-394. [ Links ]
11. Grubb BP, Karas B. Clinical disorders of the autonomic nervous system associated with orthostatic intolerance: an overview of classification, clinical evaluation, and management. PACE 1999; 22:798-810. [ Links ]
12. Abboud F. Neurocardiogenic syncope. N Engl J Med 1993; 328:1117-1120. [ Links ]
13. Shalev Y, Gal R, Tchou P, Anderson AJ, Avitall B, Akthar M, et al. Echocardiographic demostration of decreased left ventricular dimensions and vigorous myocardial contraction during syncope induced by had upright tilt. JACC 199 1; 18:746-751. [ Links ]
14. Fitzpatrick A, Banmer N, Cheng A, Yacoub M, Sutton R. Vasovagal reactions may occur after orthotopic heart transplantion. JACC 1993; 21:1132-1137. [ Links ]
15. García R, Ruiz R, Sanjuán R, Morell S, Fenollar JV, Burguera MA, et al. Síncope vasovagal. Fisiopatología, diagnóstico y tratamiento. Rev Esp Cardiol 1993; 46:648-658. [ Links ]
16. Sra JS, Jazayeri MJ, Murthy VS. Sequential catecholamine changes during upright tilt: posible hormonal mechanisms responsable for pathogenesis of neurocardiogenic syncope. JACC 1991; 17 (Supl A): 216 (Abstr.). [ Links ]
17. Kosinki D, Grubb B. Neurally mediated syncope with an update on indications and usefulness of head-upright tilt table testing and pharmacologic therapy. Curr Op Cardiol 1994; 9:53-64. [ Links ]
18. Di Girolamo E, Di Iorio C, Sabatini P, Leoncio L, Barbone C, Barsotti A. Effects of paroxetine hydrochloride, a selective serotonin reuptake inhibitor, on refractory vasovagal syncope: a randomized, double-blind, placebo-controlled study. JACC 1999; 33:1227-1230. [ Links ]
19. Nelson S, Stanley M, Love C, Schaal SF. Autonomic and hemodynamic effects of oral theophylline in patients with vasodepresor syncope. Arch Intern Med 1991; 151:2425-2429. [ Links ]
20. Grubb BP, Gerard G, Roush K, Temesy P, Hanhn H, Elliot L. Cerebral vasoconstriction during head upright tilt induced syncope: a paradoxic and unexpected response. Circulation 1991; 84:1157-1164. [ Links ]
21. Obara C, Kobayashi Y Ueda H, Nakagawa H, Kikushiama S, Baba T, et al. Hypersensitivity of cerebral artery response to catecholamine in patients with neurally mediated syncope induced by isoproterenol. Am J Cardiol 2000; 85:1376-1379. [ Links ]
22. Li H, Weitzel M, Easley A, Barrington W, Windle J. Potential risk of vasovagal syncope for motor vehicle driving. Am J Cardiol 2000; 85:184-186. [ Links ]
23. Calkins H, Rowe P. Neurally mediated hypotension and the chronic fatigue syndrome. In Grubb BP, Olshansky B (ed). Syncope: Mechanisms and management. Armonk, NY: Futura Publishing Co 1998: 265-279. [ Links ]
24. Almquist A, Goldemberg IF, Milstein S, Chen MY, Hansen R, Gornick CC, et al. Provocation of bradicardia and hypotension by isoproterenol and upright posture in patients with unexplained syncope. N Eng J Med 1989; 320:346-351. [ Links ]
25. Samoil D, Grubb B. Vasovagal syncope: current concepts in diagnosis and treatment. Heart Dis Stroke 1993; 2:247-249. [ Links ]
26. Fitzpatrick AP, Theodorakis G, Vardas P, Sutton R. Methodology of head-up tilt testing in patients with unexplained syncope. JACC 1991;17:125-130. [ Links ]
27. Raviele A, Gasparini G, Di Pede F, Delise P, Bonso A, Picocolo E. Usefulness of head-up tilt test in evaluating patients with syncope of unknown origin and negative electrophysiologic study. Am J Cardiol 1990; 65:1322-1327. [ Links ]
28. Brignole M, Menozzi C,Gianfranchi L,Oddone D,Lolli G, BertulIa A. Neurally mediated syncope detected by carotid sinus massage and head'up tilt test in sick sinus syndrome. Am J Cardiol 1991; 68:1032-1036. [ Links ]
29. Lopez J, Pico F, De la Morena G, García J, Ruipérez JA, Jaen E, et al. Diagnóstico del sincope vasovagal maligno y valoración farmacológica mediante test de inclinación. Rev Esp Cardiol 1992; 45: Suppl.l (abstract): 11. [ Links ]
30. Abi-Samra F, Maloney J, Fouad-tarazi F, Castle, WD. The usefulness of head-up tilt testing and hemodynamic investigations in the workup of syncope of unknown origin. PACE 1988; 11: 1202-1214. [ Links ]
31. Fouad F, Sitthisook S, Vanerio G, Maloney J, Masanori O, Jaeger F et al. Sensitivity and specificity of the tilt table test in young patients with unexplained syncope. PACE 1993; 16(part I): 394-400. [ Links ]
32. Sheldom R. Evaluation of a single-stage isoproterenol-tilt table test in patients with syncope. JACC 1993; 22:114-118. [ Links ]
33. Waxman M, Yao L, Cameron D, Wald R, Roseman J. Isoproterenol induction of vasodepresor-type reaction in vasodepresor-prone persons. Am J Cardiol 1989; 63:58-65. [ Links ]
34. Calkins H, Kadish A, Sousa J, Rosenheck S, Morady F. Comparison of responses to isoproterenol and epinephrine during head-up tilt in suspected vasodepressor syncope. Am J Cardiol 1991; 67:207-209. [ Links ]
35. Grubb B, Temesy-Armos P, Hahn H, Elliott L. Utility of upright tilt-table testing in the evaluation and management of syncope of unknown origin. Am J Med 1991; 90:6-10. [ Links ]
36. Shalev Y, Gal R, Tchou P, Anderson A, Avitall B, Akhtar M, et al. Echocardiographic demostration of decreased left ventricular dimensions and vigorous myocardial contraction during syncope induced by head-up tilt. JACC 1991; 18:746-751. [ Links ]
37. Sra JS, Anderson A, Sheikh SH, Avitall B, Tchou P, Troup P, et al. Unexplained syncope evaluated by electrophysiologic studies and head-up tilt testing. Ann Int Med 1991; 114:1013-1019. [ Links ]
38. Morillo C, Klein GJ, Zandri S, Yee R. Diagnostic accuracy of a lowdose isoproterenol head-up tilt protocol. Am Heart J 1995; 129:901-906. [ Links ]
39. Sutton R, Petersen M, Brignole M, Raviele A, Menozzi C, Giani P. Proposed classification for vasovagal syncope. Eur J Cardiac Pacing Electrophysiol 1992; 3:180-183. [ Links ]
40. Chen MY, Goldenberg F, Milstein S, Remole S. Cardiac electrophysiologic and hemodynamic correlates of neurally mediated syncope. Am J Cardiol 1989; 63:66-72. [ Links ]
41. Sheldom R, Rose S, Flanagan P, Kosman ML, Killam S. Risk factors for syncope recurrence alter a positive tilt-table test in patients with syncope. Circulation 1996; 93:973-981. [ Links ]
42. Ross B, Hughes S, Anderson E, Gillete P. Orthostatic versus electrophysiologic testing in unexplained syncope in children and adolecents. J Cardiovasc Electrophysiol 1992; 3:418-422. [ Links ]
43. Goldenberg IF, Almquist A, Rumbar DN, Milstein S, Pritzker MR, Benditt DG. Prevention of neurally-mediated syncope for selective beta-1 adrenorreceptor blokade. Circulation 1987;76(Supl.4):133 (Abstract). [ Links ]
44. Calkins H. Pharmacologic approaches to therapy for vasovagal syncope. Am J Cardiol 1999; 84:20Q-25Q. [ Links ]
45. Sra JS, Murphy VS, Jazayeri MR. Use of intravenous esmolol to prediet efficacy of oral beta-adrenergic blocker therapy in patients with neurocardiogenic syncope. JACC 1992; 19:402-408. [ Links ]
46. Davgovian M, Jarardilla R, Frumin H. Prolonged asystole during head upright tilt table testing after beta blockage. PACE 1992; 15:14-16. [ Links ]
47. Leor J, Rotstein Z, Vered Z, Kaplinsky E, Truman S, Eldar M. Absence of tachycardia during tilt test predicts failure of beta-blocker therapy in patients with neurocardiogenic syncope. Am Heart J 1994; 127:1539-1543. [ Links ]
48. Kelly P, Mann D, Adler S, Fuenzalida E, Reiter M. Low dose disopyramide often fails to prevent neurogenic syncope during head-up tilt testing. PACE 1994; 17(Part I): 573-576. [ Links ]
49. Janosik D, Holt D, Fredman C, Bjerregaard P. Efficacy of oral ephedrine in preventing neurocardiogenic syncope (Abstract). Circulation 1991; 84:II-234. [ Links ]
50. Strieper M, Campbell R. Efficacy of alpha adrenergic agonist therapy for the prevention of pediatric neurocardiogenic syncope. JACC 1993; 22:595-597. [ Links ]
51. Sneddon J, Bashir Y, Murgutroyd F, Keeling P, Ward D, Camm J. Do patients with neurally mediated syncope have elevated vagal tone? (Abstr.) JACC 1993; 21:121A. [ Links ]
52. Hachul D, Bastos S, Ludosvice A. Is there a criterion for therapy interruption in patients with neurocardiogenic syncope? PACE 2000; 23(Pt.11) abs 363:643. [ Links ]
53. Reybrouck T, Heidbüchel H, Van de werd F. Tilt Training: A treatment for malignant and recurrent neurocardiogenic syncope. PACE 2000; 23 (Pt.1): 493-498. [ Links ]
54. Fitzpatrick A, Theodorakis G, Ahmed R, Sutton WR. Dual chamber pacing aborts vasovagal syncope induced by head-up 60 tilt. PACE 1991; 13:13-19. [ Links ]
55. Sra JS, Mohammad R, Jazayeri R, Avittal B, Dhala A, Deshpande S, et al. Comparison of cardiac pacing with drug therapy in the treatment of neurocardiogenic (vasovagal) syneope with bradycardia or asystole. N Engl J Med 1993; 328:1085-1090. [ Links ]
56. Glikson M, Hayes D. Recent advances in cardiac pacing. Current Opinion Cardiol 1994; 9:65-74. [ Links ]
57. AHA/ ACC. Guidelines for implantation of cardiac pacemakers and anti-arrhythmic devices: A report of the American College of Cardiology / American Heart Association task force on assessment of diagnostic and therapeutic cardiovascular procedures. Circulation 1991; 84:455-467. [ Links ]
58. Maloney JD, Jaeger J, Rizo-Patron C, Zhu DW. The role of pacing for the management of neurally mediated syncope: Carotid sinus syndrome and vasovagal syncope. Am Heart J 1994; 127:1030-1037. [ Links ]
Abreviaturas
SNCG, síncope neurocardiogénico; SNA, sistema nervioso autónomo; PI, prueba de inclinación; PAS, presión arterial sistólica; FC, frecuencia cardiaca; Ipm, latidos por minuto; PA, presión arterial; AV, atrio-ventricular; I.V, intravenosa; BB, beta bloqueadores; IRS, inhibidores de recantación de serotonina.
1 Servicio de Cardiología, Hospital Dr. Rafael Angel Calderón Guardia.
Correspondencia: Vivien Araya Gómez. Centro Cardiológico Integral, Clínica de Arritmias, Corporación de Electrofisiología de Costa Rica. Apartado postal 72-6100 San José, Costa Rica.