Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Médica Costarricense
versão On-line ISSN 0001-6002versão impressa ISSN 0001-6012
Acta méd. costarric vol.46 supl.1 San José Out. 2004
Chih Hao Chen-Ku 1, María Gabriela Sandí-Bogantes 2
Resumen
La prevalencia de obesidad mundial en los últimos 20 años ha aumentado exponencialmente observándose la misma tendencia en Costa Rica. El índice de masa corporal es la medida más aceptada con la cual medir obesidad hoy en día. La obesidad se asocia cada día a más patologías incluyendo cáncer e insuficiencia cardiaca todo lo cual lleva a mayor morbimortalidad. La regulación del peso corporal no sólo es un balance entre aporte y consumo energético sino que hay una serie de factores endógenos y endocrinológicos que regulan el peso y composición corporal a largo plazo y que muy probablemente está relacionado a la génesis de la obesidad. El paradigma del tratamiento debe cambiar hacia uno donde se vea esta enfermedad como una enfermedad crónica y enfocarla como tal con el mantenimiento a largo plazo de modificación de estilos de vida y el tratamiento crónico con fármacos. El tratamiento farmacológico disponible hoy en día para tratar la obesidad sirve no sólo para producir pérdida de peso sino que se ha demostrado que esto a largo plazo tiene beneficios sobre reducción de incidencia de diabetes mellitus así como de los eventos cardiovasculares.
Descriptores: obesidad, sobrepeso, tratamiento
Recibido: 6 de enero de 2004 Aceptado: 20 de julio de 2004
La obesidad constituye una de las patologías más prevalentes a nivel mundial. Su aumento exponencial en los últimos 20 años en todo el mundo incluyendo Costa Rica hace prever un aumento considerable de las patologías médicas asociadas para el futuro, lo que va a conllevar un aumento en los gastos de los recursos de salud.
El tratamiento de la obesidad debe iniciarse en edades tempranas de la vida. Son alarmantes las tasas de obesidad observadas en niños y adolescentes alrededor del mundo. Sólo con intervenciones en estos períodos es que podremos evitar que la epidemia de obesidad siga teniendo su aumento alarmante.
El presente artículo pretende actualizar los conceptos que hay en cuanto a diagnóstico, fisiopatología, consecuencias médicas y tratamiento de obesidad.
Prevalencia de obesidad
Estados Unidos es uno de los países donde se lleva mejor el registro de las tasas de obesidad. El Centro para el Control de Enfermedades de los Estados Unidos lleva un registro nacional de prevalencia de obesidad desde 1980 1. Es de notar cómo en los 23 años que lleva este registro se ha visto un aumento gradual de las tasas de obesidad, donde para 1990 la mitad de los estados de los Estados Unidos tiene una prevalencia del 10-14% de los adultos mientras que para el año 2000, prácticamente la mitad de los estados tienen una prevalencia mayor al 20%. También es llamativo que las tasas de obesidad tienen una distribución mayor en los estados de la costa atlántica norteamericana.
En Costa Rica, no nos escapamos a este fenómeno. En la Encuesta Nacional de Salud 2 realizado por el INCIENSA en 1995, se determinó que el 45.5% de la población del Valle Central tiene un índice de masa corporal (IMC) en más de 25 Kg/m2. Es llamativo que en la población entre 40 y 59 años el 70.1% de la población nuestra tiene obesidad o sobrepeso. En un estudio más reciente realizado por la Dra. Louella Cunningham y colaboradores en el INCIENSA donde toman una muestra de 917 pacientes cartagineses que siguen una distribución etaria similar a la población nacional, se determinó que 35.1% de la población tenían sobrepeso y 23.6% obesidad. En este estudio también se reproduce el hallazgo de que las tasas de obesidad aumentan con la edad, alcanzando un máximo de 34.9% en las mujeres entre 55 y 64 años donde también presentan una tasa de sobrepeso del 46% 3 . Es decir el comportamiento epidemiológico de la obesidad en nuestro país es prácticamente idéntico al de los países desarrollados.
En los niños y adolescentes, se ha reportado un aumento de las tasas de obesidad aproximadamente de 2.7 veces en los últimos 15 años 4. En Estados Unidos la prevalencia pasó de 6% en 1971 a 14% en 1999. En este mismo artículo se cita que en Costa Rica la prevalencia en 1982 era de 2.3% en niños de 0 a 6 años de edad mientras que para 1996 la tasa de obesidad subió a 6.2% de nuestra población.
Definición
El aumento de peso corporal que presenta una persona es problemático siempre y cuando éste sea debido a grasa como corresponde en la mayoría de la población obesa. La Organización Mundial de la Salud y el Instituto Nacional de Salud de los Estados Unidos han definido obesidad en adultos utilizando el IMC 5. Este índice se calcula tomando el peso del paciente en kilogramos y luego dividiéndolo entre la talla del paciente en metros al cuadrado. Se define como índice de masa corporal normal entre 18.5 y 24.9 kg/m2. Sobrepeso corresponde a aquellos pacientes con IMC entre 25 y 29.9 kg/m2. Obesidad grado I es aquel que tiene IMC entre 30 y 34.9 kg/m2, grado II es IMC entre 35 y 39.9 kg/m2 y obesidad grado III (u obesidad mórbida o masiva) son aquellos con IMC mayor a 40 kg/m2.
Se utiliza el IMC para definir obesidad por cuanto es la medida más sencilla y reproducible que correlaciona con la cantidad de grasa corporal. Sin embargo, también tiene sus limitantes. Por ejemplo, puede haber situaciones con IMC elevados sin necesariamente haber exceso de grasa como con los levantadores de pesas donde el aumento de peso es por masa muscular. Esta situación corresponde a la minoría de los pacientes por lo que para la población general se puede aplicar con bastante confiabilidad.
Consecuencias para la salud
La obesidad está asociada a una serie de patologías médicas que conllevan a mayor morbilidad y alteración de la calidad de vida del paciente. Dentro de ellas hay varias bastante conocidas, clásicamente tenemos la diabetes mellitus, hipertensión arterial, dislipidemias, colelitiasis y enfermedad arterial coronaria. Sin embargo, hay otras condiciones menos conocidas que también se asocian como son la osteoartrosis, predominantemente de miembros inferiores, apnea obstructiva de sueño, y la depresión 6. Uno de los puntos importantes va a ser las repercusiones psicológicas para el paciente, donde la discriminación social juega un papel esencial. Situaciones como rechazo laboral, incomodidad para accesos (sillas muy pequeñas), esfignomanómetros que no logran abarcar el diámetro del brazo, van a tener consecuencias sobre la autoestima del paciente que lo hacen más propenso a problemas depresivos.
Recientemente se han publicado estudios en donde la obesidad se ha asociado a diversos tipos de cáncer en los cuales clásicamente esta condición no había jugado un papel importante. En el II Estudio de Prevención del Cáncer de Estados Unidos donde se estudiaron más de un millón de habitantes, encontraron que IMC mayor a 30 kg/m2 se asocia a mayor mortalidad por cáncer en general tanto en hombres como mujeres. En los hombres un IMC mayor a 35 kg/m2 aumenta el riesgo relativo de cáncer hepático en 4.52 veces, cáncer de páncreas en 2.6 veces y cáncer gástrico y esofágico en 1.9 veces. En las mujeres, aquellas con IMC mayor a 40 kg/m2 tienen un riesgo relativo de 6.2 veces de mortalidad por cáncer de útero, 4.7 veces de cáncer de riñón y 2.7 veces de cáncer de páncreas. Las mujeres con IMC mayor a 35 kg/m2 tienen 3.2 veces mayor mortalidad de cáncer de cervix 7.
En el estudio Framinghan se ha reportado que la obesidad es un factor de riesgo independiente para insuficiencia cardiaca. En este estudio llegaron a la conclusión que cada unidad de IMC que aumenta por encima de 25, se asocia a 7% mayor de riesgo de insuficiencia cardiaca en hombres y 5% en mujeres. Las mujeres con sobrepeso tienen un riesgo 50% mayor de desarrollar insuficiencia cardiaca y 20% en hombres. Aquellos con obesidad tienen un riesgo de 90% mayor de desarrollar insuficiencia cardíaca 8.
Si tomamos todos estos factores en cuenta, es evidente que las personas con obesidad tienen una serie de patologías asociadas que van a llevar a una reducción de la esperanza de vida así como de su calidad de vida.
Fisiopatología
Como planteamos previamente, el problema de la obesidad es la acumulación de grasa. Hay que recordar que el tejido adiposo, aparte de sus funciones endocrinológicas, sirve de reservorio energético, donde se van a depositar los triglicéridos. Estas moléculas están compuestas por una molécula de glicerol y tres ácidos grasos que son fuente energética. Por lo tanto, desde un punto de vista muy simplista podríamos achacar la obesidad a un desbalance entre aporte y gasto energético 9.
El desarrollo tecnológico del siglo XX ha facilitado la vida y ha hecho que los seres humanos se vuelvan más sedentarios por lo que el gasto energético se ha reducido de forma considerable. Si a esto le sumamos el aumento en la oferta de comidas empezamos a comprender la magnitud del desbalance. Este aumento en la oferta de alimentos desgraciadamente es a expensas de comidas densas en energía (grasas) como son las comidas rápidas y que también son los que tienen menor costo, por lo que el aporte calórico es aún mayor. No hay que perder de vista también las estrategias de mercadeo de las compañías de comidas donde por un precio menor se adquiere mayores porciones de comidas y el consiguiente aumento de aporte calórico.
Desde el punto de vista de regulación hormonal, la obesidad se vuelve más complejo. Los mecanismos de regulación endógena del apetito y peso corporal deberían permitirle a una persona mantener su peso corporal dentro de límites normales a largo plazo, cosa que no sucede en los pacientes obesos. La regulación del apetito a corto plazo va a determinar la porción de las comidas que estamos ingiriendo, pero la regulación a largo plazo es la que va a determinar en última instancia el peso corporal final 10.
La regulación del apetito a corto plazo está determinado predominantemente por una serie de péptidos gastrointestinales como la colecistoquinina. Estos péptidos usualmente se liberan cuando hay ingesta de alimentos y viaja por medio del nervio vago hasta llegar al tallo cerebral y específicamente al núcleo solitario. Una vez que llega al tallo, se activa una vía que comunica con el núcleo ventromedial del hipotálamo donde se utilizan neurotransmisores como la serotonina y norepinefrina. La liberación de estos neurotransmisores produce reducción de los niveles de neuropéptido Y y por lo tanto se interpreta como señal de saciedad. El bloqueo de estos péptidos de liberación endógena hace que se aumente el tamaño de las porciones de estos alimentos y por otro lado, el estímulo de los receptores de colecistoquinina hace que reduzca la porción de alimentos. La ghrelina es un péptido liberado por el estómago pero su función es inversa a la colecistoquinina ya que niveles altos de ghrelina estimulan el apetito porque aumentan los niveles de neuropéptido Y 11. Un punto a resaltar es que la modulación de estos factores produce cambios en el peso corporal a largo plazo. Apesar de esto, es fundamental comprender estas señales que modulan el apetito por cuanto los agentes farmacológicos disponibles hoy en día que actúan sobre el apetito ejercen su función en esta vía. Este es el caso de los agentes adrenérgicos tipo fentermina y los agentes mixtos tipo sibutramina que al actuar modulando la señal de noradrenalina y serotonina hacen que el hipotálamo interprete el estímulo como saciedad y reduzcan la porción de comidas o supriman del todo el apetito. Secundario a esta modulación del apetito es que hay una reducción en la ingesta calórica que lleva a la pérdida de peso del paciente.
Con respecto a la regulación a largo plazo, hay una serie de factores que van a actuar directamente sobre el hipotálamo para modular el apetito. Dentro de estos factores los más importantes en la leptina y la insulina. La leptina es un péptido que se produce en el tejido graso, por lo que la mayoría de los pacientes obesos tienen más bien niveles altos de leptina. La insulinemia usualmente está elevada en pacientes con obesidad por la resistencia a la insulina asociada en estos pacientes. Ambas hormonas deben llegar al hipotálamo para producir saciedad y reducción de niveles de neuropéptido Y. Sin embargo, deben cruzar la barrera hematoencefálica utilizando un transportador saturable. Por lo tanto, en muchas ocasiones el hipotálamo no logra censar realmente los niveles de leptina e insulina circulante por lo que no logra suprimir el apetito adecuadamente al no poder censar la cantidad de adiposidad corporal que está presente 12. Cuando fue descubierto, a la leptina se le llamó la hormona de la obesidad por cuanto se demostró en un modelo en ratas obesas que éstas tenían deficiencia de leptina y que la administración exógena de ésta lograba inducir pérdida de peso. Sin embargo, hoy en día sabemos que en los humanos esto no sucede y más bien prácticamente todas las personas obesas cursan más bien con niveles altos de leptina pero asociado a un deficiente transporte de ésto al sistema nervioso central. La administración de leptina exógena por tanto no produce pérdida de peso en humanos excepto en aquellas pocas familias donde se ha demostrado deficiencia de leptina.
Tratamiento
Con respecto al tratamiento de la obesidad, hay algunos hechos históricos que han cambiado el paradigma de su tratamiento. En primer lugar, uno de los primeros medicamentos que se utilizaron a principios del siglo XX fue la levotiroxina. Es lógico suponer que si se inducen estados de tirotoxicosis al paciente, éste va a perder peso con las consecuencias directas producidas por el hipertiroidismo sobre hueso y corazón. Esta alternativa terapéutica nos enseñó que hay tratamientos efectivos para reducir el peso pero que tienen efectos adversos inaceptables. El segundo hito en la historia del tratamiento de la obesidad fue en 1984 donde se publicó por primera vez un estudio 13 a largo plazo (6 meses) en donde se vio que el tratamiento sostenido durante este período previene el aumento de peso que se produce al suspender el medicamento estudiado (combinación de fentermina con fenfluramina). Sin embargo, lo que puso al tratamiento de obesidad en los titulares noticiosos mundiales fue el hallazgo de 1997 14 de valvulopatías asociado a la utilización combinada de fentermina-fenfluramina.
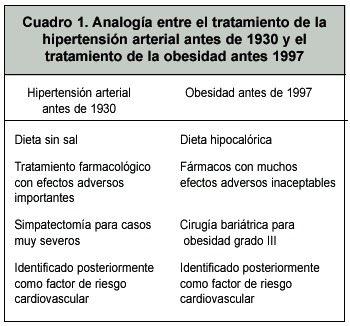
Estos diferentes puntos en la historia llevaron a ciertas conclusiones. Primero, el tratamiento de la obesidad con fármacos puede tener efectos secundarios importantes que pueden llegar a ser inaceptables y por lo tanto siempre debe ser mucho mayor el beneficio que obtenemos en el paciente que el riesgo. Segundo, el cambio en el paradigma del tratamiento de la obesidad hoy en día tenemos que ver como una enfermedad crónica y tratarlo como tal. Igual como en la hipertensión arterial o en la diabetes mellitus, el tratamiento de la obesidad debe ser mantenido a largo plazo, ya que una vez que el paciente pierde peso, lógicamente si quita las modificaciones del estilo de vida o suspende los fármacos volverá a ganar peso como el paciente hipertenso subirá las cifras de presión arterial si suspende los medicamentos antihipertensivos. El cuadro 1 refleja un poco la analogía entre la hipertensión arterial y la obesidad. Cabe resaltar en este punto que al igual que otras enfermedades crónicas, aparte del tratamiento farmacológico es fundamental la modificación de estilos de vida para que el tratamiento resulte exitoso. Sólo a través de la educación al paciente sobre dieta y ejercicio es que logramos un impacto real en la pérdida de peso del paciente.
Los fármacos disponibles para tratamiento de la obesidad se clasifican en los siguientes grupos:
1. fármacos que actúan modulando el apetito
2. fármacos que reducen absorción intestinal de nutrientes
3. fármacos que actúan aumentando el gasto energético
Fármacos que actúan modulando el apetito
Este grupo podemos subdividirlo en 2: aquellos que suprimen el apetito y aquellos que producen saciedad precoz.
Los fármacos que actúan suprimiendo el apetito usualmente son derivados de anfetaminas. Estos actúan por medio de la liberación de noradrenalina (agentes adrenérgicos) o de serotonina (agentes serotoninérgicos).
Los agentes adrenérgicos hoy en día se emplean aún con mucha frecuencia y dentro de éstos están la fentermina, el dietilpropion, la fendimetrazina y de benzfetamina. Estos agentes al inducir liberación de noradrenalina producen que el hipotálamo interprete como saciedad y por lo tanto el paciente no siente hambre. Un punto importante es que la liberación de noradrenalina no es selectiva, que va de la vía del tallo cerebral al hipotálamo, por lo que produce una serie de efectos no relacionados con el apetito. Entre ellos podemos citar la hipertensión arterial, taquiarritmias, estados de excitación, aumento del estado de vigilia, aumento de la sensación de energía e inhibición de la sudoración. A pesar de que no produce adicción física por cuanto la cesación de su uso no produce síndrome de abstinencia, sí se produce adicción psicológica ya que al suspender el fármaco al estar depletado de neurotransmisores el paciente cae en un estado donde se siente con todo lo contrario: mucha hambre, aumento de sueño, cansancio, depresión. Estos agentes producen pérdida de alrededor del 5 al 10% del peso corporal y en estos momentos aún se comercializa aunque la indicación por la FDA es de emplearlo por "unas cuantas semanas" 15.
Los agentes serotoninérgicos son básicamente la fenfluramina y su mezcla racémica dextro la dexfenfluramina. Estos agentes actúan facilitando la liberación de serotonina por lo que inducen saciedad. Sin embargo, la misma liberación de serotonina es la que explica las lesiones valvulares inducidas por este fármaco ya que los hallazgos histológicos de estas valvulopatías son idénticos a la producida en síndrome carcinoide, donde hay un aumento en la liberación de serotonina. La efectividad de este agente aislado es similar a la de los adrenérgicos 16.
Las sustancias que actúan induciendo saciedad precoz son agentes mixtos: actúan sobre serotonina y noradrenalina. El único disponible en este grupo es la sibutramina. Este agente a diferencia de los 2 grupos anteriores en que no produce liberación de neurotransmisores sino que actúa sobre la inhibición de la recaptura. Es decir, debe haber liberación fisiológica para que estos actúen y por lo tanto produce supresión del apetito sino saciedad precoz. La persona siente hambre y al comer tiene liberación endógena de noradrenalina y serotonina entre la vía que comunica tallo cerebral e hipotálamo. La sibutramina produce inhibición de la recaptura de estos neurotransmisores y por lo tanto el hipotálamo lo censa como saciedad precoz. Otro efecto que se ha observado con la sibutramina es el aumento de la termogénesis por medio de un aumento en la tasa de metabolismo basal entre 4 y 5% 17. La molécula madre de sibutramina es inactiva produciéndose a nivel hepático 2 metabolitos M1 y M2 que son los activos. Por lo tanto, en estados donde hay disfunción hepática la efectividad es menor.
La eficacia clínica de la sibutramina para inducir pérdida de peso es de aproximadamente 5-8% del peso corporal. Su seguridad a largo plazo se ha demostrado en sus estudios clínicos 18, donde el uso hasta por 2 años es bien tolerado. También estos demostraron que el tratamiento crónico con este fármaco no induce mayor pérdida de peso luego de los primeros 6 meses, pero disminuye la tasa con la que el paciente vuelve a ganar peso después comparado con placebo. Así mismo, se ha demostrado en pacientes diabéticos que esta reducción de peso se traduce en una mejoría de su control glicémico 19.
El efecto adverso más importante asociado a la sibutramina es la hipertensión arterial. En promedio produce un aumento de 2 mm Hg en la presión arterial sistólica, pero en 13% de los pacientes hay un aumento de hasta 15 mm Hg en la presión sistólica. Otros efectos son el insomnio (por lo que se recomienda administrarlo en las mañanas), cefalea y resequedad de boca. Se deben tomar en cuenta ciertas interacciones que pueden reducir la efectividad de este fármaco como es el uso de alfa y beta bloqueadores 6.
Fármacos que inhiben la absorción intestinal de nutrientes
El único fármaco disponible de esta clase es el orlistat. Éste actúa inhibiendo las lipasas intestinales. Las grasas que ingerimos de la dieta vienen en forma de triglicéridos que no se absorben como tal. Se requiere la presencia de lipasas intestinales para degradar estos triglicéridos y liberar ácidos grasos que sí se absorben. El orlistat al inhibir la acción de estas lipasas no permite la absorción de estas grasas y por lo tanto facilita la eliminación de hasta 30% de la grasa ingerida en la dieta.
La seguridad del orlistat en estudios a largo plazo ha sido comprobada, sin mostrar hasta ahora eventos adversos serios. La efectividad para la pérdida de peso es hasta 9% luego de un año de uso y al igual que la sibutramina, el uso crónico previene la ganancia de peso que se observa si se suspende su utilización. Parte de las limitantes del uso de orlistat lo constituyen los efectos adversos, donde los más importantes son los gastrointestinales que obligan al abandono del tratamiento hasta en 9% de los pacientes en los estudios clínicos. Estos síntomas gastrointestinales incluyen flatulencia, distensión abdominal, esteatorrea, diarrea e incontinencia fecal que en algunos pacientes pueden llegar a ser muy severos 20.
El orlistat también ha demostrado ser efectivo en pacientes diabéticos, donde la reducción del peso corporal inducido por el fármaco se traduce en un menor requerimiento de tratamiento oral para la diabetes y una leve reducción en las cifras de hemoglobina glicosilada.
Nuevamente es de resaltar que estos beneficios se observan por la pérdida de peso y no por el fármaco como tal 21. El orlistat también tiene la ventaja de que en pacientes obesos reduce la tasa de progresión a diabetes mellitus comparado con placebo así como reducción en la cantidad de pacientes con intolerancia a carbohidratos 22.
La interacción medicamentosa de mayor cuidado que se debe tener con orlistat es con la warfarina. El orlistat reduce la absorción de vitaminas liposolubles incluyendo la vitamina K. Por lo tanto, los pacientes que reciben warfarina deben ajustar las dosis de ésta ya que se reduce la absorción de vitamina K. Además, se recomienda que todo paciente consuma un preparado con multivitaminas cuando esté recibiendo orlistat.
Fármacos que aumentan el gasto energético
Como se mencionó al principio, uno de los medicamentos de este grupo que se usó (y aún se emplea inadecuadamente) es la levotiroxina. Existen otros preparados que al actuar a través del receptor adrenérgico periférico logran aumentar la tasa de metabolismo basal. Dentro de estos preparados se incluyen algunos de venta libre como por ejemplo la efedrina, la pseudoefedrina y la fenilpropanolamina. Sin embargo, en los últimos años también ha habido mucha discusión en relación a la seguridad de estos fármacos por sus efectos adversos. La fenilpropanolamina fue retirada del mercado estadounidense y costarricense por su asociación con accidentes vasculares cerebrales hemorrágicos en mujeres jóvenes 23. La efedrina fue uno de los causantes de la muerte súbita en un lanzador de las grandes ligas en la pretemporada anterior. También se han estudiado combinaciones de estos fármacos como efedrina-cafeína para tratar de potencializar sus efectos pero su seguridad no se ha establecido en estudios grandes controlados. Por lo tanto, no se debe recomendar la utilización de estos fármacos para inducir pérdida de peso dado que sus riesgos son mayores que los beneficios.
Otros fármacos
Existen otros fármacos que en algún momento se han utilizado para otras indicaciones y que además logran inducir pérdida de peso. Tal vez el agente de éstos que se ha estudiado más extensamente es el metformin. El metformin en pacientes con intolerancia a carbohidratos ha logrado reducir en 38% el riesgo de progresión a diabetes y adicional a esto logra una pérdida de peso de alrededor 1-2 kg en los pacientes 24. Esta se da en mucho menor magnitud comparado con los agentes previos pero tiene la ventaja de la reducción de progresión a diabetes mellitus. La utilidad de este fármaco se limita por sus efectos adversos gastrointestinales donde los más importantes son flatulencia, distensión abdominal, diarrea. Sin embargo la administración de dosis gradualmente mayores logran mejorar usualmente la tolerancia.
El otro agente que cabe resaltar es la acarbosa. Este agente también logró reducir en 38% la progresión hacia diabetes mellitus en pacientes con intolerancia a carbohidratos 25 induciendo tan sólo una pérdida de peso de 700 g comparado con placebo. Lo más importante es que esta reducción del riesgo de diabetes se traduce en una reducción de aproximadamente en 49% de eventos cardiovasculares especialmente infarto agudo del miocardio 26. Al igual que el metformin, la limitante de la utilización de la acarbosa son los efectos adversos gastrointestinales ya que a pesar de estar en un estudio clínico la dosis promedio tolerada fue menor de 200 mg.
Tratamiento quirúrgico
El tratamiento quirúrgico usualmente se reserva para aquellos pacientes que presentan IMC mayor a 40 kg/m2 o 35 kg/m2 asociado a una enfermedad médica relacionado con la obesidad. Como todo procedimiento quirúrgico, presenta sus riesgos y beneficios, del éxito de esta modalidad terapéutica depende la selección adecuada del paciente. Cuando se trata de cirugía para obesidad, se define como éxito cuando la persona pierde más del 50% del exceso de peso corporal.
Este tipo de intervenciones se conocen como cirugía baríatrica y se utiliza desde 1950. Existen 2 tipos principales de cirugía, uno es basado en restricción gástrica, limitando la cantidad de alimentos que puede ingerir la persona y la otra basada en derivación intestinal donde la persona pierde peso más bien por malabsorción. Hay algunas modalidades donde se combinan ambas estrategias 27.
Las técnicas más utilizadas hoy en día son derivación gástrico Roux-en-Y donde combina el elemento restrictivo con el de malabsorción. Esta cirugía logra tener éxito (pérdida de peso de más del 50% del exceso de peso) en 80% de los pacientes a 2 años y 60% a los 5 años 28. Los pacientes que se someten a esta cirugía deben recibir un suplemento con multivitaminas por el estado malabsortivo que produce.
La gastroplastía con banda vertical, consiste en la realización de un pequeño reservorio gástrico con obstrucción en su salida llevando a la inducción de saciedad. Logra tasas de éxito de aproximadamente 50% a los 5 años. Tiene la ventaja de que mantiene la anatomía normal intestinal y por lo tanto facilita la realización de procedimientos endoscópicos. No provee estados de malabsorción, por lo que no requiere de suplementos nutricionales, aunque su tasa de éxito es menor comparado con otros tipos de cirugía. Esta técnica reporta fallas de hasta 80% luego de 10 años de seguimiento y en ciertas ocasiones produce reflujos gastroesofágicos muy severos.
La diversión biliopancreática combina un componente restrictivo con uno de malabsorción. El componente de malabsorción es mayor en este caso por cuanto deja sólo 50 cm de íleon para absorción de nutrientes. Es el procedimiento de mayor éxito con tasas de hasta 80% a largo plazo, aunque también es el que requiere mayor seguimiento y control por el estado malabsortivo. Hasta 30% de los pacientes llegan a desarrollar anemia y 30- 50% hacen deficiencias de vitaminas liposolubles.
La banda gástrica de silicón ajustable se introdujo en 1980 y consiste en un procedimiento restrictivo. Produce tasas de éxito de hasta 65% a 5 años. Tiene la ventaja que es un procedimiento que se puede realizar por vía laparoscópica 28.
La cirugía baríatrica en general es la modalidad terapéutica más eficaz para tratar la obesidad en los casos donde se requiera. En pacientes con obesidad grado III, incluso puede curar la diabetes mellitus (definido por suspensión de todo medicamento antidiabético y normalización de glicemias) en el 40% de los casos donde se usa sólo un componente restrictivo y hasta en 80-100% de casos donde se usa el componente restrictivo y el malabsortivo 29. A pesar de esto, no hay consenso sobre el papel de la cirugía bariátrica para el manejo de la obesidad en niños y adolescentes 30.
Modificación de estilos de vida
Como toda enfermedad crónica, el punto primordial en el manejo de la obesidad lo debe constituir la modificación de estilos de vida. Estas modificaciones consisten en cambiar la dieta que recibe el paciente así como incentivarlo para hacer ejercicio. Los programas de ejercicio que se recomienden a un paciente obeso, deben tomar en cuenta las morbilidades asociadas que tenga. Por ejemplo, si el paciente tiene una osteoartrosis severa de rodillas y cadera, es poco real recomendarle que haga una caminata diaria de una hora, pero sí se le puede recomendar natación. Con respecto a las recomendaciones dietéticas, clásicamente se ha sugerido evitar el consumo de grasas y por tanto de comidas rápidas por cuanto las grasas son las comidas que más calorías aportan por gramo de peso. Se debe tratar de evitar también la ingesta de refrescos azucarados (gaseosos o no) ya que éstos aportan una gran cantidad de carbohidratos simples y además son calorías que se ingieren hasta cierto punto de forma innecesaria. La dieta en general debe ser hipocalórica para lograr una pérdida de peso de al menos 500 gramos por semana. Por lo general se recomienda una dieta de 20 kcal por kilogramo de peso ideal.
Sin embargo, sabemos que estas modificaciones son difíciles de mantener a largo plazo y la mayoría de los estudios han comparado esta estrategia contra un medicamento activo. Todos llegan a la conclusión que es efectivo para inducir pérdida de peso por períodos de hasta 6 meses, pero luego de ésta usualmente el paciente vuelve a ganar el peso 18, 20. La salvedad a esta tendencia lo constituye el estudio de prevención de diabetes, donde la modificación de estilos de vida se logró mantener hasta 4 años traduciéndose en una reducción del 58% de riesgo de progresión hacia diabetes 31.
La clave de la modificación de estilos de vida de este estudio fue la individualización de los programas, ya que se logró incentivar hasta llegar a 4 horas semanales de ejercicio intenso pero iba acompañado de asesoría y estímulo por parte de un educador físico.
Ha existido también mucha controversia en relación al tipo de dieta adecuado para inducir pérdida de peso. En la década de los setentas se estableció que las dietas con muy bajo contenido calórico pueden aumentar más bien la mortalidad 15. La tendencia actual ha sido recomendar dietas hipocalóricas que favorezcan una pérdida de peso leve y gradual asociado a un programa de ejercicios aeróbicos.
En los últimos años han surgido una serie nueva de dietas populares cuya efectividad a largo plazo aún es cuestionable. Dentro de éstas se cuenta la dieta de Atkins que es básicamente alta en consumo de proteínas y grasas y prácticamente cero ingesta de carbohidratos. Al no ingerir carbohidratos se cae en un estado de lipólisis y cetosis que se traduce en pérdida de peso. Los críticos de esta dieta han argumentado que puede llevar a deterioro del perfil de lípidos y aumento del riesgo cardiovascular. En un estudio reciente 32, se ha comparado esta dieta con una dieta hipocalórica convencional (bajo en grasas) llegando a la conclusión que luego de 6 meses hay una mayor pérdida de peso con la dieta sin carbohidratos, sin necesariamente haber deterioro en el perfil de lípidos, sino más bien con una reducción mayor en los niveles de triglicéridos y mejoría en la sensibilidad a la insulina. Aún así, no aclara la posibilidad de mantener esta dieta a largo plazo así como su seguridad cardiovascular.
Consideraciones prácticas
Las modificaciones del estilo de vida lo debemos implementar en todos los pacientes con sobrepeso u obesidad. Sin embargo, no todos los pacientes son candidatos a tratamiento farmacológico. El uso de medicamentos para tratar la obesidad está indicado en pacientes con IMC mayor de 27 kg/m2 asociado a alguna patología (como hipertensiónn, diabetes, dislipidemia, etc) o en aquellos pacientes con IMC mayor de 30 kg/m2. La escogencia del agente terapéutico depende de cada paciente tomando en cuenta las contraindicaciones y efectos adversos de los fármacos. Por otro lado, si el paciente no es portador de diabetes y sin embargo es de alto riesgo para desarrollar ésta, los fármacos que han logrado demostrar eficacia en prevención de diabetes (metformin, acarbosa, orlistat) pueden considerarse de primera línea. Cabe resaltar que la modificación de estilos de vida es fundamental y se debe mantener aún cuando se decida iniciar tratamiento farmacológico en el paciente.
Se dice que el tratamiento en general es exitoso si el paciente logra tener una pérdida de peso de al menos 500 gramos por semana. Si no logra esta meta, se debe revalorar el paciente preguntándose si está cumpliendo el programa de dieta y ejercicio o si será necesario ajustar la dosis del fármaco o si puede haber una interacción que reduzca la eficacia de ésta.
La duración del tratamiento en general es dictado por el perfil farmacológico del fármaco y los factores individuales. La tendencia hoy en día es mantener los medicamentos que son seguros y eficaces, por un período largo de tiempo ya que como expresamos al principio, usualmente la suspensión lleva a que el paciente vuelva a ganar peso. El tratamiento crónico con estos medicamentos logra prevenir esta recuperación de peso por parte del paciente.
Conclusiones
La obesidad está alcanzando prevalencias mundiales que lo catalogan como pandemia. Esta se asocia a gran cantidad de enfermedades incluyendo cáncer e insuficiencia cardiaca que llevan a un deterioro en la calidad de vida del paciente. En la actualidad existen diferentes fármacos que pueden ayudar al tratamiento cuya efectividad es parecido, entre un 5 y 10% del peso corporal. En casos de obesidad grado III, la cirugía bariátrica es la mejor alternativa terapéutica. Sin embargo, se debe cambiar el paradigma del tratamiento de la obesidad y ver éste como una enfermedad crónica y como tal tratarla con modificación de estilos de vida y fármacos de forma crónica.
Abstract
The prevalence of obesity around the world has risen dramatically in the last 20 years and Costa Rica is following this trend. Body mass index is still the most widely used measuring unit used to define obesity. Obesity is associated with several medical conditions and every day it is associated with new ones including cancer and heart failure all of which will increase morbidity and mortality in these patients. Body weight regulation is not just determined by energy expenditure and consumtion but there are several endocrine signals that will determine body weight and composition. Our view of the treatment of obesity should change and recognize it and treat it as a chronic disease with maintenance of lifestyle modifications and pharmacological treatment over the years. Nowadays we have treatment that will not only produce weight loss but will also reduce the incidence of diabetes mellitus and cardiovascular disease.
Referencias
1. http://www.cdc.gov/nccdphp/dnpa/obesity/trend/maps/index.htm. Encuesta nacional de salud. Revisado el 12 de diciembre 2003.
2. Murillo, S. Obesidad en Costa Rica y posibles factores asociados. Trabajo presentado en el X Congreso Latinoamericano de Nutricionistas-Dietistas. Disponible en: http://www.alter.org.pe/xclan/c14.htm. Revisado el 12 de diciembre 2003. [ Links ]
3. Cunningham L, Rodriguez S, Ronderos M, Jimenez JG. Prevalence of diabetes and hyperlipidemia in an urban population of Costa Rica. American Association of Clinical Endocrinologists 2003 Syllabus. Abstract #94. Pp 325. [ Links ]
4. Ebbeling CB, Pawlak DB y Ludwig DS. Childhood obesity: public-health crisis, common sense cure. Lancet. 2002;360:473-82. [ Links ]
5. Clinical Guidelines on the Identification, Evaluation, and Treatment of Overweight and Obesity in AdultsThe Evidence Report. National Institutes of Health. Obes Res. 1998;6 Suppl 2:51S-209S. [ Links ]
6. Collazo-Clavell ML. Safe and effective management of the obese patient. Mayo Clin Proc. 1999;74:1255-9. [ Links ]
7. Calle EE, Rodriguez C, Walker-Thurmond K, Thun MJ. Overweight, obesity, and mortality from cancer in a prospectively studied cohort of U.S. adults. N Engl J Med. 2003;348:1625-38. [ Links ]
8. Kenchaiah S, Evans JC, Levy D, Wilson PW, Benjamin EJ, Larson MG, et al. Obesity and the risk of heart failure. N Engl J Med. 2002;347:305-13. [ Links ]
9. Hill JO, Wyatt HR, Melanson EL. Genetic and environmental contributions to obesity. Med Clin North Am. 2000;84:333-46. [ Links ]
10. Woods SC, Seeley RJ, Porte D Jr, Schwartz MW. Signals that regulate food intake and energy homeostasis. Science. 1998;280:1378-83. [ Links ]
11. Lustig RH. The neuroendocrinology of obesity. Endocrinol Metab Clin North Am. 2001;30:765-85. [ Links ]
12. Santi Cano MJ, Barba Chacon A, Mangas Rojas A. Molecular basis of obesity: appetite regulation and energy metabolism control. Med Clin (Barc). 2001;117:463-76. [ Links ]
13. Weintraub M, Hasday JD, Mushlin AI, Lockwood DH. A double-blind clnical trial in weight control. Arch Intern Med. 1984; 144:1143-48. [ Links ]
14. Connolly HM, Crary JL, McGoon MD, Hensrud DD, Edwards BS, Edwards WD, et al. Valvular heart disease associated with fenflu-ramine-phentermine. N Engl J Med. 1997;337:581-8. [ Links ]
15. Bray GA, Greenway FL. Current and potential drugs for treatment of obestity. Endocr Rev. 1999;20:805-875. [ Links ]
16. C-Soriguer FJ, Tinahones FJ. The principle of precaution and the drug treatment of obese subjects. Med Clin (Barc). 1999;112:503-7. [ Links ]
17. McNeely W, Goa KL. Sibutramine. Areview of its contribution to the management of obesity. Drugs. 1998;56:1093-124. [ Links ]
18. James WP, Astrup A, Finer N, Hilsted J, Kopelman P, Hilsted J, et al. Effect of sibutramine on weight maintenance after weight loss: a ran- domised trial. STORM Study Group. Sibutramine Trial of Obesity Reduction and Maintenance. Lancet. 2000;356:2119-25. [ Links ]
19. Fujioka K, Seaton TB, Rowe E, Jelinek CA, Raskin P, Lebovitz HE, et al. Sibutramine/Diabetes Clinical Study Group. Weight loss with sibutramine improves glycaemic control and other metabolic parameters in obese patients with type 2 diabetes mellitus. Diabetes Obes Metab. 2000;2:175-87. [ Links ]
20. Davidson MH, Hauptman J, DiGirolamo M, Foreyt JP, Halsted CH, Heber D, et al. Weight control and risk factor reduction in obese subjects treated for 2 years with orlistat: a randomized controlled trial. JAMA. 1999;281:235-42. [ Links ]
21. Miles JM, Leiter L, Hollander P, Wadden T, Anderson JW, Doyle M, et al. Effect of orlistat in overweight and obese patients with type 2 diabetes treated with metformin. Diabetes Care. 2002;25:1123-8. [ Links ]
22. Torgerson JS, Hauptman J, Boldrin MN, Sjöström L. Xenical in the prevention of diabetes in obese subjetcts (XENDOS) study. Diabetes Care. 2004;27:155-61. [ Links ]
23. Kernan WN, Viscoli CM, Brass LM, Broderick JP, Brott T, Feldmann E, et al. Phenylpropanolamine and the risk of hemorrhagic stroke. N Engl J Med. 2000;343:1826-32. [ Links ]
24. Knowler WC, Barrett-Connor E, Fowler SE, Hamman RF, Lachin JM, Walker EA, et al. Diabetes Prevention Program Research Group. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl J Med. 2002;346:393-403. [ Links ]
25. Chiasson JL, Josse RG, Gomis R, Hanefeld M, Karasik A, Laakso M, et al. STOP-NIDDM Trail Research Group. Acarbose for prevention of type 2 diabetes mellitus: the STOP-NIDDM randomised trial. Lancet. 2002;359:2072-7. [ Links ]
26. Chiasson JL, Josse RG, Gomis R, Hanefeld M, Karasik A, Laakso M, et al. STOP-NIDDM Trial Research Group. Acarbose treatment and the risk of cardiovascular disease and hypertension in patients with impaired glucose tolerance: the STOP-NIDDM trial. JAMA. 2003;290:486-94. [ Links ]
27. Brolin RE. Bariatric surgery and long-term control of morbid obesity. JAMA. 2002; 288:2793-7. [ Links ]
28. Deitel M. Overview of operations for morbid obesity. World J Surg. 1998; 22:913-918. [ Links ]
29. Greenway SE, Greenway FL, Klein S. Effects of obesity on non-insulin-dependent diabetes mellitus. Arch Surg. 2002; 137:1109-1117. [ Links ]
30. Steinbrook R. Surgery for severe obesity. N Engl J Med. 2004;350:1075- 9. [ Links ]
31. Tuomilehto J, Lindstrom J, Eriksson JG, Valle TT, Hamalainen H, Ilanne- Parikka P, et al. Finnish Diabetes Prevention Study Group. Prevention of type 2 diabetes mellitus by changes in lifestyle among subjects with impaired glucose tolerance. N Engl J Med. 2001;344:1343-50. [ Links ]
32. Samaha FF, Iqbal N, Seshadri P. A low-carbohydrate as compared with a low-fat diet in severe obesity. N Engl J Med. 2003; 348:2074-81. [ Links ]
1. Médico asistente especialista, servicio de Endocrinología, Hospital San Juan de Dios, Caja Costarricense del Seguro Social
2. Farmacéutica, servicio de Farmacia, Hospital San Juan de Dios, Caja Costarricense del Seguro Social.
Abreviaturas: Índice de masa corporal: IMC
Correspondencia: Dr. Chih Hao Chen Ku, apartado postal 1406-1200 Pavas, Costa Rica.
E-mail: chenku@racsa.co.cr
Fax: (506)2074489